Ситуационные задачи для аккредитации охватывают широкий спектр клинических ситуаций: от обычных состояний, таких как физиологическая желтуха или транзиторное тахипноэ новорождённого, до тяжёлых и угрожающих жизни состояний, например, синдрома дыхательных расстройств, врождённых инфекций, пороков развития и тяжёлых метаболических нарушений. Условие задачи содержит краткий анамнез, физикальные данные, результаты анализов, после чего требуется провести дифференциальную диагностику, поставить предварительный диагноз и определить дальнейшую тактику. Такие задания требуют не только знания стандартов оказания медицинской помощи, но и умения видеть клиническую картину в комплексе, замечать детали, которые могут быть решающими для постановки диагноза.
Медицинские кейсы помогают оценить готовность специалиста к самостоятельной профессиональной деятельности. Решая их, врач демонстрирует, насколько он способен применять знания на практике, действовать в соответствии с клиническими рекомендациями и стандартами, реагировать на изменения в состоянии пациента. Такие задания включают также вопросы, касающиеся организации неотложной помощи, расчёта лекарственных дозировок, выбора маршрутизации пациента. Большое внимание уделяется вопросам профилактики, грудного вскармливания, наблюдения за детьми из групп риска. Таким образом, ситуационные задачи формируют и проверяют компетенции, необходимые для эффективной и безопасной работы в неонатологии.
Основными темами в неонатологии являются адаптация новорождённого к внеутробной жизни, ведение недоношенных детей, неонатальная реанимация, респираторная поддержка, врождённые аномалии, неонатальные инфекции, обменные нарушения, гипоксически-ишемическое поражение центральной нервной системы, а также организация выхаживания и последующего наблюдения. Значительное место отводится диагностике и лечению желтух, патологии пуповины и пупочной ранки, а также контролю за ростом и развитием в первые недели жизни. Понимание всех этих аспектов позволяет врачу обеспечить новорождённому наиболее благоприятные условия для жизни и развития.
Гинекологический анамнез: не отягощён.
Акушерский анамнез: данная беременность – 1-я.
I-й триместр – без особенностей, II-й триместр – угроза прерывания, III-й триместр – ОРВИ в 35 недель.
Вы врач неонатолог.
В родильном блоке потребовалась стабилизация состояния ребенка: искусственная вентиляция легких (ИВЛ) маской. Учитывая сохранение брадикардии, ребенок интубирован, дотация дополнительного О~2~ до 45%. В транспортном инкубаторе на ИВЛ переведен в отделение реанимации и интенсивной терапии (ОРИТ). Оценка по Апгар 5/7 баллов.
Масса тела при рождении 2490 г, длина 47 см, окружность головы 36 см.
Гинекологический анамнез: не отягощен.
Акушерский анамнез: 1-я беременность — 2008 год – кесарево сечение, доношенная девочка, здорова; 2-я беременность – 2009 год – индуцированный поздний выкидыш на 21 неделе, вакуум-аспирация; 3-я беременность 2011 – антенатальная гибель плода на 28 неделе; 4-6 беременности – неразвивающиеся на сроках 5-8 недель; 7-я беременность – данная: I-й триместр – угрожающий выкидыш, II-й триместр – обострение хронического цистита, антибактериальная терапия цефазолином, III-й триместр – легкая анемия, принимала препараты железа.
Состояние ребенка тяжелое. На респираторной терапии — ИВЛ. Потребность в дополнительном кислороде – до 45%. ЧСС = 178-186 уд/мин, SpO~2 ~ = 93-96%, АД = 42/26/30 мм.рт.ст. В микроклимате кувеза. Кожа бледная, чистая. Видимые слизистые чистые, блестящие, бледно-розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна более 4 секунд. Неврологический статус: реакция на осмотр и двигательная активность снижены, рефлексы новорожденных вызываются, нестойкие, симметричные. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная. Аппаратное дыхание проводится равномерно во все отделы легких, крупнопузырчатые хрипы с двух сторон, симметрично. Тоны сердца звучные, ритм правильный. С рождения тахикардия, до 186 ударов в минуту. Периферическая пульсация симметричная, ослабленная. Артериальное давление снижено. Живот мягкий, печень +1,0 см из-под реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого без патологического отделяемого. Стул меконий, без патологических примесей. Не мочился. Половые органы развиты по мужскому типу, яички в мошонке.
Масса тела при рождении 1090 г, длина 37 см, окружность головы 26 см.
Динамика состояния ребенка за период наблюдения:
В настоящее время возраст ребенка 22 сутки жизни. Наблюдается с 1 суток жизни по настоящее время в ОРИТ. Вы врач неонатолог.
С 1 суток жизни по настоящее время ребенку проводится неинвазивная респираторная терапия. Дыхательные нарушения до 2 баллов по шкале Сильверман. Показатели гемодинамики оставались стабильными. Энтеральное питание начато с 6 часов жизни в трофическом объеме. Полное парентеральное питание проводилось до 2 суток жизни, частичное парентеральное питание с 3 до 10 суток жизни, с 11 суток жизни полное энтеральное питание, в настоящее время усваивает фортифицированное грудное молоко в объеме 170 мл/кг/сутки через желудочный зонд капельно, не срыгивает. Патологической неврологической симптоматики за период наблюдения не отмечалось. Осмотрен в плановом порядке окулистом, неврологом – патологии не выявлено.
Гинекологический анамнез: эндометрит с 2010 г.
Акушерский анамнез: 1-я беременность — 2008 год – неразвивающаяся;
2-я беременность – 2009 год – индуцированный поздний выкидыш на 21 неделе, вакуум-аспирация; 3-я беременность 2011 год – антенатальная гибель плода на 28 неделе; 4-6 беременности – неразвивающиеся на сроках 5-8 недель; 7-я беременность – данная: I-й триместр – угрожающий выкидыш, II-й триместр – обострение хронического пиелонефрита, антибактериальная терапия цефазолином, III-й триместр – в 25 недель истмико-цервикальная недостаточность, наложение швов на шейку матки. Профилактика респираторного дистресс синдрома плода проведена.
Состояние ребенка тяжелое. На неинвазивной ИВЛ. Потребность в дополнительном кислороде – до 25%. ЧД = 60/мин, ЧСС = 168-172 уд/мин, SpO~2~= 93-96%, АД = 59/36/40 мм.рт.ст. В микроклимате кувеза. Кожа бледная, на передней поверхности кожи левого бедра в верхней трети гемангиома размером 0,5 на 0,5 см, розового цвета, не выступает над поверхностью кожи. Видимые слизистые чистые, блестящие, бледно-розовые, увлажнены. Отмечается умеренная пастозность голеней, стоп. Неврологический статус: реакция на осмотр и двигательная активность умеренно снижены, рефлексы новорожденных вызываются, нестойкие, симметричные. Поза полуфлексии, мышечный тонус умеренно снижен. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная. Шум потока проводится равномерно во все отделы легких, хрипы не выслушиваются. Тоны сердца звучные, ритм правильный. Шум не выслушивается. Непостоянная тахикардия, преимущественно при кормлении до 178 ударов/минуту. Периферическая пульсация симметричная, удовлетворительных свойств. Живот мягкий, печень +2,5 см из-под реберной дуги, селезенка не пальпируется. Перистальтика активная. Энтеральное питание грудным молоком в объеме 170 мл/кг/сутки через желудочный зонд капельно, усваивает. Стул, диурез без особенностей. Половые органы развиты по мужскому типу, яички в мошонке.
С целью контроля проводилось исследования маркеров воспаления – маркеры отрицательные, данных за течение воспалительного процесса не получено.
Ребенок наблюдается в настоящее время с клиническим диагнозом: Основной: Врожденная пневмония (реконвалесцент). Сопутствующий: Межпредсердное сообщение. Гемангиома на коже бедра слева. Гипербилирубинемия недоношенных в анамнезе. Очень низкая масса тела. Недоношенность.
Гинекологический анамнез: не отягощен.
Вредные привычки: курила до 17 недели гестации.
Акушерский анамнез: I триместр: ранний токсикоз. Пренатальный скрининг I триместра: норма. II триместр: вульвовагинит. III триместр: артериальная гипертензия, анемия беременных. Общая прибавка в весе: 18 кг.
ЧСС = 168 уд/мин, ЧД 80 в минуту SpO~2~ = 90-91%, АД = 61/33/45 мм.рт.ст.
Состояние ребенка тяжелое. На респираторной поддержке методом СРАР с FiO~2~ -0,4. Нормотермия. Кожный покров бледный, чистый, акроцианоз. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна до 3 секунд.
Неврологический статус: реакция на осмотр и двигательная активность угнетены, рефлексы новорожденных вызываются слабо, быстро истощаются. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная, при дыхании умеренные втяжения грудины, межреберий. Тахипноэ до 80 в минуту. Аускультативно дыхание стонущее, ослабленное, проводится во все отделы легких, проводные хрипы с двух сторон, симметрично, выслушивается масса мелкопузырчатых влажных хрипов. Тоны сердца приглушены, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормативных значений. Живот мягкий, печень +1,0 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Моча светлая. Половые органы развиты по мужскому типу, яички в мошонке.
В транспортном инкубаторе на мононазальном СРАР ребенок был доставлен в ОРИТН.
Гинекологический анамнез: не отягощен.
Вредные привычки: курила до 16 недели гестации.
Акушерский анамнез: I триместр — ранний токсикоз. Пренатальный скрининг I триместра: норма. II триместр: анемия беременных, истмико-цервикальная недостаточность (акушерский пессарий). III триместр: артериальная гипертензия, анемия беременных.
ЧСС = 170 уд/мин, ЧД 77 в минуту SpO~2~ = 90-92%, АД = 62/33/46 мм.рт.ст.
Состояние ребенка тяжелое. На респираторной поддержке методом СРАР с FiO~2~ -0,35. Нормотермия. Кожный покров бледный, чистый, акроцианоз. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна до 3 секунд. Неврологический статус: реакция на осмотр и двигательная активность угнетены, рефлексы новорожденных вызываются слабо, быстро истощаются. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная, при дыхании умеренные втяжения грудины, межреберий. Тахипноэ до 80 в минуту. Аускультативно дыхание стонущее, ослабленное, проводится во все отделы легких, проводные хрипы с двух сторон, симметрично, выслушивается масса мелкопузырчатых влажных хрипов. Тоны сердца приглушены, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормативных значений. Живот мягкий, печень +1,0 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Моча светлая. Половые органы развиты по мужскому типу, яички в мошонке.
Гинекологический анамнез: не отягощен.
Вредные привычки: отрицает.
Акушерский анамнез: I триместр: ранний токсикоз.Пренатальныйскрининг I триместра: норма. II триместр:вульвовагинит. В 25 недель по данным УЗ-скрининга плацентарная недостаточность. III триместр: артериальная гипертензия, анемия беременных.
ЧСС = 160 уд/мин, ЧД 70 в минуту SpO~2~ = 90-91%, АД = 58/31/43 мм.рт.ст.
Состояние ребенка тяжелое. На респираторной поддержке методом СРАР с FiO~2~ 0,3. Нормотермия. Кожный покров бледный, чистый, акроцианоз. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна до 3 секунд. Неврологический статус: реакция на осмотр и двигательная активность угнетены, рефлексы новорожденных вызываются слабо, быстро истощаются. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная, при дыхании легкое втяжение грудины. Тахипноэ до 60 в минуту. Аускультативно дыхание несколько ослабленное, проводится во все отделы легких, симметрично, выслушивается умеренное количество мелкопузырчатых влажных хрипов. Тоны сердца приглушены, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормативных значений. Живот мягкий, печень +1,0 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Моча светлая. Половые органы развиты по женскому типу, большие половые губы прикрывают малые.
В транспортном инкубаторе на ИВЛ ребенок был доставлен в ОРИТН.
Вредные привычки: отрицает
Гинекологические заболевания матери: отрицает
Акушерский анамнез матери: 1 беременность – самопроизвольный полный выкидыш в 5-6 недель, без выскабливания, без особенностей; 2 беременность — своевременные роды, девочка, здорова; 3 беременность — данная, наступила самостоятельно.
I триместр: ранний токсикоз.
II триместр:вульвовагинит, на сроке 22 недели — угрожающий поздний выкидыш, амбулаторное лечение (магнезия) по м/ж.
III триместр: артериальная гипертензия, анемия беременных. Общая прибавка в весе: 22 кг.
ЧСС = 170 уд/мин, ЧД аппаратное 45 в минуту SpO~2~ = 90-92%, АД = 62/33/46 мм.рт.ст.
Состояние ребенка тяжелое. На респираторной поддержке методом традиционной ИВЛ с параметрами с FiO~2~ -0,6, PIP – 25см.вод.ст., peep +5, Fr 45, МАР 12 см.вод.ст. Нормотермия. Кожный покров бледный, чистый, акроцианоз. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна до 3 секунд. Неврологический статус: реакция на осмотр и двигательная активность угнетены, рефлексы новорожденных вызываются слабо, быстро истощаются. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная, вздута. Аускультативно дыхание ослабленное, проводится во все отделы легких, проводные хрипы с двух сторон, симметрично, выслушивается масса мелкопузырчатых влажных хрипов. Тоны сердца приглушены, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормативных значений. Живот мягкий, печень +1,0 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Моча светлая. Половые органы развиты по мужскому типу, яички в мошонке.
Втранспортном инкубаторенаИВЛ ребенок был доставлен в ОРИТН.
Вредные привычки: алкогольная зависимость, регулярно проходит лечение.
Гинекологические заболевания матери: отрицает
Акушерский анамнез матери: 1 беременность – самопроизвольный полный выкидыш в 7-8 недель, без выскабливания, без особенностей; 2 беременность — своевременные роды, девочка, здорова; 3 беременность — данная, наступила самостоятельно.
I триместр: ранний токсикоз.
II триместр:вульвовагинит, на сроке 22 недели — угрожающий поздний выкидыш, амбулаторное лечение (магнезия) по м/ж,
III триместр: артериальная гипертензия. Общая прибавка в весе: 17 кг.
ЧСС = 170 уд/мин, ЧД аппаратное 45 в минуту SpO~2~ = 90-92%, АД = 64/38/49 мм.рт.ст.
Состояние ребенка тяжелое. На респираторной поддержке методом традиционной ИВЛ с параметрами с FiO~2~ -0,8, PIP – 23см.вод.ст., peep +5, Fr 50, МАР 11 см.вод.ст. Нормотермия. Кожный покров бледный, чистый, акроцианоз. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна до 3 секунд. Неврологический статус: реакция на осмотр и двигательная активность угнетены, рефлексы новорожденных вызываются слабо, быстро истощаются. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная, вздута. Аускультативно дыхание ослабленное, проводится во все отделы легких, проводные хрипы с двух сторон, симметрично, выслушивается масса мелкопузырчатых влажных хрипов. Тоны сердца приглушены, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормативных значений. Живот мягкий, печень +1,0 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Моча светлая. Половые органы развиты по женскому типу.
В транспортном инкубаторена ИВЛ ребенок был доставлен в ОРИТН.
Гинекологический анамнез: не отягощен.
Вредные привычки: отрицает.
Акушерский анамнез: I триместр: ранний токсикоз.Пренатальныйскрининг I триместра: норма. II триместр:вульвовагинит, истмико-цервикальная недостаточность (хирургическая коррекция). В 27 недель по данным УЗ-скрининга плацентарная недостаточность. III триместр: артериальная гипертензия, анемия беременных.
ЧСС = 170 уд/мин, ЧД аппаратное 45 в минуту SpO~2~ = 90-92%, АД = 64/38/49 мм рт. ст.
Состояние ребенка тяжелое. На респираторной поддержке методом традиционной ИВЛ с параметрами с FiO~2~ -0,7, PIP – 22 см вод. ст., peep +5, Fr 40, МАР 11 см.вод.ст. Нормотермия. Кожный покров бледный, чистый, акроцианоз. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна до 3 секунд. Неврологический статус: реакция на осмотр и двигательная активность угнетены, рефлексы новорожденных вызываются слабо, быстро истощаются. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная, вздута. Аускультативно дыхание ослабленное, проводится во все отделы легких, проводные хрипы с двух сторон, симметрично, выслушивается масса мелкопузырчатых влажных хрипов. Тоны сердца приглушены, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормативных значений. Живот мягкий, печень +1,0 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Моча светлая. Половые органы развиты по мужскому типу, яички в мошонке.
Гинекологический анамнез: не отягощен.
Вредные привычки: отрицает.
Акушерский анамнез: 1 беременность без особенностей, здоровая девочка. Вторая беременность данная: I триместр — ранний токсикоз.Пренатальныйскрининг I триместра: норма. II триместр:вульвовагинит, плацентарная недостаточность. В 25 недель по данным УЗ-скрининга плацентарная недостаточность. III триместр: артериальная гипертензия, анемия беременных.
ЧСС = 167 уд/мин, ЧД 75 в минуту SpO~2~ = 91-92%, АД = 62/35/44 мм.рт.ст.
Состояние ребенка тяжелое. На респираторной поддержке методом СРАР с FiO~2~ 0,3. Нормотермия. Кожный покров бледный, чистый, акроцианоз. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна до 3 секунд. Неврологический статус: реакция на осмотр и двигательная активность угнетены, рефлексы новорожденных вызываются слабо, быстро истощаются. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная, при дыхании легкое втяжение грудины. Тахипноэ до 60 в минуту. Аускультативно дыхание несколько ослабленное, проводится во все отделы легких, симметрично, выслушивается умеренное количество мелкопузырчатых влажных хрипов. Тоны сердца приглушены, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормативных значений. Живот мягкий, печень +1,0 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Моча светлая. Половые органы развиты по мужскому типу, яички в мошонке.
Втранспортном инкубаторенамононазальномСРАР ребенок был доставлен в ОРИТН
Гинекологический анамнез: не отягощен.
Вредные привычки: отрицает.
Акушерский анамнез: I триместр: ранний токсикоз.Пренатальныйскрининг I триместра: норма. II триместр:вульвовагинит. В 25 недель по данным УЗ-скрининга плацентарная недостаточность. III триместр: артериальная гипертензия, анемия беременных.
ЧСС = 165 уд/мин, ЧД 75 в минуту SpO~2~ = 90-95%, АД = 63/30/44 мм.рт.ст.
Состояние ребенка тяжелое. На респираторной поддержке методом СРАР с FiO~2~ -0,35. Нормотермия. Кожный покров бледный, чистый, акроцианоз. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна до 3 секунд. Неврологический статус: реакция на осмотр и двигательная активность угнетены, рефлексы новорожденных вызываются слабо, быстро истощаются. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная, при дыхании умеренные втяжения грудины, межреберий. Тахипноэ до 80 в минуту. Аускультативно дыхание стонущее, ослабленное, проводится во все отделы легких, проводные хрипы с двух сторон, симметрично, выслушивается масса мелкопузырчатых влажных хрипов. Тоны сердца приглушены, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормативных значений. Живот мягкий, печень +1,0 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Моча светлая. Половые органы развиты по мужскому типу, яички в мошонке.
В периоде ранней адаптации наблюдается в детском отделении. В возрасте 7 часов жизни у ребенка отмечается нарастание дыхательных нарушений в виде втяжения межреберий, грудины, раздуваний крыльев носа.
Гинекологический анамнез: не отягощен.
Акушерский анамнез: 1-я беременность данная, протекала: I-й триместр — токсикоз, анемия беременных, II-й триместр –анемия, истмико-цервикальная недостаточность (акушерский пессарий), III-й триместр – выявление генов тромбофилии, проведение антикоагулянтной терапии. В микробиологическом посеве из цервикального канала S.epidermidis 10*6 (антибактериальная терапия не проводилась).
ЧСС = 165-175 уд/мин, ЧД 80 в минуту SpO~2~ = 91-93%, АД = 59/35/41 мм.рт.ст.
Состояние ребенка тяжелое за счет дыхательных нарушений. Нормотермия. Кожный покров бледно-розовый, чистый, акроцианоз. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна до 3 секунд. Неврологический статус: реакция на осмотр и двигательная активность умеренно угнетены, рефлексы новорожденных вызываются симметрично. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная, при дыхании втяжение грудины и межреберий, отмечается еле заметное раздувание крыльев носа. Умеренное тахипноэ. Аускультативно дыхание ослабленное, проводится во все отделы легких, проводные хрипы с двух сторон, симметрично, выслушиваются единичные влажные крепитирующие хрипы. Тоны сердца звучные, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормы. Живот мягкий, печень +1,0 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Не мочился. Половые органы развиты по мужскому типу, яички в мошонке.
Гинекологический анамнез: не отягощен.
Акушерский анамнез: 1-я беременность – данная, наступила самопроизвольно, протекала: I-й триместр – токсикоз легкой степени, анемия беременных, II-й триместр –анемия, ОРВИ с подъемом температуры до 38,5С, терапия симптоматическая. III-й триместр –ОРВИ (получала симптоматическую терапию), многоводие. Посев из цервикального канала – Streptococcus agalactiae
ЧСС = 171 уд/мин, ЧД 75 в минуту SpO~2~= 91%, АД = 60/34/43 мм.рт.ст.
Состояние ребенка тяжелое за счет дыхательных нарушений. Нормотермия. Кожный покров бледно-розовый, чистый, умеренно выраженная мраморность, сероватый колорит кожных покровов. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна до 3 секунд.
Неврологический статус: реакция на осмотр вялая, глаза приоткрывает, крик средней силы. Рефлексы новорожденных вызываются симметрично с задержкой. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная, при дыхании втяжения грудины, межреберий, отмечается еле заметное раздувание крыльев носа. Умеренное тахипноэ. Аускультативно дыхание ослабленное, проводится во все отделы легких, проводные хрипы с двух сторон, симметрично, выслушиваются единичные влажные крепитирующие хрипы. Тоны сердца звучные, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормы. Живот мягкий, печень +2,5 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Не мочился. Половые органы развиты по мужскому типу, яички в мошонке.
Гинекологический анамнез: не отягощен.
Акушерский анамнез: 1-я беременность – данная, наступила самопроизвольно, протекала: I-й триместр – токсикоз легкой степени, анемия беременных, II-й триместр –анемия, ОРВИ с подъемом температуры до 38.5°С, терапия симптоматическая. III-й триместр – анемия беременных, ОРВИ (получала симптоматическую терапию).
ЧСС = 177 уд/мин, ЧД 72 в минуту SpO~2~ = 91-93%, АД = 52/28/ 34 мм.рт.ст.
Состояние ребенка тяжелое за счет дыхательных нарушений. Находится на традиционной ИВЛ с параметрами FiO2 – 35%, Pip 15, peep +5, Fr 45. Нормотермия.
Кожный покров бледно-розовый, чистый, умеренно выраженная мраморность, сероватый колорит кожных покровов. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна до 3 секунд.
Неврологический статус: медикаментозная седация. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная . С аппаратом ИВЛ синхронен. Аускультативно дыхание ослабленное, проводится во все отделы легких, проводные хрипы с двух сторон, симметрично, выслушиваются единичные влажные крепитирующие хрипы. Тоны сердца звучные, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормы. Живот мягкий, печень +1,0 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Не мочился. Половые органы развиты по мужскому типу, яички в мошонке.
Гинекологический анамнез: удаление параовариальной кисты в 2007 году.
Акушерский анамнез: 1 беременность, наступила самопроизвольно. Протекала в I триместре с токсикозом легкой степени, в 12-13 недель анемия беременных; во II триместре в 20 недель укорочение шейки матки (установлен акушерский пессарий), бессимптомная бактериурия; в III триместре на сроке 29-30 недель перенесла ОРЗ, повышение температуры тела до 37,3°С (симптоматическая терапия). С 30 недель генерализованные отеки, на 31-32 неделе нарастание степени анемии беременных, с 34-35 недель — преэклампсия (повышение АД, протеинурия).
ЧСС = 172-175 уд/мин, ЧД 76 в минуту SpO~2~ = 88-90%, АД = 61/37/45 мм.рт.ст.
Состояние ребенка тяжелое за счет дыхательных нарушений. Нормотермия. Кожный покров бледно-розовый, чистый, акроцианоз. Видимые слизистые чистые, блестящие, бледно-розовые с сероватым колоритом. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна до 3 секунд. Неврологический статус: реакция на осмотр и двигательная активность умеренно угнетены, рефлексы новорожденных вызываются симметрично. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная, при дыхании втяжения грудины, межреберий, отмечается еле заметное раздувание крыльев носа. Умеренное тахипноэ. Аускультативно дыхание ослабленное, проводится во все отделы легких, проводные хрипы с двух сторон, симметрично, выслушиваются единичные влажные крепитирующие хрипы. Тоны сердца звучные, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормы. Живот мягкий, печень +2,5 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Мочился в родзале. Половые органы развиты по мужскому типу, яички в мошонке.
Гинекологический анамнез: не отягощен.
Акушерский анамнез: 1-я беременность – данная, наступила самопроизвольно, протекала: I-й триместр – токсикоз легкой степени, анемия беременных, II-й триместр –анемия, ОРВИ с подъемом температуры до 38°С, терапия симптоматическая. III-й триместр – инфекция мочевыводящих путей (получала амоксициллин клавулонат).
ЧСС = 175 уд/мин, ЧД 72 в минуту SpO~2~ = 91-93%, АД = 59/35/41 мм.рт.ст.
Состояние ребенка тяжелое за счет дыхательных нарушений. Нормотермия. Кожный покров бледно-розовый, чистый, умеренно выраженная мраморность, сероватый колорит кожных покровов. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна до 3 секунд.
Неврологический статус: реакция на осмотр вялая, глаза приоткрывает, крик средней силы. Рефлексы новорожденных вызываются симметрично с задержкой. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная, при дыхании втяжения грудины, межреберий, отмечается еле заметное раздувание крыльев носа. Умеренное тахипноэ. Аускультативно дыхание ослабленное, проводится во все отделы легких, проводные хрипы с двух сторон, симметрично, выслушиваются единичные влажные крепитирующие хрипы. Тоны сердца звучные, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормы. Живот мягкий, печень +1,0 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Не мочилась. Половые органы развиты по женскому типу.
Масса тела ребенка при рождении 1850 г, длина 48 см.
Гинекологический анамнез: не отягощен
Акушерский анамнез: 1-я беременность – данная, наступила самопроизвольно, протекала: I-й триместр – токсикоз легкой степени, анемия беременных, II-й триместр –анемия, ОРВИ с подъемом температуры до 38°С, терапия симптоматическая. III-й триместр – анемия беременных, инфекция мочевыводящих путей (получала цефалоспорин).
ЧСС = 169 уд/мин, ЧД 72 в минуту SpO~2 ~= 91-93%, АД = 52/28/34 мм.рт.ст.
Состояние ребенка тяжелое за счет дыхательных нарушений. Находится на традиционной ИВЛ с параметрами FiO2 – 35%, Pip 15, peep +5, Fr 44. Нормотермия. Кожный покров бледно-розовый, чистый, умеренно выраженная мраморность, сероватый колорит кожных покровов. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна до 3 секунд.
Неврологический статус: медикаментозная седация. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная. С аппаратом ИВЛ синхронен. Аускультативно дыхание ослабленное, проводится во все отделы легких, проводные хрипы с двух сторон, симметрично, выслушиваются единичные влажные крепитирующие хрипы. Тоны сердца звучные, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормы. Живот мягкий, печень +1,0 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Не мочился. Половые органы развиты по мужскому типу, яички в мошонке.
Гинекологический анамнез: не отягощен.
Доношенная девочка у женщины 34 лет от 4 беременности, протекавшей:
в I триместре в возрасте 8 недель острый трахеит, в 10 недель обострение хронического цистита, предлежание плаценты.
II триместр: на 2 скрининге центральное подозрение на врастание плаценты. На сроке 23-24 недели в связи с угрозой прерывания беременности стационарное лечение. В динамике снято подозрение на врастание плаценты, получены данные за плотное прикрепление в области рубца. Пренатальный скрининг II триместра: норма.
В III триместре в возрасте 28-29 недель госпитализирована экстренно в связи с кровотечением (выполнена профилактика РДС). В 32 недели кровотечение, стационарное лечение (магнезиальная, спазмолитическая терапия). В 33-34 недель угрожающие преждевременные роды (магнезиальная, гормональная, спазмолитическая терапия).
ЧСС = 165-175уд/мин, ЧД 80 в минуту SpO~2 ~= 91-93%, АД = 61/37/45 мм.рт.ст.
Состояние ребенка тяжелое за счет дыхательных нарушений. Нормотермия. Кожный покров бледно-розовый, чистый, акроцианоз. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна до 3 секунд. Неврологический статус: реакция на осмотр и двигательная активность умеренно угнетены, рефлексы новорожденных вызываются симметрично. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная, при дыхании втяжения грудины, межреберий, отмечается еле заметное раздувание крыльев носа. Умеренное тахипноэ. Аускультативно дыхание ослабленное, проводится во все отделы легких, проводные хрипы с двух сторон, симметрично, выслушиваются единичные влажные крепитирующие хрипы. Тоны сердца звучные, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормы. Живот мягкий, печень +2,5 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Не мочилась. Половые органы развиты по женскому типу, большие половые губы прикрывают малые.
Масса тела ребенка при рождении 1857 г, длина 42 см.
Гинекологический анамнез: не отягощен.
Акушерский анамнез: 1-я беременность – данная, наступила самопроизвольно, протекала:
I-й триместр – токсикоз легкой степени, анемия беременных,
II-й триместр–анемия, ОРВИ с подъемом температуры до 38,5°С, терапия симпатоматическая;
III-й триместр – анемия беременных, ОРВИ (получала симптоматическую терапию).
ЧСС = 177 уд/мин, ЧД 72 в минуту SpO~2~ = 91-93%, АД = 52/28/ 34 мм.рт.ст.
Состояние ребенка тяжелое за счет дыхательных нарушений. Переведен на высокочастотную осцилляторную вентиляцию легких с параметрами FiO~2~ – 30%, MAP – 12.0, Hz -10 в связи с нарастанием дыхательных нарушений и зависимости от кислорода. Нормотермия. Кожный покров бледно-розовый, чистый, умеренно выраженная мраморность, сероватый колорит кожных покровов. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна до 3 секунд.
Неврологический статус: медикаментозная седация. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная. С аппаратом ИВЛ синхронен. Аускультативно дыхание ослабленное, проводится во все отделы легких, осцилляции выслушиваются равномерно. Тоны сердца звучные, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормы. Живот мягкий, печень +1,0 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Не мочился. Половые органы развиты по мужскому типу, яички в мошонке.
Гинекологический анамнез: не отягощен.
Акушерский анамнез: 1-я беременность — 2010 год – физиологические роды в срок, мальчик, здоров; 2-я беременность – данная, наступила самопроизвольно, протекала: I-й триместр — токсикоз, анемия беременных, II-й триместр –анемия, ИЦН (акушерский пессарий), III-й триместр – анемия беременных, ОРВИ; в микробиологическом посеве из цервикального канала E.faecalis 10*4 (антибактериальная терапия не проводилась).
ЧСС = 165-175уд/мин, ЧД 80 в минуту SpO~2~ = 91-93%, АД = 59/35/41 мм.рт.ст.
Состояние ребенка тяжелое за счет дыхательных нарушений. Нормотермия. Кожный покров бледно-розовый, чистый, акроцианоз. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна до 3 секунд. Неврологический статус: реакция на осмотр и двигательная активность умеренно угнетены, рефлексы новорожденных вызываются симметрично. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная, при дыхании втяжения грудины, межреберий, отмечается чуть заметное раздувание крыльев носа. Умеренное тахипноэ. Аускультативно дыхание ослабленное, проводится во все отделы легких, проводные хрипы с двух сторон, симметрично, выслушиваются единичные влажные крепитирующие хрипы. Тоны сердца звучные, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормы. Живот мягкий, печень +1,0 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Не мочилась. Половые органы развиты по женскому типу.
Гинекологический анамнез: не отягощен.
Акушерский анамнез: 1-я беременность – данная, наступила самопроизвольно, протекала: I-й триместр – токсикоз легкой степени, анемия беременных, II-й триместр –анемия, ОРВИ с подъемом температуры до 38С, терапия симптоматическая. III-й триместр – хориоамнионит, получала антибактеральную терапию.
ЧСС = 177 уд/мин, ЧД 78 в минуту SpO~2~ = 91-93%, АД = 59/35/41 мм.рт.ст.
Состояние ребенка тяжелое за счет дыхательных нарушений. Нормотермия. Кожный покров бледно-розовый, чистый, умеренно выраженная мраморность, сероватый колорит кожных покровов. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна до 3 секунд.
Неврологический статус: реакция на осмотр вялая, глаза приоткрывает, крик средней силы. Рефлексы новорожденных вызываются симметрично с задержкой. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная, при дыхании втяжения грудины, межреберий. Отмечается еле заметное раздувание крыльев носа. Умеренное тахипноэ. Аускультативно дыхание ослабленное, проводится во все отделы легких, проводные хрипы с двух сторон, симметрично, выслушиваются единичные влажные крепитирующие хрипы. Тоны сердца звучные, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормы. Живот мягкий, печень +1,0 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Не мочился. Половые органы развиты по мужскому типу, яички в мошонке.
Масса тела ребенка при рождении 1680 г, длина 46 см.
Гинекологический анамнез: не отягощен.
Акушерский анамнез: 1-я беременность – данная, наступила самопроизвольно, протекала: I-й триместр – токсикоз легкой степени, анемия беременных, II-й триместр –анемия, ОРВИ с подъемом температуры до 38С, терапия симптоматическая. III-й триместр – анемия беременных, ОРВИ, получала симптоматическую терапию.
ЧСС = 177 уд/мин, ЧД 72 в минуту SpO~2~ = 91-93%, АД = 52/28/ 34 мм.рт.ст.
Состояние ребенка тяжелое за счет дыхательных нарушений. Находится на традиционной ИВЛ с параметрами FiO2 – 30%, Pip 16, peep +5, Fr 45. Нормотермия. Кожный покров бледно-розовый, чистый, умеренно выраженная мраморность, сероватый колорит кожных покровов. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна до 3 секунд.
Неврологический статус: медикаментозная седация Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная . С аппаратом ИВЛ синхронен. Аускультативно дыхание ослабленное, проводится во все отделы легких, проводные хрипы с двух сторон, симметрично, выслушиваются единичные влажные крепитирующие хрипы. Тоны сердца звучные, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормы. Живот мягкий, печень +1,0 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Не мочился. Половые органы развиты по мужскому типу, яички в мошонке.
Для дальнейшего наблюдения, обследования и лечения переведен в отделение патологии новорожденных и недоношенных (ОПННД) детей на 2 сутки жизни.
При поступлении в ОПННД состояние средней степени тяжести.
Тоны сердца ритмичные, ясные, шумы не выслушиваются. Отмечается высокая пульсация на лучевых артериях, отсутствует пульсация на бедренных артериях.
В родильном зале реанимационные мероприятия не проводились. Ребенок приложен к груди матери.
Масса тела ребенка при рождении 3490 г, длина 52 см, окружность головы 41 см.
В возрасте 20 минут жизни у ребенка отмечалось нарастание дыхательных нарушений в виде втяжения межреберий, грудины, раздуваний крыльев носа, затрудненного выдоха.
Соматический анамнез: бронхиальная астма, контролируемая, легкое течение.
Гинекологический анамнез: не отягощен.
Акушерский анамнез: 1-я беременность — 2012 год – физиологические роды в срок, доношенная девочка, здорова; 2-я беременность – данная, наступила самопроизвольно, протекала: I-й триместр, II-й триместр – без особенностей, III-й триместр – легкая анемия, принимала препараты железа.
ЧСС = 166-170 уд/мин, ЧД 68-74 в минуту SpO~2~ = 93-96%, АД = 60/36/42 мм.рт.ст.
Состояние ребенка тяжелое. Нормотермия. Кожа розовая, цианоза нет, дышит комнатным воздухом, кожа чистая. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна около 2 секунд. Неврологический статус: реакция на осмотр и двигательная активность физиологические, рефлексы новорожденных вызываются, симметрично. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная, при дыхании втяжения грудины, межреберий, отмечается еле заметное раздувание крыльев носа. Аускультативно дыхание ослабленное, проводится во все отделы легких, выслушиваются проводные хрипы с двух сторон, симметрично. Тоны сердца звучные, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормы. Живот мягкий, печень +1,0 см из-под реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Не мочился. Половые органы развиты по мужскому типу, яички в мошонке.
Течение беременности:
1 триместр – токсикоз легкой степени, угроза прерывания на 6-й неделе, находилась на стационарном лечении;
2 триместр — без особенностей;
3 триместр — отеки, ОРВИ с повышением температуры до 37,8°С, ринит, проводилось симптоматическое лечение.
Роды: I срочные, оперативные роды на сроке 38 недель путем операции кесарево сечение.
Группа крови матери А(II) вторая, Rh — положительный
Состояние ребенка тяжелое. ЧД=68/мин, ЧСС = 145уд/мин, SpO~2~= 93%, АД = 66/37 (45) мм.рт.ст. В микроклимате кувеза.
Состояние тяжелое, отмечаются дыхательные нарушения в виде тахипноэ до 70 в минуту, втяжение уступчивых мест грудной клетки при дыхании. Была налажена респираторная терапия методом СРАР.
Кожа иктеричная, чистая, сыпи нет.
Неврологический статус: реакция на осмотр вялая, двигательная активность снижена, крик средней силы, рефлексы новорожденных вызываются с латентным периодом, нестойкие. Мышечный тонус умеренно снижен, индуцированный тремор конечностей. Грудная клетка симметричная. Аускультативно в легких дыхание проводится симметрично, во все отделы, с обеих сторон выслушиваются крепитирующие хрипы. Тоны сердца приглушены, ритм правильный. Шум не выслушивается. Периферическая пульсация симметричная, удовлетворительных свойств. Живот мягкий, печень +4,5 см из-под края реберной дуги, селезенка +2,0 см. Перистальтика активная. Анус сформирован. Стула не было. Половые органы развиты по мужскому типу, яички в мошонке. Не мочился.
Течение беременности:
I триместр: 8-9 недель угроза прерывания, стационарное лечение;
II триместр: периодическое повышение артериального давления (АД), в 27 недель – стационарно лечение (проведена профилактика респираторного дистресс-синдрома плода, магнезиальная, антигипертензивная терапия — допегит 1,5 г/сут), протеинурия — 13,2 г/л, по данным УЗИ плода — ФПК и МПК в норме.
III триместр – повышение АД максимально до 160/100 мм. рт. ст. (антигипертензивная терапия — допегит 1,5 г/сут). В 29 недель ОРВИ без повышения температуры (ринит), проводилось симптоматическое лечение.
Роды: I преждевременные, оперативные на сроке 30 недель путем экстренной операции кесарево сечение, в связи с нарастанием тяжести преэклампсии.
Группа крови матери В (III) третья, Rh — положительный
ЧД= 68/мин, ЧСС = 145уд./мин, SpO~2~= 93%, АД = 66/37 (45) мм рт.ст.
Состояние тяжелое, отмечаются дыхательные нарушения. Проводится респираторная терапия. В микроклимате кувеза.
Кожный покров розовый, чистый. Слизистые розовые, тургор умеренно снижен.
Неврологический статус: реакция на осмотр вялая, двигательная активность снижена, гримаса плача, рефлексы новорожденных вызываются с латентным периодом, нестойкие. Мышечный тонус умеренно снижен. Грудная клетка симметричная. Аускультативно в легких дыхание проводится симметрично, во все отделы, ослаблено, крепитирующие хрипы с двух сторон симметрично. Тоны сердца приглушены, ритм правильный. Шум систолический. Периферическая пульсация симметричная, удовлетворительных свойств. Живот мягкий, печень +3,5 см из-под края реберной дуги, селезенка +2,0 см. Перистальтика активная. Анус сформирован. Стула не было. Половые органы развиты по женскому типу, большие половые губы не полностью прикрывают малые.
Гинекологический анамнез: не отягощен
Акушерский анамнез матери:
1 беременность: данная, наступила самопроизвольно.
Течение беременности:
I триместр: протекал на фоне токсикоза, легкая анемия беременных;
II триместр: угроза прерывания в 20 недель (проводилось стационарное лечение), анемия;
III триместр: в 35 недель увеличение шейных лимфоузлов с субфебрильной температурой, лечилась симптоматически, анемия беременных.
Состояние ребенка удовлетворительное. ЧД=40/мин, ЧСС = 142 уд/мин, SpO~2~= 98%, АД = 68/39 (47) мм.рт.ст. Наблюдается в кроватке.
Дыхательных нарушений нет. Кожный покров розовый. Остаток пуповины в скобе.
Неврологический статус: реакция на осмотр активная, в виде двигательного беспокойства, крик громкий эмоциональный, рефлексы новорожденных вызываются в полном объеме, пустышку сосет активно. Мышечный тонус ближе к физиологическому. Грудная клетка симметричная. Аускультативно в легких дыхание проводится симметрично, во все отделы, хрипы не выслушиваются. Тоны сердца приглушены, ритм правильный. Шум не выслушивается. Периферическая пульсация симметричная, удовлетворительных свойств. Живот мягкий, печень +1,5 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. Анус сформирован. Стула не было. Половые органы развиты по мужскому типу, яички в мошонке. Мочится.
Гинекологический анамнез: хронический сальпингоофорит
Акушерский анамнез матери:
1 беременность: данная, наступила самопроизвольно.
Течение беременности:
I триместр: протекал на фоне токсикоза, легкая анемия беременных;
II триместр: угроза прерывания в 16 недель (проводилось стационарное лечение), анемия;
III триместр: в 29 и в 33 недели бессимптомные эпизоды подъема температуры до 37,3˚С, не лечилась, анемия беременных.
Состояние ребенка удовлетворительное. ЧД=40/мин, ЧСС = 142 уд/мин, SpO~2~=98%, АД = 68/39 (47) мм.рт.ст. Наблюдается в кроватке.
Дыхательных нарушений нет. Кожный покров розовый. Остаток пуповины в скобе.
Неврологический статус: реакция на осмотр активная, в виде двигательного беспокойства, крик громкий эмоциональный, рефлексы новорожденных вызываются в полном объеме, пустышку сосет активно. Мышечный тонус ближе к физиологическому. Грудная клетка симметричная. Аускультативно в легких дыхание проводится симметрично, во все отделы, хрипы не выслушиваются. Тоны сердца приглушены, ритм правильный. Шум не выслушивается. Периферическая пульсация симметричная, удовлетворительных свойств. Живот мягкий, печень +1,5 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. Анус сформирован. Стула не было. Половые органы развиты по мужскому типу, яички в мошонке. Мочится.
Гинекологический анамнез: не отягощен
Акушерский анамнез матери:
1 беременность: данная, наступила самопроизвольно
Течение беременности:
I триместр: протекал на фоне токсикоза, легкая анемия беременных;
II триместр: угроза прерывания в 20 недель (проводилось стационарное лечение), анемия;
III триместр: в 35 недель по УЗИ плода выявлено многоводие, анемия беременных.
Состояние ребенка удовлетворительное. ЧД=40/мин, ЧСС = 142уд/мин. Наблюдается в кроватке.
Дыхательных нарушений нет. Кожный покров розовый. Остаток пуповины в скобе.
Неврологический статус: реакция на осмотр активная, в виде двигательного беспокойства, крик громкий эмоциональный, рефлексы новорожденных вызываются в полном объеме, пустышку сосет активно. Мышечный тонус ближе к физиологическому. Грудная клетка симметричная. Аускультативно в легких дыхание проводится симметрично, во все отделы, хрипы не выслушиваются. Тоны сердца приглушены, ритм правильный. Шум не выслушивается. Периферическая пульсация симметричная, удовлетворительных свойств. Живот мягкий, печень +1,5 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. Анус сформирован. Стула не было. Половые органы развиты по мужскому типу, яички в мошонке. Мочится.
Гинекологический анамнез: не отягощен
Акушерский анамнез матери: 1 беременность данная, наступила самопроизвольно
Течение беременности:
I триместр: протекал на фоне токсикоза, легкая анемия беременных;
II триместр: угроза прерывания в 20 недель (проводилось стационарное лечение), анемия;
III триместр: в 31 неделю ОРВИ без повышения температуры, анемия беременных.
Состояние ребенка удовлетворительное. ЧД=40/мин, ЧСС = 142уд/мин. Наблюдается в кроватке.
Дыхательных нарушений нет. Кожный покров розовый. Остаток пуповины в скобе.
Неврологический статус: реакция на осмотр активная, в виде двигательного беспокойства, крик громкий эмоциональный, рефлексы новорожденных вызываются в полном объеме, пустышку сосет активно. Мышечный тонус ближе к физиологическому. Грудная клетка симметричная. Аускультативно в легких дыхание проводится симметрично, во все отделы, хрипы не выслушиваются. Тоны сердца приглушены, ритм правильный. Шум не выслушивается. Периферическая пульсация симметричная, удовлетворительных свойств. Живот мягкий, печень +1,5 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. Анус сформирован. Стула не было. Половые органы развиты по женскому типу. Мочится.
Гинекологический анамнез: не отягощен
Акушерский анамнез матери: 1 беременность данная, наступила самопроизвольно
Течение беременности:
I триместр: протекал на фоне токсикоза, легкая анемия беременных;
II триместр: угроза прерывания в 20 недель (проводилось стационарное лечение), анемия;
III триместр: в 32 недели ОРВИ без повышения температуры, лечилась симптоматически, анемия беременных.
Состояние ребенка удовлетворительное. ЧД=50/мин, ЧСС = 142уд/мин, SpO~2~= 98%, АД = 68/39 (47) мм.рт.ст. Наблюдается в кроватке.
Дыхательных нарушений нет. Кожный покров розовый, на лице и шее, туловище и конечностях петехиальная сыпь. Остаток пуповины в скобе.
Неврологический статус: реакция на осмотр активная, в виде двигательного беспокойства, крик громкий эмоциональный, рефлексы новорожденных вызываются в полном объеме, пустышку сосет активно. Мышечный тонус ближе к физиологическому. Грудная клетка симметричная. Аускультативно в легких дыхание проводится симметрично, во все отделы, хрипы не выслушиваются. Тоны сердца приглушены, ритм правильный. Шум не выслушивается. Периферическая пульсация симметричная, удовлетворительных свойств. Живот мягкий, печень +1,5 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. Анус сформирован. Стула не было. Половые органы развиты по мужскому типу, яички в мошонке. Мочится.
Гинекологический анамнез: не отягощен
Акушерский анамнез матери: 1 беременность в 2010 году – ребенок здоров
1 беременность: данная, наступила самопроизвольно
Течение беременности:
I триместр: протекал на фоне токсикоза, легкая анемия беременных;
II триместр: угроза прерывания в 20 недель (проводилось стационарное лечение), анемия;
III триместр: в 35 недель на УЗИ отмечено утолщение плаценты с включениями кальцинатов.
Состояние ребенка удовлетворительное. ЧД=40/мин, ЧСС = 142уд/мин, SpO~2~= 98%, АД = 68/39 (47) мм рт.ст. Наблюдается в кроватке.
Дыхательных нарушений нет. Кожный покров розовый, чистый. Остаток пуповины в скобе.
Неврологический статус: реакция на осмотр активная, в виде двигательного беспокойства, крик громкий эмоциональный, рефлексы новорожденных вызываются в полном объеме, пустышку сосет активно. Мышечный тонус ближе к физиологическому. Грудная клетка симметричная. Аускультативно в легких дыхание проводится симметрично, во все отделы, хрипы не выслушиваются. Тоны сердца приглушены, ритм правильный. Шум не выслушивается. Периферическая пульсация симметричная, удовлетворительных свойств. Живот мягкий, печень +3,0 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика активная. Анус сформирован. Стула не было. Половые органы развиты по женскому типу. Мочится.
Гинекологический анамнез: не отягощен
Акушерский анамнез матери: 1 беременность данная, наступила самопроизвольно
Течение беременности:
I триместр: протекал на фоне токсикоза, легкая анемия беременных;
II триместр: угроза прерывания в 20 недель (проводилось стационарное лечение), анемия;
III триместр: в 32 недели катаральные явления с повышением температуры, лечилась симптоматически, анемия беременных.
Состояние ребенка средней тяжести. ЧД=50/мин, ЧСС = 142уд/мин, SpO~2~= 98%, АД = 68/39 (47) мм.рт.ст. Наблюдается в кроватке.
Дыхательных нарушений нет. Кожный покров розовый, на лице и шее, туловище и конечностях петехиальная сыпь. Остаток пуповины в скобе.
Неврологический статус: реакция на осмотр активная, в виде двигательного беспокойства, крик громкий эмоциональный, рефлексы новорожденных вызываются в полном объеме, пустышку сосет активно. Мышечный тонус ближе к физиологическому. Грудная клетка симметричная. Аускультативно в легких дыхание проводится симметрично, во все отделы, хрипы не выслушиваются. Тоны сердца приглушены, ритм правильный. Шум не выслушивается. Периферическая пульсация симметричная, удовлетворительных свойств. Живот мягкий, печень +1,5 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. Анус сформирован. Стула не было. Половые органы развиты по мужскому типу, яички в мошонке. Мочится.
Гинекологический анамнез: не отягощен
Акушерский анамнез матери: 1 беременность в 2017 году – ребенок здоров,
2 беременность данная, наступила самопроизвольно
Течение беременности:
I триместр: протекал на фоне токсикоза, легкая анемия беременных;
II триместр: угроза прерывания в 20 недель (проводилось стационарное лечение), анемия;
III триместр: в 32 недели – катаральный фарингит с субфебрильной температурой, лечилась симптоматически, многоводие.
Состояние ребенка средней тяжести. ЧД=50/мин, ЧСС = 142уд/мин, SpO~2~= 98%, АД = 68/39 (47) мм.рт.ст. Наблюдается в условиях инкубатора.
Дыхательных нарушений нет. Кожный покров иктеричный на бледно-розовом фоне. Остаток пуповины в скобе.
Неврологический статус: реакция на осмотр снижена, крик средней силы, рефлексы новорожденных вызываются в полном объеме, быстро угасают. Мышечный тонус умеренно гипотоничен. Грудная клетка симметричная. Аускультативно в легких дыхание проводится симметрично, во все отделы, хрипы не выслушиваются. Тоны сердца приглушены, ритм правильный. Шум не выслушивается. Периферическая пульсация симметричная, удовлетворительных свойств. Живот мягкий, печень +2,5 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. Анус сформирован. Стула не было. Половые органы развиты по мужскому типу, яички в мошонке. Мочится.
В родильном зале реанимационные мероприятия не проводились. Ребенок приложен к груди матери.
Масса тела ребенка при рождении 3480 г, длина 51 см, окружность головы 40 см.
В возрасте 22 минут жизни у ребенка отмечалось нарастание дыхательных нарушений в виде втяжения межреберий, грудины, раздуваний крыльев носа, затрудненного выдоха.
Соматический анамнез: бронхиальная астма, контролируемая, легкое течение.
Гинекологический анамнез: не отягощен.
Акушерский анамнез: 1-я беременность — 2008 год – физиологические роды в срок, доношенная девочка, здорова; 2-я беременность – данная, наступила самопроизвольно, протекала: I-й триместр, II-й триместр – без особенностей, III-й триместр – легкая анемия, принимала препараты железа.
ЧСС = 168-172 уд/мин, ЧД 72 в минуту SpO~2~ = 93-96%, АД = 60/32/40 мм.рт.ст.
Состояние ребенка тяжелое. Нормотермия. Кожа розовая, цианоза нет, дышит комнатным воздухом, кожа чистая. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна около 3 секунд. Неврологический статус: реакция на осмотр и двигательная активность физиологические, рефлексы новорожденных вызываются, симметрично. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная, при дыхании втяжения грудины, межреберий, отмечается еле заметное раздувание крыльев носа. Аускультативно дыхание ослабленное, проводится во все отделы легких, выслушиваются проводные хрипы с двух сторон, симметрично. Тоны сердца звучные, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормы. Живот мягкий, печень +1,5 см из-под реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Не мочился. Половые органы развиты по мужскому типу, яички в мошонке.
В родильном зале реанимационные мероприятия не проводились. Ребенок приложен к груди матери.
Масса тела ребенка при рождении 3420 г, длина 49 см, окружность головы 36 см.
В возрасте 26 минут жизни у ребенка отмечалось нарастание дыхательных нарушений в виде втяжения межреберий, грудины, раздуваний крыльев носа, затрудненного выдоха.
Соматический анамнез: бронхиальная астма, контролируемая, легкое течение.
Гинекологический анамнез: не отягощен.
Акушерский анамнез: 1-я беременность — 2008 год – физиологические роды в срок, доношенная девочка, здорова; 2-я беременность- 2012 год – физиологические роды в срок, доношенная девочка, здорова; 3-я беременность – данная, наступила самопроизвольно, протекала: I-й триместр, II-й триместр – без особенностей, III-й триместр без особенностей.
ЧСС = 168-172 уд/мин, ЧД 72 в минуту SpO~2~ = 93-96%, АД = 60/32/40 мм.рт.ст.
Состояние ребенка тяжелое. Нормотермия. Кожа розовая, дышит комнатным воздухом, акроцианоз, петехиальные кровоизлияния в кожу лица. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна около 3 секунд. Неврологический статус: реакция на осмотр и двигательная активность физиологические, рефлексы новорожденных вызываются, симметрично. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная, умеренно вздута, на вдохе втяжения грудины, межреберий, отмечается еле заметное раздувание крыльев носа. Аускультативно дыхание ослабленное, проводится во все отделы легких, выслушиваются проводные хрипы с двух сторон, симметрично. Тоны сердца звучные, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормы. Живот мягкий, печень +1,5 см из-под реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Не мочился. Половые органы развиты по мужскому типу, яички в мошонке.
В родильном зале реанимационные мероприятия не проводились. Ребенок приложен к груди матери.
Масса тела ребенка при рождении 3360 г, длина 50 см, окружность головы 36 см.
В возрасте 30 минут жизни у ребенка отмечалось нарастание дыхательных нарушений в виде втяжения межреберий, грудины, раздуваний крыльев носа, затрудненного выдоха.
Соматический анамнез: не отягощен.
Гинекологический анамнез: не отягощен.
Акушерский анамнез: 1-я беременность — 2005 год – физиологические роды в срок, доношенная девочка, здорова; 2-я беременность- 2010 год – физиологические роды в срок, доношенная девочка, здорова; 3-я беременность – данная, наступила самопроизвольно, протекала: I-й триместр, II-й триместр – ринит, без повышения температуры тела, местная терапия, III-й триместр без особенностей.
ЧСС = 168-172 уд/мин, ЧД 66-72 в минуту SpO~2~= 93-96%, АД = 60/32/40 мм. рт.ст.
Состояние ребенка тяжелое. Нормотермия. Кожа розовая, дышит комнатным воздухом, акроцианоз, петехиальные кровоизлияния в кожу лица, отек мягких тканей в теменно-затылочной области больше слева (в месте вставления головы). Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна около 3 секунд. Неврологический статус: реакция на осмотр и двигательная активность физиологические, рефлексы новорожденных вызываются, симметрично. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная, умеренно вздута, на вдохе втяжения грудины, межреберий, отмечается еле заметное раздувание крыльев носа. Аускультативно дыхание ослабленное, проводится во все отделы легких, выслушиваются проводные хрипы с двух сторон, симметрично. Тоны сердца звучные, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормы. Живот мягкий, печень +1,5 см из-под реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стула при осмотре не было. Ребенок не мочился. Половые органы развиты по женскому типу.
В родильном зале реанимационные мероприятия не проводились. Ребенок приложен к груди матери.
Масса тела ребенка при рождении 3390 г, длина 51см, окружность головы 36 см.
В возрасте 28 минут жизни у ребенка отмечалось нарастание дыхательных нарушений в виде втяжения межреберий, грудины, раздуваний крыльев носа, затрудненного выдоха.
Соматический анамнез: не отягощен.
Гинекологический анамнез: не отягощен.
Акушерский анамнез: 1-я беременность — 2005 год – физиологические роды в срок, доношенная девочка, здорова; 2-я беременность- 2010 год – физиологические роды в срок, доношенная девочка, здорова; 3-я беременность – данная, наступила самопроизвольно, протекала: I-й триместр, II-й триместр – ринит, без повышения температуры тела, местная терапия, III-й триместр без особенностей.
ЧСС = 168-172 уд/мин, ЧД 66-72 в минуту SpO~2~= 93-96%, АД = 60/32/40 мм. рт.ст.
Состояние ребенка тяжелое за счет умеренно выраженных дыхательных нарушений. Нормотермия. Крик умеренной силы. Кожа розовая, дышит комнатным воздухом, акроцианоз, кожа чистая, отек мягких тканей в теменно-затылочной области больше слева (в месте вставления головы). Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна около 3 секунд. Неврологический статус: реакция на осмотр и двигательная активность физиологические, рефлексы новорожденных вызываются, симметрично. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная, умеренно вздута, на вдохе втяжения грудины, межреберий, отмечается еле заметное раздувание крыльев носа. Аускультативно дыхание ослабленное, проводится во все отделы легких, выслушиваются проводные хрипы с двух сторон, симметрично. Тоны сердца звучные, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормы. Живот мягкий, печень +1,5 см из-под реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стула при осмотре не было. Ребенок не мочился. Половые органы развиты по женскому типу.
В родильном зале ребенку реанимационные мероприятия не проводились. Ребенок приложен к груди матери.
Масса тела ребенка при рождении 3220 г, длина 51 см, окружность головы 34,5 см.
В возрасте 30 минут жизни у ребенка отмечалось нарастание дыхательных нарушений в виде втяжения межреберий, грудины, раздуваний крыльев носа, затрудненного выдоха.
Гинекологический анамнез: Миома матки 10 х 8 см
Акушерский анамнез: 1-я беременность — 2008 год – физиологические роды в срок, мальчик, здоров; 2-я беременность – данная, наступила самопроизвольно, протекала: I-й триместр — токсикоз, II-й триместр – без особенностей, III-й триместр – без особенностей.
ЧСС = 166-168 уд/мин, ЧД 68-72 в минуту SpO~2~= 93-96%, АД = 58/36/40 мм. рт.ст.
Состояние ребенка тяжелое. Нормотермия. Кожа розовая, акроцианоз – дышит комнатным воздухом, кожа чистая. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна около 3 секунд. Неврологический статус: реакция на осмотр и двигательная активность физиологические, рефлексы новорожденных вызываются, симметрично. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная, при дыхании втяжения грудины, межреберий, отмечается еле заметное раздувание крыльев носа. Умеренное тахипноэ. Аускультативно дыхание ослабленное, проводится во все отделы легких, проводные хрипы с двух сторон, симметрично, выслушивается затрудненный выдох. Тоны сердца звучные, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормы. Живот мягкий, печень +1,0 см из-под реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Не мочился. Половые органы развиты по мужскому типу, яички в мошонке.
Вы врач неонатолог.
В родильном зале ребенку реанимационные мероприятия не проводились. Ребенок приложен к груди матери.
Масса тела ребенка при рождении 3220 г, длина 51 см, окружность головы 40,5 см.
В возрасте 30 минут жизни у ребенка отмечалось нарастание дыхательных нарушений в виде втяжения межреберий, грудины, раздуваний крыльев носа, затрудненного выдоха.
Гинекологический анамнез: Миома матки больших размеров 10 х 10 см
Акушерский анамнез: 1-я беременность — 2008 год – физиологические роды в срок, мальчик, здоров; 2-я беременность – данная, наступила самопроизвольно, протекала: I-й триместр — токсикоз, II-й триместр – ринит, без повышения температуры, III-й триместр – без особенностей.
ЧСС = 166-168 уд/мин, ЧД 68-72 в минуту SpO~2~= 93-96%, АД = 58/36/40 мм. рт.ст.
Состояние ребенка тяжелое. Нормотермия. Кожа розовая, акроцианоз – дышит комнатным воздухом, кожа чистая. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна около 3 секунд. Неврологический статус: реакция на осмотр и двигательная активность физиологические, рефлексы новорожденных вызываются, симметрично. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная, при дыхании втяжения грудины, межреберий, отмечается еле заметное раздувание крыльев носа. Умеренное тахипноэ. Аускультативно дыхание ослабленное, проводится во все отделы легких, проводные хрипы с двух сторон, симметрично, выслушивается затрудненный выдох. Тоны сердца звучные, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормы. Живот мягкий, печень +1,0 см из-под реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Не мочился. Половые органы развиты по мужскому типу, яички в мошонке.
Вы врач неонатолог.
В родильном зале ребенку реанимационные мероприятия не проводились. Ребенок приложен к груди матери.
Масса тела ребенка при рождении 3520 г, длина 51 см, окружность головы 40 см.
В возрасте 30 минут жизни у ребенка отмечалось нарастание дыхательных нарушений в виде втяжения межреберий, грудины, раздуваний крыльев носа.
Гинекологический анамнез: Миома матки 9 х 8 см
Акушерский анамнез: 1-я беременность — 2008 год – физиологические роды в срок, мальчик, здоров; 2-я беременность – данная, наступила самопроизвольно, протекала: I-й триместр — токсикоз, II-й триместр – ринит, без повышения температуры, III-й триместр – без особенностей.
ЧСС = 166-168 уд/мин, ЧД 68-72 в минуту SpO~2~= 93-96%, АД = 58/36/40 мм.рт.ст.
Состояние ребенка тяжелое. Нормотермия. Кожа розовая, акроцианоз – дышит комнатным воздухом, кожа чистая. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна около 3 секунд. Неврологический статус: реакция на осмотр и двигательная активность физиологические, рефлексы новорожденных вызываются, симметрично. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная, при дыхании втяжения грудины, межреберий, отмечается еле заметное раздувание крыльев носа. Умеренное тахипноэ. Аускультативно дыхание ослабленное, проводится во все отделы легких, проводные хрипы с двух сторон, симметрично, выслушивается затрудненный выдох. Тоны сердца звучные, ритм правильный, систолический шум слева от грудины. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормы. Живот мягкий, печень +1,0 см из-под реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Не мочился. Половые органы развиты по мужскому типу, яички в мошонке.
В родильном зале ребенку реанимационные мероприятия не проводились. Ребенок приложен к груди матери.
Масса тела ребенка при рождении 3780 г, длина 53 см, окружность головы 40 см.
В возрасте 30 минут жизни у ребенка отмечалось нарастание дыхательных нарушений в виде втяжения межреберий, грудины, раздуваний крыльев носа.
Гинекологический анамнез: Миома матки 9 х 9 см
Акушерский анамнез: 1-я беременность — 2010 год – физиологические роды в срок, ребенок здоров; 2-я беременность – данная, наступила самопроизвольно, протекала: I-й триместр — токсикоз, II-й триместр – ринит, без повышения температуры, III-й триместр – анемия легкой степени, лечение не проводилось.
ЧСС = 166 уд/мин, ЧД 73 в минуту SpO~2~= 93-96%, АД = 64/38/45 мм.рт.ст.
Состояние ребенка тяжелое. Нормотермия. Кожа розовая, акроцианоз – дышит комнатным воздухом, кожа чистая. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна около 3 секунд. Неврологический статус: реакция на осмотр и двигательная активность физиологические, рефлексы новорожденных вызываются, симметрично. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная, при дыхании втяжения грудины, межреберий, отмечается еле заметное раздувание крыльев носа. Умеренное тахипноэ. Аускультативно дыхание ослабленное, проводится во все отделы легких, проводные хрипы с двух сторон, симметрично, выслушивается затрудненный выдох. Тоны сердца звучные, ритм правильный, систолический шум слева от грудины. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормы. Живот мягкий, печень +1,0 см из-под реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Не мочился. Половые органы развиты по мужскому типу, яички в мошонке.
В родильном зале ребенку реанимационные мероприятия не проводились. Ребенок приложен к груди матери.
Масса тела ребенка при рождении 3680 г, длина 52 см, окружность головы 40,5 см.
В возрасте 25 минут жизни у ребенка отмечалось нарастание дыхательных нарушений в виде втяжения межреберий, грудины, раздуваний крыльев носа.
Гинекологический анамнез: Миома матки 10 х 10 см
Акушерский анамнез: 1-я беременность — 2016 год – физиологические роды в срок, ребенок здоров; 2-я беременность – данная, наступила самопроизвольно, протекала: I-й триместр — токсикоз, II-й триместр – ринит, без повышения температуры, III-й триместр – анемия легкой степени, проводилось лечение.
ЧСС = 170уд/мин, ЧД 75 в минуту SpO~2~= 93-96%, АД = 67/39/49 мм.рт.ст.
Состояние ребенка тяжелое. Нормотермия. Кожа розовая, акроцианоз – дышит комнатным воздухом, кожа чистая. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна около 3 секунд. Неврологический статус: реакция на осмотр и двигательная активность физиологические, рефлексы новорожденных вызываются, симметрично. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная, при дыхании втяжения грудины, межреберий, отмечается еле заметное раздувание крыльев носа. Умеренное тахипноэ. Аускультативно дыхание ослабленное, проводится во все отделы легких, проводные хрипы с двух сторон, симметрично. Тоны сердца звучные, ритм правильный, выслушивается негрубый систолический шум слева от грудины. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормы. Живот мягкий, печень +1,0 см из-под реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Ребенок не мочился. Половые органы развиты по женскому типу.
Гинекологический анамнез: не отягощен
Акушерский анамнез матери:
1 беременность: 2006 г. – кесарево сечение без особенностей
2 беременность: данная, наступила самопроизвольно
Течение беременности: I триместр: протекал на фоне токсикоза, угрозы прерывания беременности;
II триместр: угроза прерывания в 20 недель (проводилось стационарное лечение), анемия;
III триместр: в 32 недель ринит, повышение температуры до 38°С, лечилась симптоматически, анемия беременных
Состояние ребенка тяжелое. ЧД=56/мин, ЧСС = 152уд/мин, SpO~2~= 96%, АД = 68/39 (47) мм.рт.ст. В микроклимате кувеза.
Дыхательные нарушения до 1 балла по шкале Сильверман, в виде небольшого втяжения уступчивых мест грудной клетки при дыхании. Кожа субъиктеричная, чистая, сыпи не отмечается. Остаток пуповины в скобе.
Неврологический статус: реакция на осмотр в виде двигательного беспокойства, крик средней силы, рефлексы новорожденных вызываются в полном объеме, пустышку сосет активно. Мышечный тонус умеренно снижен, индуцированный тремор конечностей. Грудная клетка симметричная. Аускультативно в легких дыхание проводится симметрично, во все отделы, умеренно ослаблено, хрипы не выслушиваются. Тоны сердца приглушены, ритм правильный, шум не выслушивается. Периферическая пульсация симметричная, удовлетворительных свойств. Живот мягкий, печень +1,5 см из-под реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. Анус сформирован. Стула не было. Половые органы развиты по мужскому типу, яички в мошонке. Мочится.
Гинекологический анамнез: эрозия шейки матки (лечение не проводилось).
Акушерский анамнез матери: настоящая беременность 1-я, наступила самопроизвольно.
Течение беременности:
I триместр: протекал на фоне токсикоза и легкой анемии беременных;
II триместр: угроза прерывания в 20 недель (проводилось стационарное лечение), анемия;
III триместр: в 30 недель ринит, повышение температуры до 38°С, лечилась народными средствами.
Состояние ребенка тяжелое. ЧД=68/мин, ЧСС = 145уд/мин, SpO~2~= 93%, АД = 66/37 (45) мм.рт.ст. В микроклимате кувеза.
Состояние тяжелое, дыхательные нарушения в виде тахипноэ до 72 в минуту, втяжение уступчивых мест грудной клетки при дыхании. Была налажена респираторная терапия методом СРАР.
Кожа иктеричная, сыпь петехиальная, необильная, на туловище и конечностях, остаток пуповины в скобе.
{nbsp}
Неврологический статус: реакция на осмотр вялая, двигательная активность снижена, крик средней силы, рефлексы новорожденных вызываются с латентным периодом, нестойкие, отмечаются индуцированные клонические судороги в нижних конечностях. Мышечный тонус умеренно снижен, индуцированный тремор конечностей. Грудная клетка симметричная. Аускультативно в легких дыхание проводится симметрично, во все отделы, с обеих сторон выслушиваются крепитирующие хрипы. Тоны сердца приглушены, ритм правильный. Шум не выслушивается. Периферическая пульсация симметричная, удовлетворительных свойств. Живот мягкий, печень +4,5 см из-под края реберной дуги, селезенка +2,0 см. Перистальтика активная. Анус сформирован. Стула не было. Половые органы развиты по мужскому типу, яички в мошонке. Не мочился.
В транспортном инкубаторе на мононазальном СРАР ребенок был доставлен в ОРИТН.
Гинекологический анамнез: не отягощен.
Вредные привычки: курила до 16 недели гестации.
Акушерский анамнез: I триместр- ранний токсикоз.Пренатальныйскрининг I триместра: норма. II триместр:анемия беременных. III триместр: артериальная гипертензия, анемия беременных.
ЧСС = 170 уд/мин, ЧД 77 в минуту SpO~2~= 90-92%, АД = 62/33/46 мм. рт.ст.
Состояние ребенка тяжелое. На респираторной поддержке методом СРАР с FiO~2~ -0,35, peep+5. Нормотермия. Кожный покров бледный, чистый, акроцианоз. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна до 3 секунд. Неврологический статус: реакция на осмотр и двигательная активность угнетены, рефлексы новорожденных вызываются слабо, быстро истощаются. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная, при дыхании умеренные втяжения грудины, межреберий. Тахипноэ до 80/мин. Аускультативно дыхание стонущее, ослабленное, проводится во все отделы легких, проводные хрипы с двух сторон, симметрично, выслушивается масса мелкопузырчатых влажных хрипов. Тоны сердца приглушены, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормативных значений. Живот мягкий, печень +1,0 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Моча светлая. Половые органы развиты по мужскому типу, яички в мошонке.
Гинекологический анамнез: не отягощен
Вредные привычки: курила до 22 недели гестации
Гинекологические заболевания матери: отрицает
Акушерский анамнез матери: 1 беременность — с/полный выкидыш в 5-6 недель, без выскабливания, б/о. 2 беременность — своевременные роды, девочка, здорова, 3 беременность — данная, наступила самостоятельно. I триместр: ранний токсикоз. II триместр:вульвовагинит, в 23 недель угроза преждевременных родов, хирургическая коррекция ИЦН (стационарное лечение)_. _В 24 недели по данным УЗ-скрининга плацентарная недостаточность. III триместр: артериальная гипертензия, анемия беременных. Общая прибавка в весе: 25 кг.
ЧСС = 150 уд/мин, ЧД 65 в минуту SpO~2~ = 93%, АД = 61/33/45 мм.рт.ст.
Состояние ребенка тяжелое. На респираторной поддержке методом СРАР с FiO~2~ -0,4. Нормотермия. Кожный покров бледный, чистый, акроцианоз. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна до 3 секунд. Неврологический статус: реакция на осмотр и двигательная активность угнетены, рефлексы новорожденных вызываются слабо, быстро истощаются. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная, при дыхании умеренные втяжения грудины. Тахипноэ до 65 в минуту. Аускультативно дыхание несколько ослабленное, проводится во все отделы легких, симметрично, выслушивается умеренное количество мелкопузырчатых влажных хрипов. Тоны сердца приглушены, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормативных значений. Живот мягкий, печень +1,0 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Моча светлая. Половые органы развиты по мужскому типу, яички в мошонке.
От женщины 32 лет от 1 беременности, протекавшей в 1 триместре – без особенностей, во 2 и 3 триместрах – анемия средней степени тяжести, по данным УЗИ — ретроплацентарная гематома. От 1 оперативных родов путем операции кесарево сечение (начало родовой деятельности, кровотечение) на сроке 32 недели. Околоплодные воды окрашены кровью. Родилась живая недоношенная девочка с оценкой по шкале Апгар 7/7б. Масса тела ребенка при рождении 1480 г, длина 38 см.
* Женщина 32 лет, с отягощённым соматическим анамнезом (хронический гастродуоденит, анемия).
ЧД = 58-62/мин, ЧСС = 170-176 уд/мин, SpO~2~ = 93-96%, АД = 60/36/44 мм рт.ст.
Состояние ребенка тяжелое за счет дыхательных нарушений.
В настоящее время ребенку проводится неинвазивная респираторная терапия, дополнительная дотация кислорода до 25%. Уровень оксигенации удовлетворительный. Дыхательные нарушения до 2 баллов по шкале Сильвермана. Грудная клетка симметричная. Шум потока проводится равномерно во все отделы легких, хрипы не выслушиваются. Тоны сердца звучные, ритм правильный. Показатели АД в пределах возрастной нормы. Умеренная тахикардия до 170-176 уд/минуту. Периферическая пульсация симметричная, умеренно ослабленная. Кожа бледно-розовая, чистая. Видимые слизистые чистые, блестящие, бледно-розовые, увлажнены. Неврологический статус: по возрасту. Живот мягкий, печень +1,0 см из-под реберной дуги, селезенка не пальпируется. По желудочному зонду слизь с прожилками алой крови. Стул меконий, мочилась.
Группа крови ребенка A(II) вторая, Rh — отрицательная.
Масса тела ребенка при рождении 3981 г, длина 52 см. Оценка состояния по шкале Апгар 8/9 баллов.
Состояние после рождения удовлетворительное. К груди матери приложена после рождения. Переведена на пост совместного пребывания «Мать и Дитя». Учитывая анамнез матери, при поступлении в отделение новорожденных проведен контроль уровня глюкозы, составил 2,9 ммоль/л. Назначен контроль динамики уровня гликемии.
Состояние с отрицательной динамикой в возрасте 6 часов жизни. Отмечалось появление выраженного возбуждения, тремора конечностей, срыгивания материнским молоком без патологических примесей. Была переведена на пост интенсивной терапии, налажено мониторное наблюдение за состоянием витальных функций.
Течение беременности: I триместр – угроза прерывания беременности, II триместр – угроза прерывания беременности, гестационный сахарный диабет (СД), диету не соблюдала; III триместр – гестационный СД, уровень глюкозы при проведении ГТТ глюкоза натощак — 6,4 ммоль/л; через час после нагрузки 12,8 ммоль/л, через 2 часа после нагрузки — 8,7 ммоль/л, от проведения инсулинотерапии категорически отказалась.
Состояние ребенка средней степени тяжести за счет появления неврологической симптоматики в виде синдрома повышенной возбудимости.
При осмотре крик громкий, пронзительный. При крике отмечается тремор конечностей. Мышечный тонус физиологический. Рефлексы новорожденных вызываются, физиологические, оживлены. Спонтанный рефлекс Моро. Патологической глазной симптоматики на момент осмотра нет. Кожа розовая, влажная. Видимые слизистые чистые, розовые. Тоны сердца ясные, ритмичные, шумы не выслушиваются. Пульсация на бедренных артериях удовлетворительная, симметричная. Дыхательных нарушений на момент осмотра нет. На самостоятельном дыхании, в дотации дополнительного кислорода не нуждается. Дыхание через нос свободное, отделяемого из носовых ходов нет. В легких дыхание проводится во все отделы равномерно — пуэрильное, хрипов нет. Живот мягкий, доступен пальпации. Перистальтика кишечника выслушивается, активная. Печень +1,5-2,0 см от края реберной дуги, селезенка пальпаторно не определяется. Пуповинный остаток в скобе. Периумбиликальная область без признаков воспаления. Стул самостоятельный — меконий. Мочилась.
В родильном блоке потребовалась стабилизация состояния ребенка: искусственная вентиляция легких (ИВЛ) маской, учитывая сохранение брадикардии, ребенок интубирован, дотация дополнительного О~2~ до 45%. В транспортном инкубаторе на ИВЛ переведен в отделение реанимации и интенсивной терапии (ОРИТ). Оценка по шкале Апгар 6/7 баллов.
Масса тела при рождении 2450 г, длина 41 см, окружность головы 34 см.
* Гинекологический анамнез: не отягощен.
Акушерский анамнез:
* 1-я беременность — 2008 год – кесарево сечение, доношенная девочка, здорова;
* 2-я беременность – 2009 год – индуцированный поздний выкидыш на 20 неделе, вакуум-аспирация;
* 3-я беременность 2011 – антенатальная гибель плода на 28 неделе;
* 4 -я беременность – данная: I-й триместр – угрожающий выкидыш, II-й триместр – без особенностей, III-й триместр – легкая анемия, принимала препараты железа.
Состояние ребенка тяжелое. На респираторной терапии — ИВЛ. Потребность в дополнительном кислороде – до 45-50%. ЧСС = 178-186 уд/мин, SpO~2~ = 93-96%, АД = 42/26/30 мм. рт.ст. В микроклимате кувеза. Кожа бледная, чистая. Видимые слизистые оболочки чистые, бледно-розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна более 4 секунд.
*Неврологический статус*: реакция на осмотр и двигательная активность снижены, рефлексы новорожденных вызываются, нестойкие, симметрично. Судорог нет. Патологической глазной симптоматики нет.
Грудная клетка симметричная, не вздута. Аппаратное дыхание проводится равномерно во все отделы легких, крупнопузырчатые хрипы с двух сторон, симметрично. Тоны сердца звучные, ритм правильный. С рождения тахикардия, до 186 ударов в минуту. Периферическая пульсация симметричная, ослабленная. Артериальное давление снижено. Живот мягкий, печень +1,0 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника ослабленная. При контроле желудочного содержимого без патологического отделяемого. Стул меконий, без патологических примесей. Не мочился. Половые органы развиты по мужскому типу, яички в мошонке.
Масса тела ребенка при рождении 2489 г, длина 48 см. Оценка состояния по шкале Апгар 8/8 баллов. Проведения реанимационных мероприятий в родильном зале не потребовал.
В состоянии средней степени тяжести был переведен на пост интенсивной терапии в отделение новорожденных.
Течение беременности: I триместр – ранний токсикоз, угроза прерывания беременности (Утрожестан), II триместр – угроза прерывания беременности, обострение хронического пиелонефрита, антибактериальная терапия; III триместр – эпизоды повышения АД до 130/90 мм.рт.ст., отеки, ЗРП (задержка роста плода). На сроке 38 недель 6 дней госпитализирована в отделение патологии беременных с диагнозом умеренная преэклампсия, суточная протеинурия 2,3 г/сут.
Температура тела 36,7C, ЧД 44 в минуту, ЧСС 124 в минуту, SpO~2~ 99%
Состояние ребенка средней степени тяжести за счет морфо-функциональной незрелости, термолабильности. Наблюдается в условиях микроклимата кувеза. Проводится мониторинг витальных функций, показатели гемодинамики в пределах нормы.
Уровень спонтанной двигательной активности умеренно снижен. При осмотре крик средней силы, непродолжительный. Мышечный тонус – снижен во флексорах верхних конечностей, соответствует гестационному возрасту. Рефлексы новорожденных — вызываются, физиологические, быстро истощаются. Патологической глазной симптоматики на момент осмотра нет. Кожа розовая, влажная. Видимые слизистые чистые, розовые. Тоны сердца ясные, ритмичные, шумы не выслушиваются. Пульсация на бедренных артериях удовлетворительная, симметричная. Дыхательных нарушений на момент осмотра нет. Дыхание через нос свободное, отделяемого из носовых ходов нет. В легких дыхание проводится во все отделы равномерно — пуэрильное, хрипов нет. Живот мягкий, доступен пальпации. Перистальтика кишечника выслушивается, активная. Печень +1,0-1,5см от края реберной дуги, селезенка пальпаторно не определяется. Пуповинный остаток в скобе. Периумбиликальная область без признаков воспаления. Стула при осмотре не было. Мочился.
Масса тела ребенка при рождении 4513 г, длина 54 см. Оценка состояния по шкале Апгар 8/8 баллов.
Состояние после рождения удовлетворительное. К груди матери приложена сразу после рождения. В возрасте 2 часов жизни переведена на пост совместного пребывания «Мать и Дитя».
Со слов медицинского персонала отмечались сложности с прикладыванием ребенка к груди, эпизоды срыгивания. В возрасте 10 часов жизни состояние ребенка с отрицательной динамикой за счет появления выраженного возбуждения, тремора конечностей. Была переведена на пост интенсивной терапии, налажено мониторное наблюдение за состоянием витальных функций.
Эндокринологический анамнез: конституциональное ожирение 2 степени.
Акушерский анамнез: Беременность — 2 (1-ая – своевременные физиологические роды, мальчик 3985 г, длина 54 см, здоров).
Течение беременности: I триместр – без особенностей, II триместр – угроза прерывания беременности, гестационный СД, диетотерапия, III триместр – гестационный СД, инсулинотерапия.
Состояние ребенка средней степени тяжести за счет появления неврологической симптоматики в виде синдрома повышенной возбудимости.
При осмотре крик громкий, пронзительный. При крике отмечается тремор конечностей. Мышечный тонус – физиологический. Рефлексы новорожденных — вызываются, физиологические, оживлены. Спонтанный рефлекс Моро. Патологической глазной симптоматики на момент осмотра нет. Кожа бледно — розовая, влажная, отмечается акроцианоз. Видимые слизистые чистые, розовые. Тоны сердца ясные, ритмичные, шумы не выслушиваются. Пульсация на бедренных артериях удовлетворительная, симметричная. Дыхательных нарушений нет. Дыхание через нос свободное, отделяемого из носовых ходов нет. В легких дыхание проводится во все отделы равномерно — пуэрильное, хрипов нет. Живот мягкий, доступен пальпации. Перистальтика кишечника выслушивается, активная. Печень +1,5 см от края реберной дуги, селезенка пальпаторно не определяется. Пуповинный остаток в скобе. Периумбиликальная область без признаков воспаления. Стул самостоятельный — меконий. Мочился.
При рождении оценка по шкале Апгар 7/8 баллов (СРАР маской в родильном зале). В дальнейшем в проведении респираторной терапии не потребовал.
Масса тела ребенка 2307г, длина 47 см.
Состояние после рождения средней степени тяжести, обусловленное термолабильностью (на пеленальном столе быстро охлаждался), признаками морфофункциональной незрелости. Помещен в микроклимат кювеза, налажено мониторное наблюдение за витальными функциями.
Гинекологический анамнез: хронический сальпингоофорит, 1-ая беременность трубная (тубэктомия справа), 2-ая беременность трубная (тубэктомия слева).
Акушерский анамнез: Беременность – 3, наступила в результате ЭКО и ПЭ (трубный фактор).
Течение беременности: I триместр – гормональная поддержка, Утрожестан, II триместр – угроза прерывания беременности, анемия, III триместр – анемия беременных.
Роды оперативные путем операции кесарево сечение в связи с нарушением состояния второго плода на сроке 37 недель и 2 дня.
Состояние ребенка средней степени тяжести.
При осмотре крик громкий, пронзительный. При крике отмечается индуцированный тремор конечностей.
Мышечный тонус – умеренно снижен во флексорах. Рефлексы новорожденных — вызываются, истощаемые. Патологической глазной симптоматики на момент осмотра нет.
Отмечается ярко-розовый цвет кожи, симптом «бледного пятна» 5 секунд, периоральный цианоз и акроцианоз. Видимые слизистые чистые, розовые, влажные.
Тоны сердца приглушены, отмечается тенденция к тахикардии, шумы не выслушиваются. Пульсация на бедренных артериях удовлетворительная, симметричная.
Дыхательных нарушений нет. Дыхание через нос свободное, отделяемого из носовых ходов нет. В легких дыхание проводится во все отделы равномерно — пуэрильное, хрипов нет.
Живот мягкий, доступен пальпации. Перистальтика кишечника выслушивается, активная. Печень +1,5 см от края реберной дуги, селезенка пальпаторно не определяется.
Пуповинный остаток в скобе. Периумбиликальная область без признаков воспаления.
Стул самостоятельный — меконий. Мочеиспускания не было.
Родился мальчик с массой тела при рождении 2956 г, длиной 50 см. Оценка состояния по шкале Апгар 8/8 баллов. В родильном блоке проведения реанимационных мероприятий не потребовал.
Состояние после рождения удовлетворительное. К груди матери приложен сразу после рождения. В возрасте 2 часов жизни переведен из родильного блока на пост совместного пребывания «Мать и Дитя».
Состояние ребенка с отрицательной динамикой в возрасте 8 часов жизни. Появились жалобы матери на появление раздраженного крика. Ребенок грудь берет, сосет вяло. После кормления срыгивает молозивом без патологических примесей.
Соматический анамнез: табакокурение с 19 лет.
Акушерский анамнез: Беременность – 3 (1-ая – самопроизвольный выкидыш, 2-ая замершая беременность).
Течение беременности: I триместр – без особенностей, II триместр – угроза прерывания беременности, артериальная гипертензия, гипотензивная терапия Допегит, нарушение маточно-плацентарного кровотока, III триместр – артериальная гипертензия, гипотензивная терапия Допегит.
Состояние ребенка средней степени тяжести.
При осмотре крик громкий, пронзительный. При крике отмечается индуцированный тремор конечностей.
Мышечный тонус – умеренно снижен во флексорах. Рефлексы новорожденных — вызываются, истощаемые. Патологической глазной симптоматики на момент осмотра нет.
Кожа – отмечается ярко-розовый цвет кожи, симптом «бледного пятна» 5 секунд, отмечается периоральный цианоз и акроцианоз. Видимые слизистые чистые, розовые, влажные.
Тоны сердца приглушены, отмечается тенденция к тахикардии, шумы не выслушиваются. Пульсация на бедренных артериях удовлетворительная, симметричная.
Дыхательных нарушений нет. Дыхание через нос свободное, отделяемого из носовых ходов нет. В легких дыхание проводится во все отделы равномерно — пуэрильное, хрипов нет.
Живот мягкий, доступен пальпации. Перистальтика кишечника выслушивается, активная. Печень +1,5 см от края реберной дуги, селезенка пальпаторно не определяется.
Пуповинный остаток в скобе. Периумбиликальная область без признаков воспаления.
Стул самостоятельный — меконий. Мочеиспускания не было.
Родился мальчик с массой тела 2681 г, длиной 51 см. Оценка состояния по шкале Апгар 8/8 баллов. В родильном блоке проведения реанимационных мероприятий не потребовал.
Состояние после рождения удовлетворительное. К груди матери приложен сразу после рождения.
В возрасте 12 часов жизни состояние ребенка с отрицательной динамикой. Появились жалобы матери на вялое сосание, срыгивание после кормления.
Эндокринологический анамнез: гипотиреоз, L- тироксин.
Акушерский анамнез: Беременность – 5 (1-ая – самопроизвольный выкидыш, 2-ая замершая беременность, 3-я – мед.аборт по мед показаниям, множественные пороки развития плода, 4-я – самопроизвольный выкидыш на сроке 7-8 недель).
Течение беременности: I триместр – токсикоз, ОРЗ без повышения температуры, II триместр – угроза прерывания беременности, активация внутрисосудистого свертывания крови, Клексан 0,4-0,6, нарушение маточно-плацентарного кровотока, III триместр – артериальная гипертензия 160/100 мм.рт.ст., гипотензивная терапия Допегит.
Состояние ребенка средней степени тяжести.
При осмотре крик средней силы, непродолжительный. При крике отмечается индуцированный тремор конечностей.
Мышечный тонус – умеренно снижен во флексорах. Рефлексы новорожденных — вызываются, быстро истощаются. Патологической глазной симптоматики на момент осмотра нет.
Отмечается плеторичность кожи, симптом «бледного пятна» 4 секунды, периоральный цианоз и акроцианоз. Пастозность подкожной клетчатки. Видимые слизистые чистые, розовые, влажные.
Тоны сердца приглушены, отмечается брадикардия, шумы не выслушиваются. Пульсация на бедренных артериях удовлетворительная, симметричная.
Дыхательных нарушений нет. Дыхание через нос свободное, отделяемого из носовых ходов нет. В легких дыхание проводится во все отделы равномерно — пуэрильное, хрипов нет.
Живот мягкий, доступен пальпации. Перистальтика кишечника выслушивается, активная. Печень +1,5 см от края реберной дуги, селезенка пальпаторно не определяется.
Пуповинный остаток в скобе. Периумбиликальная область без признаков воспаления.
Стула и мочеиспускания не было.
Вес ребенка при рождении 4693 г, длина 58 см. Оценка состояния по шкале Апгар 7/9 баллов. В родильном блоке проведение реанимационных мероприятий не потребовал.
Состояние после рождения средней степени тяжести. При осмотре обращает на себя внимание макросомия, макроглоссия, широкое пупочное кольцо, передние складки мочки ушей. Был переведен на пост интенсивного наблюдения отделения новорожденных. Налажено мониторное наблюдение за состоянием витальных функций.
Акушерский анамнез: 1-я беременность — 2012 год – внематочная, тубэктомия слева;
2-я беременность – данная, наступила в результате ЭКО и ПЭ.
Течение беременности: 1 триместр — угроза прерывания, прием утрожестана с начала беременности до 21 недель. ОРВИ в 12 недель без повышения температуры, фитотерапия, 2 триместр — без осложнений. Скрининг – подозрение на генетическую патологию, амниоцентез – нормальный мужской кариотип 46XY, 3 триместр–многоводие, гиперплазия плаценты, крупные размеры плода.
Состояние ребенка средней степени тяжести.
Кожные покровы чистые, бледно-розовые. Видимые слизистые розовые, чистые, отмечается макроглоссия. Подкожно-жировой слой развит достаточно. Тургор мягких тканей умеренно снижен. Широкое пупочное кольцо 2,5 см.
Костно-суставная система без особенностей. Голова округлая, сагитальный шов сомкнут, большой родничок 0,7х0,7 см, выполнен, не выбухает, малый родничок закрыт. Ключицы целы, пальпируются четко по всей длине. Симптом соскальзывания отрицательный.
Неврологический статус: На осмотр реагирует повышением двигательной активности. Крик громкий. Мышечный тонус умеренно снижен во флексорах. Рефлексы новорожденных близки к физиологическим. Патологических глазных симптомов нет.
Дыхание: ЧДД = 52 в минуту.
Дыхательных нарушений в покое нет. На самостоятельном дыхании, в дотации дополнительного кислорода не нуждается. Оксигенация достаточная. Дыхание пуэрильное, проводится во все отделы, хрипы не выслушиваются.
Сердце: ЧСС — 154 ударов в минуту. Сердечные тоны громкие, ритмичные. Шумы не выслушиваются. Гемодинамика стабильная, в проведении кардиотонической терапии не нуждается.
Живот мягкий, печень +4,0 см из-под реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. Анус сформирован.
Мочеполовая система: Наружные половые органы сформированы правильно, по мужскому типу, яички в мошонке. Мочился.
При поступлении в отделение проведен контроль уровня глюкозы крови – 1,6 ммоль/л, Ht — 53%.
Вы врач неонатолог.
В родильном зале реанимационные мероприятия не проводились. Ребенок приложен к груди матери.
Масса тела ребенка при рождении 3490 г, длина 52 см, окружность головы 41 см.
В возрасте 20 минут жизни у ребенка отмечалось нарастание дыхательных нарушений в виде втяжения межреберий, грудины, раздуваний крыльев носа, затрудненного выдоха.
* Соматический анамнез: бронхиальная астма, контролируемая, легкое течение.
* Гинекологический анамнез: не отягощен.
* Акушерский анамнез: 1-я беременность — 2008 год – физиологические роды в срок, доношенная девочка, здорова; 2-я беременность – данная, наступила самопроизвольно, протекала: I-й и II-й триместр – без особенностей, III-й триместр – легкая анемия, принимала препараты железа.
ЧСС = 166-170 уд/мин, ЧД 68-74 в минуту, SpO~2 ~= 93-96%, АД = 60/36/42 мм рт. ст.
Состояние ребенка тяжелое. Нормотермия. Кожа розовая, цианоза нет, дышит комнатным воздухом, кожа чистая. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна около 2 секунд.
Неврологический статус: реакция на осмотр и двигательная активность физиологические, рефлексы новорожденных вызываются, симметрично. Судорог нет. Патологической глазной симптоматики нет.
Грудная клетка симметричная, при дыхании втяжения грудины и межреберий, отмечается еле заметное раздувание крыльев носа. Аускультативно дыхание ослабленное, проводится во все отделы легких, выслушиваются проводные хрипы с двух сторон, симметрично. Тоны сердца звучные, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормы. Живот мягкий, печень +1,0 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Не мочился. Половые органы развиты по мужскому типу, яички в мошонке.
Вы врач неонатолог.
В родильном зале ребенку реанимационные мероприятия не проводились. Ребенок приложен к груди матери.
Масса тела ребенка при рождении 3330 г, длина 51 см, окружность головы 37 см.
В возрасте 45 минут жизни у ребенка отмечалось нарастание дыхательных нарушений в виде втяжения межреберий, грудины, раздуваний крыльев носа, затрудненного выдоха.
* Гинекологический анамнез: Миома матки 10^9^ см
* Акушерский анамнез: 1-я беременность — 2008 год – физиологические роды в срок, мальчик, здоров; 2-я беременность – данная, наступила самопроизвольно, протекала: I-й триместр — токсикоз, II-й триместр – без особенностей, III-й триместр – без особенностей.
ЧСС = 167 уд/мин, ЧД 72 в минуту SpO~2~= 93-96%, АД = 63/39/43 мм рт. ст.
Состояние ребенка тяжелое. Нормотермия. Кожа розовая, акроцианоз – дышит комнатным воздухом, кожа чистая. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна около 3 секунд.
Неврологический статус: реакция на осмотр и двигательная активность физиологические, рефлексы новорожденных вызываются, симметрично. Судорог нет. Патологической глазной симптоматики нет.
Грудная клетка симметричная, при дыхании втяжения грудины, межреберий, отмечается еле заметное раздувание крыльев носа. Умеренное тахипноэ. Аускультативно дыхание ослабленное, проводится во все отделы легких, проводные хрипы с двух сторон, симметрично, выслушивается затрудненный выдох. Тоны сердца звучные, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормы. Живот мягкий, печень {plus}1,0 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Не мочился. Половые органы развиты по мужскому типу, яички в мошонке.
* Акушерский анамнез матери:
** 1 беременность — самопроизвольный полный выкидыш в 5-6 недель, без выскабливания, без особенностей;
** 2 беременность — данная, наступила самостоятельно.
* Течение беременности: наблюдалась в женской консультации. Дихориальная диамниотическая двойня
** 1 триместр: без особенностей. Скрининг: низкий риск.
** 2 триместр: 18-19 недель — угрожающий поздний самопроизвольный выкидыш, амбулаторное лечение (магнезия) по месту жительства; в 23 недели угроза преждевременных родов, хирургическая коррекция ИЦН (стационарное лечение).
** 3 триместр: в 27-28 недель — установлен акушерский пессарий, с 30 недель маловодие у 1-го плода. 30-31 недель — проведена профилактика респираторного дистресс плода. 31-32 недель — жалобы на подтекание околоплодных вод, госпитализирована.
Неврологический статус: реакция на осмотр и двигательная активность снижены, рефлексы новорожденных вызываются. Мышечный тонус снижен. Судорог нет. Патологической глазной симптоматики нет.
Грудная клетка симметричная. Шум потока проводится равномерно во все отделы легких, несколько ослаблено, хрипы не выслушиваются. Тоны сердца приглушены, ритм правильный. Шум не выслушивается. Периферическая пульсация симметричная, умеренно ослаблена. Живот мягкий, доступен пальпации, печень {plus}1,0 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника снижена. Анус сформирован. Стула не было. Половые органы развиты по женскому типу, большие губы не прикрывают малые. Не мочилась.
* Акушерский анамнез матери: 1 беременность — роды в срок, девочка, здорова; 2 беременность — данная, наступила самостоятельно.
* Течение беременности: наблюдалась в ЖК.
* 1 триместр: без особенностей. Скрининг в норме.
* 2 триместр: 20 недель — угрожающий поздний самопроизвольный выкидыш, амбулаторное лечение (магнезия) по месту жительства;
* 3 триместр: в 30 недель — установлен акушерский пессарий; 33 недели — проведена профилактика респираторного дистресс синдрома плода; 33-34 недели — жалобы на подтекание околоплодных вод, госпитализирована.
Неврологический статус: реакция на осмотр и двигательная активность снижены, рефлексы новорожденных вызываются. Мышечный тонус снижен. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная. Вибрация достаточная.
Осцилляции проводится равномерно во все отделы легких, дыхание ослаблено. Тоны сердца приглушены, ритм правильный. Шум не выслушивается. Периферическая пульсация симметричная, умеренно ослаблена. Живот мягкий, доступен пальпации, печень {plus}1,0 см из-под реберной дуги, селезенка не пальпируется. Перистальтика кишечника снижена. Анус сформирован. Стула не было. Половые органы развиты по женскому типу, большие губы не полностью прикрывают малые. Не мочилась.
* Акушерский анамнез матери: 1 беременность — самопроизвольный полный выкидыш в 5-6 недель, без выскабливания, без особенностей; 2 беременность — своевременные роды, девочка, здорова; 3 беременность — данная, наступила самостоятельно.
* Течение беременности: наблюдалась в ЖК.
** 1 триместр: без особенностей. Скрининг: низкий риск.
** 2 триместр: 20 недель — угрожающий поздний самопроизвольный выкидыш, амбулаторное лечение (магнезия) по месту жительства; в 23 недели угроза преждевременных родов, хирургическая коррекция ИЦН (стационарное лечение).
** 3 триместр: в 29 недель — установлен акушерский пессарий; в 30-31 неделю — проведена профилактика респираторного дистресс плода; 31-32 недели — жалобы на подтекание околоплодных вод, госпитализирована.
Неврологический статус: реакция на осмотр и двигательная активность умеренно снижены, рефлексы новорожденных вызываются. Мышечный тонус соответствует гестационному возрасту. Судорог нет. Патологической глазной симптоматики нет.
Грудная клетка симметричная. Шум потока проводится равномерно во все отделы легких, несколько ослаблено, хрипы не выслушиваются. Тоны сердца приглушены, ритм правильный. Шум не выслушивается. Периферическая пульсация симметричная, умеренно ослаблена. Живот мягкий, доступен пальпации, печень +1,0 см из-под реберной дуги, селезенка не пальпируется. Перистальтика кишечника снижена. Анус сформирован. Стула не было. Не мочился.
* Акушерский анамнез матери: 1 беременность — роды в срок, девочка, здорова; 2 беременность — данная, наступила самостоятельно.
* Течение беременности: наблюдалась в ЖК.
** 1 триместр: без особенностей. Скрининг в норме;
** 2 триместр: 20 недель — угрожающий поздний самопроизвольный выкидыш, амбулаторное лечение (магнезия) по месту жительства;
** 3 триместр: в 30 недель — установлен акушерский пессарий; 33 недели — проведена профилактика респираторного дистресс синдрома плода; 33-34 недели — жалобы на подтекание околоплодных вод, госпитализирована.
Неврологический статус: медикаментозная седация. Мышечный тонус снижен. Судорог нет. Патологической глазной симптоматики нет.
Грудная клетка симметричная. Вибрация достаточная. Осцилляции проводятся равномерно во все отделы легких, дыхание ослаблено. Тоны сердца приглушены, ритм правильный. Шум не выслушивается. Периферическая пульсация симметричная, умеренно ослаблена. Живот мягкий, доступен пальпации, печень +1,0 см из-под реберной дуги, селезенка не пальпируется. Перистальтика кишечника снижена. Анус сформирован. Стула не было. Половые органы развиты по женскому типу, большие губы не полностью прикрывают малые. Не мочилась.
* Акушерский анамнез матери: 1 беременность — данная, наступила самостоятельно.
* Течение беременности: наблюдалась в ЖК.
** 1 триместр: без особенностей. Скрининг: низкий риск.
** 2 триместр: без особенностей.
** 3 триместр: в 28 недель угрожающие преждевременные роды, в 30-31 неделю — проведена профилактика респираторного дистресс-синдрома плода; 31-32 недели — жалобы на подтекание околоплодных вод, госпитализирована.
Неврологический статус: реакция на осмотр и двигательная активность умеренно снижена, рефлексы новорожденных вызываются. Мышечный тонус удовлетворительный. Судорог нет. Патологической глазной симптоматики нет.
Грудная клетка симметричная. Шум потока проводится равномерно во все отделы легких, несколько ослаблен, хрипы не выслушиваются. Тоны сердца приглушены, ритм правильный. Шум не выслушивается. Периферическая пульсация симметричная, умеренно ослаблена. Живот мягкий, доступен пальпации, печень {plus}1,0 см из-под реберной дуги, селезенка не пальпируется. Перистальтика кишечника снижена. Анус сформирован. Стула не было. Половые органы развиты по женскому типу. Не мочилась.
Сохраняются дыхательные нарушения до 2 баллов по шкале Сильвермана, умеренное тахипноэ при нагрузке. В покое оксигенируется устойчиво, при нагрузке и осмотре отмечается лабильность оксигенации снижение SрO~2~ до 85%, восстанавливается самостоятельно. Эпизодов апноэ нет.
Гинекологические заболевания матери: отрицает.
Акушерский анамнез матери: 1 беременность — год назад – самопроизвольный полный выкидыш в 5-6 недель, без выскабливания, без особенностей. 2 беременность — данная, наступила самостоятельно.
Течение беременности: наблюдалась в ЖК г.Москва.
1-й триместр: токсикоз беременных; 2-й триместр: артериальная гипертензия, получала терапию (допегит). Носитель мутации Лейдена. Получала терапию клексаном. В 18-19 недель — угрожающий поздний самопроизвольный выкидыш, амбулаторное лечение (магнезия) по м/ж; в 25 недель – отслойка нормально расположенной плаценты.
Роды 1-е, оперативные преждевременные на сроке 25 недель, путем операции кесарево сечение в связи с отслойкой плаценты. Оценка по Апгар 4/6 баллов. В родильном зале проводилось сцеживание пуповины, респираторная терапия с созданием постоянного положительного давления в дыхательных путях. Далее, учитывая прогрессирование дыхательных нарушений, на 20–й минуте жизни водился препарат экзогенного сурфактанта «Куросурф» 200 мл/кг, с положительным эффектом. В отделение реанимации ребенок был доставлен на неинвазивной искусственной вентиляции легких.
Проводилось обследование при поступлении и в динамике. Получал несколько курсов антибактериальной терапии, направленных на лечение врожденной пневмонии.
ИВЛ в режиме ВЧОВЛ продолжалась в течение 15 суток жизни, с 16-х суток жизни в течение 14 дней жизни продолжалась традиционная ИВЛ, с 29 суток переведен на неинвазивную респираторную терапию. В возрасте 30 дней — осложнение некротизирующий энтероколит (НЭК) 3 – перфорация подвздошной кишки. Проведена операция резекции участка кишки и выведение илеостомы. В периоперационном периоде находился на традиционной ИВЛ до 40 дней. С 41 суток жизни переведен на неинвазивную респираторную терапию. С 65 суток жизни находится на респираторной терапии методом СРАР с FiO~2~ 0,3.
Респираторная терапия: СРАР FiО~2~ 0,30 реер +3,0 см вод. ст.
ЧСС 175 уд в минуту, ЧД 50 в минуту SpO~2~ 93-96%, АД 81/53 (69) мм рт. ст.
Состояние ребенка тяжелое. Сохраняются дыхательные нарушения при нагрузке: 2 балла по шкале Сильвермана. В покое оксигенируется устойчиво, при нагрузке сохраняется лабильность оксигенации, восстанавливается самостоятельно. Эпизодов апноэ нет. Патологической неврологической симптоматики нет.
Кожа чистая, бледно-розовая. Видимые слизистые оболочки чистые, розовые, влажные. Грудная клетка симметричная, умеренно вздута. Аускультативно дыхание симметрично проводится с двух сторон, выслушиваются единичные, проводные хрипы. При санации ротовой полости — умеренное количество слизи. Показатели гемодинамики — склонность к артериальной гипертензии. Живот умеренно вздут, доступен глубокой пальпации, перистальтика кишечника выслушивается. Энтеральное питание из расчета 160 мл/кг/сутки, через зонд капельно за 60 минут, усваивает. По желудочному зонду без патологического отделяемого. Стул по стоме регулярный. Диурез удовлетворительный.
Сохраняются дыхательные нарушения до 2 баллов по шкале Сильвермана, умеренное тахипноэ. В покое оксигенируется устойчиво, при нагрузке и осмотре отмечается лабильность оксигенации – снижение SрO~2~ до 85%, восстанавливается самостоятельно. Эпизодов апноэ нет.
Гинекологический анамнез: эрозия шейки матки (лечение не проводилось).
Акушерский анамнез матери: настоящая беременность 1-я, наступила самопроизвольно.
Течение беременности: I триместр: протекал на фоне токсикоза и легкой анемии беременных.
II триместр: угроза прерывания в 20 недель (проводилось стационарное лечение), анемия, III триместр — в 31 неделю ринит, повышение температуры до 38°С, лечилась народными средствами. Проведена профилактика респираторного дистресс синдрома (РДС).
Роды 1-е, преждевременные на сроке 32 недели, преждевременное излитие околоплодных вод. Оценка по Апгар 4/6 баллов. В родильном зале проводилось сцеживание пуповины, респираторная терапия с созданием постоянного положительного давления в дыхательных путях. В отделение реанимации ребенок был доставлен на неинвазивной искусственной вентиляции легких. В первые 2 ч жизни водился препарат экзогенного сурфактанта «Куросурф» 200 мл/кг, методом INSURE.
Проводилось обследование при поступлении и в динамике. Получал несколько курсов антибактериальной терапии, направленных на лечение врожденной пневмонии.
ИВЛ в режиме ВЧОВЛ продолжалась в течение 15 суток жизни, с 16-х суток жизни в течение 15 дней жизни продолжалась неинвазивная респираторная терапия (неинвазивная ИВЛ, СРАР). С 40 суток жизни переведен на респираторную терапию через высокопоточные канюли. На 48 сутки жизни переведен в ОПНиНД на масочной подаче кислорода.
Респираторная терапия: Маска FiО~2~ 0,30 поток 6,0 л/мин
ЧСС 165 уд. в минуту, ЧД 66-70 в минуту, SpO~2~ 90-93%, АД 71/53 /59 мм рт. ст.
Состояние ребенка тяжелое. Дотация О~2~ до 30% через маску. Сохраняются дыхательные нарушения: 2 балла по шкале Сильвермана при нагрузке, умеренное тахипноэ, без нарастания в динамике. В покое оксигенируется устойчиво, при нагрузке сохраняется лабильность оксигенации, восстанавливается самостоятельно. Эпизодов апноэ нет. Патологической неврологической симптоматики нет.
Кожа чистая бледно-розовая. Видимые слизистые оболочки чистые, розовые, влажные. Грудная клетка симметричная, умеренно вздута. Аускультативно дыхание симметрично проводится с двух сторон, выслушиваются единичные, проводные хрипы. При санации ротовой полости — умеренное количество слизи. Показатели гемодинамики – склонность к артериальной гипертензии. Живот умеренно вздут, доступен глубокой пальпации, перистальтика выслушивается. Энтеральное питание продолжено из расчета 160 мл/кг/сутки, через зонд капельно за 60 минут, усваивает. По желудочному зонду без патологического отделяемого. Стул регулярный. Диурез удовлетворительный.
Сохраняются дыхательные нарушения до 2 баллов по шкале Сильвермана, умеренное тахипноэ во время кормления. В покое оксигенируется устойчиво, при нагрузке и осмотре отмечается лабильность оксигенации снижение SрO~2~ до 85%, восстанавливается самостоятельно при дотации 25% кислорода через О~2~ маску. Эпизодов апноэ нет.
Акушерский анамнез матери: 1 беременность — с/полный выкидыш в 5-6 недель, без выскабливания, без особенностей. 2 беременность — данная, наступила самостоятельно.
Течение беременности: наблюдалась в ЖК г.Москва.
1триместр: токсикоз беременных. 2триместр: артериальная гипертензия, получала терапию допегит. 17-18 недель — угрожающий поздний самопроизвольный выкидыш, амбулаторное лечение (магнезия) по м/ж. В 23 недели угрожающие сверхранние преждевременные роды, хирургическая коррекция ИЦН (стационарное лечение в ОПБ).
Роды 1-е, преждевременные оперативные на сроке 28 недель, путем операции кесарево сечение, учитывая нарастание тяжести преэклампсии (АД 180/100 мм рт. ст.).
ИВЛ в режиме ВЧОВЛ продолжалась в течение 10 суток жизни, с 11-х суток по 20 сутки жизни по традиционная ИВЛ, далее на неинвазивной ИВЛ до 27 суток жизни, на СРАР до 35 суток. На 38 сутки жизни переведен в ОПНиНД на масочной подаче кислорода.
Без дотации дополнительного кислорода. SpO~2~ 96-98%, АД 69/48 /56 мм рт. ст.
Состояние ребенка средней тяжести. Без дополнительного кислорода. Сохраняются дыхательные нарушения: 2 балла по шкале Сильвермана при нагрузке, умеренное тахипноэ, без нарастания в динамике. В покое оксигенируется устойчиво, при нагрузке сохраняется лабильность оксигенации, восстанавливается самостоятельно. Сохраняется дотация кислорода во время кормления и манипуляций через О~2~ маску FiO~2~ 0,25, поток 3,0. Эпизодов апноэ нет. Патологической неврологической симптоматики нет.
Кожа чистая бледно-розовая. Видимые слизистые оболочки чистые, розовые, влажные. Грудная клетка симметричная, умеренно вздута. Аускультативно дыхание симметрично проводится с двух сторон, выслушиваются единичные, проводные хрипы. При санации ротовой полости — умеренное количество слизи. Показатели гемодинамики в пределах нормы. Живот умеренно вздут, доступен глубокой пальпации, перистальтика выслушивается. Энтеральное питание продолжено из расчета 160 мл/кг/сутки, через зонд капельно за 30 минут, усваивает. По желудочному зонду без патологического отделяемого. Стул регулярный. Диурез удовлетворительный.
Акушерский анамнез матери: 1 беременность — своевременные роды (ребенок здоров), без особенностей. 2 беременность – спустя 3 года — данная, наступила самостоятельно.
Течение беременности: наблюдалась в ЖК г.Москва.
1 триместр: токсикоз беременных. 2 триместр: анемия беременных, 19-20 недель — угрожающий поздний с/выкидыш, амбулаторное лечение (магнезия) по м/ж; в 23 недели угрожающие сверхранние преждевременные роды, хирургическая коррекция истмико-цервикальной недостаточности (стационарное лечение в ОПБ).
Роды 2-е, преждевременные на сроке 28 недель путем операции кесарева сечение, в связи с преждевременной отслойкой нормально расположенной плаценты. Оценка по Апгар 6/7 баллов. В родильном зале проводилось сцеживание пуповины, респираторная терапия с созданием постоянного положительного давления в дыхательных путях, далее учитывая прогрессирование дыхательных нарушений на 20 – й минуте жизни водился препарат экзогенного сурфактанта «Куросурф» 200 мл/кг, с положительным эффектом. В отделение реанимации ребенок был доставлен на неинвазивной искусственной вентиляции легких.
ИВЛ в режиме ВЧОВЛ продолжалась в течение 13 суток жизни, с 14-х суток жизни по настоящее время традиционная ИВЛ.
Респираторная терапия: ИВЛ FiO~2~ 0.35 Pip 15 Peep 5 Ti 0.38 MAP 8 Vte 5,8-6,2 Fr 45
ЧСС 148 уд в минуту, ЧД 60 в минуту, SpO~2~ 85-93-95%, АД 63/43/49 мм рт. ст.
Состояние ребенка тяжелое. Респираторная терапия ИВЛ, потребность в дотации кислорода до 40%. Спонтанное дыхание регулярное. Патологической неврологической симптоматики нет.
Кожа чистая бледно-розовая. Видимые слизистые оболочки чистые, розовые, влажные. Грудная клетка симметричная, умеренно вздута. Аускультативно аппаратное дыхание проводится дыхание симметрично с двух сторон, выслушиваются единичные, проводные хрипы. При санации ротовой полости — умеренное количество слизи. При санации трахеобронхиального дерева слизистая мокрота, умеренно. Показатели гемодинамики в пределах нормы. Живот умеренно вздут, доступен глубокой пальпации, перистальтика выслушивается. Энтеральное питание продолжено из расчета 160 мл/кг/сутки, через зонд капельно за 60 минут, усваивает. По желудочному зонду без патологического отделяемого. Стул регулярный. Диурез удовлетворительный.
Гинекологический анамнез: эрозия шейки матки (лечение не проводилось).
Акушерский анамнез матери: настоящая беременность 1-я, наступила самопроизвольно.
Течение беременности: I триместр: протекал на фоне токсикоза и легкой анемии беременных.
II триместр: угроза прерывания в 20 недель (проводилось стационарное лечение), анемия.
III триместр: в 29 недель ринит, повышение температуры до 38°С, лечилась народными средствами.
Роды 1-е, преждевременные на сроке 30 недель, преждевременное излитие околоплодных вод. Оценка по Апгар 6/7 баллов. В родильном зале проводилось сцеживание пуповины, респираторная терапия с созданием постоянного положительного давления в дыхательных путях. Далее, учитывая прогрессирование дыхательных нарушений, на 20 – й минуте жизни водился препарат экзогенного сурфактанта «Куросурф» 200 мл/кг, с положительным эффектом. В отделение реанимации ребенок был доставлен на неинвазивной искусственной вентиляции легких.
ИВЛ в режиме ВЧОВЛ продолжалась в течение 10 суток, с 11-х суток жизни по настоящее время – традиционная ИВЛ.
Респираторная терапия: ИВЛ FiO~2~ 0.40 Pip 15 Peep 5 Ti 0.38 MAP 8 Vte 5,8-6,2 Fr 45
ЧСС 148 уд. в минуту, ЧД 60 в минуту, SpO~2~ 85-93-95%, АД 63/43 /49 мм рт. ст.
Состояние ребенка тяжелое. Респираторная терапия ИВЛ, потребность в дотации кислорода до 40%. Спонтанное дыхание регулярное. Редкие эпизоды бронхообструкции. Патологической неврологической симптоматики нет.
Кожа чистая, бледно-розовая. Видимые слизистые оболочки чистые, розовые, влажные. Грудная клетка симметричная, умеренно вздута. Аускультативно аппаратное дыхание проводится симметрично с двух сторон, выслушиваются единичные, проводные хрипы. При санации ротовой полости – умеренное количество слизи. При санации трахеобронхеального дерева слизистая мокрота, умеренно. Показатели гемодинамики в пределах нормы. Живот умеренно вздут, доступен глубокой пальпации, перистальтика выслушивается. Энтеральное питание продолжено из расчета 160 мл/кг/сутки, через зонд капельно за 60 минут, усваивает. По желудочному зонду без патологического отделяемого. Стул регулярный. Диурез удовлетворительный.
Гинекологический анамнез: эрозия шейки матки (лечение не проводилось).
Акушерский анамнез матери: настоящая беременность 1-я, наступила самопроизвольно.
Течение беременности: I триместр: протекал на фоне токсикоза и легкой анемии беременных.
II триместр: угроза прерывания в 20 недель (проводилось стационарное лечение), анемия.
III триместр: в 29 недель ринит, лечилась народными средствами.
Роды 1-е, преждевременные на сроке 30 недель, преждевременное излитие околоплодных вод. Оценка по Апгар 6/7 баллов. В родильном зале проводилось сцеживание пуповины, респираторная терапия с созданием постоянного положительного давления в дыхательных путях. Далее, учитывая прогрессирование дыхательных нарушений, на 20 – й минуте жизни вводился препарат экзогенного сурфактанта «Куросурф» 200 мл/кг, с положительным эффектом. В отделение реанимации ребенок был доставлен на неинвазивной искусственной вентиляции легких.
ИВЛ в режиме ВЧОВЛ продолжалась в течение 10 суток жизни, с 11-х суток жизни по настоящее время традиционная ИВЛ.
Респираторная терапия: ИВЛ FiO~2~ 0.40 Pip 15 Peep 5 Ti 0.38 MAP 8 Vte 5,5-5,9 Fr 40
ЧСС 152 уд. в минуту, ЧД 58 в минуту, SpO~2~ 85-93-95%, АД 67/49 (58) мм рт. ст.
Состояние ребенка тяжелое. Респираторная терапия ИВЛ, потребность в дотации кислорода до 40%. Спонтанное дыхание регулярное. Редкие эпизоды бронхообструкции. Патологической неврологической симптоматики нет.
Кожа чистая, бледно-розовая. Видимые слизистые оболочки чистые, розовые, влажные. Грудная клетка симметричная, умеренно вздута. Аускультативно аппаратное дыхание проводится симметрично с двух сторон, выслушиваются единичные, проводные хрипы. При санации ротовой полости — умеренное количество слизи. При санации трахеобронхеального дерева умеренное количество слизистой мокроты. Показатели гемодинамики в пределах нормы. Живот умеренно вздут, доступен глубокой пальпации, перистальтика выслушивается. Энтеральное питание продолжено из расчета 160 мл/кг/сутки, через зонд капельно за 60 минут, усваивает. По желудочному зонду без патологического отделяемого. Стул регулярный. Диурез удовлетворительный.
Сохраняются дыхательные нарушения до 2 баллов по шкале Сильвермана, умеренное тахипноэ при нагрузке. В покое оксигенируется устойчиво, при нагрузке и осмотре отмечается лабильность оксигенации снижение SрO~2~ до 85%, восстанавливается самостоятельно. Эпизодов апноэ нет.
Гинекологические заболевания матери: отрицает
Акушерский анамнез матери: 1 беременность — 2017г. – мед.аборт; 2 беременность — 2018г. — данная, наступила самостоятельно.
Течение беременности: наблюдалась в ЖК г.Москва.
1тр: токсикоз беременных, угроза прерывания в 8 недель;
2тр: артериальная гипертензия, получала терапию допегит. Носитель мутации Лейдена. Получала терапию клексаном. В 18-19 недель — угрожающий поздний с/выкидыш, амбулаторное лечение (магнезия) по м/ж; в 25 недель –отслойка нормально расположенной плаценты.
Роды 1-е, оперативные преждевременные на сроке 25 недель, путем операции кесарево сечение в связи с отслойкой плаценты. Оценка по Апгар 5/6 баллов. В родильном зале проводилось сцеживание пуповины, респираторная терапия с созданием постоянного положительного давления в дыхательных путях. Далее, учитывая прогрессирование дыхательных нарушений, на 20–й минуте жизни водился препарат экзогенного сурфактанта «Куросурф» 200 мл/кг, с положительным эффектом. В отделение реанимации ребенок был доставлен на неинвазивной искусственной вентиляции легких.
Проводилось обследование при поступлении и в динамике. Получал несколько курсов антибактериальной терапии, направленных на лечение врожденной пневмонии.
ИВЛ в режиме ВЧОВЛ продолжалась в течение 10 суток жизни, с 11-х суток жизни в течение 14 дней жизни продолжалась традиционная ИВЛ, с 29 суток переведен на неинвазивную респираторную терапию. В возрасте 30 дней осложнение некротический энтероколит (НЭК) 2Б ст. Находился на традиционной ИВЛ до 40 суток жизни. С 41 суток жизни переведен на неинвазивную респираторную терапию. С 65 суток жизни находится на респираторной терапии методом СРАР с FiO~2~ 0,3.
Респираторная терапия: СРАР FiО~2~ 0,30 реер{plus}5,0 см.вд.ст.
ЧСС 172 уд. в минуту, ЧД 64 в минуту, SpO~2~ 93-96%, АД 80/52 (68) мм рт. ст.
Состояние ребенка тяжелое. Сохраняются дыхательные нарушения при нагрузке: 2 балла по шкале Сильвермана. В покое оксигенируется устойчиво, при нагрузке сохраняется лабильность оксигенации, восстанавливается самостоятельно. Эпизодов апноэ нет. Патологической неврологической симптоматики нет.
Кожа чистая, бледно-розовая, умеренно выраженная мраморность. Видимые слизистые чистые, розовые, влажные. Грудная клетка симметричная, умеренно вздута. Аускультативно дыхание симметрично проводится с двух сторон, выслушиваются единичные, проводные хрипы. При санации ротовой полости — умеренное количество слизи. Показатели гемодинамики: склонность к артериальной гипертензии. Живот умеренно вздут, доступен глубокой пальпации, перистальтика выслушивается. Энтеральное питание проводится из расчета 160 мл/кг/сутки, через зонд капельно за 60 минут, усваивает. По желудочному зонду без патологического отделяемого. Стул регулярный. Диурез удовлетворительный.
Сохраняются дыхательные нарушения до 2 баллов по шкале Сильвермана, умеренное тахипноэ. В покое оксигенируется устойчиво, при нагрузке и осмотре отмечается лабильность оксигенации снижение SрO~2~ до 85%, восстанавливается самостоятельно. Эпизодов апноэ нет.
Гинекологический анамнез: не отягощён
Акушерский анамнез матери: настоящая беременность 1-я, наступила самопроизвольно.
Течение беременности: I триместр: протекал на фоне токсикоза и легкой анемии беременных.
II триместр: повышение АД, получала терапию. Угроза прерывания в 20 недель (проводилось стационарное лечение), анемия, III триместр — в 31 неделю ринит, повышение температуры до 38°С, лечилась народными средствами. Эпизоды подъема АД до 160/100 мм.рт.ст. Проведена профилактика респираторного дистресс синдрома (РДС).
Роды 1-е, преждевременные оперативные роды на сроке 32 недели, в связи с нарастанием тяжести преэклампсии у матери. Оценка по Апгар 4/6 баллов. В родильном зале проводилось сцеживание пуповины, респираторная терапия с созданием постоянного положительного давления в дыхательных путях. В отделение реанимации ребенок был доставлен на неинвазивной искусственной вентиляции легких. В первые 2 часа жизни водился препарат экзогенного сурфактанта «Куросурф» 200 мл/кг, методом INSURE.
Проводилось обследование при поступлении и в динамике. Получал несколько курсов антибактериальной терапии, направленных на лечение врожденной пневмонии.
ИВЛ в режиме ВЧОВЛ продолжалась в течение 11 суток жизни, с 12-х суток жизни в течение 19 дней продолжалась неинвазивная респираторная терапия (неинвазивная ИВЛ, СРАР). С 40 суток жизни переведен на респираторную терапию через высокопоточные канюли. На 48 сутки жизни переведен в ОПН и НД на масочной подаче кислорода.
Респираторная терапия: Маска FiО~2~ 0,30 поток 6,0 л/мин
ЧСС 158 уд. в минуту, ЧД 68-72 в минуту, SpO~2~ 90-93%, АД 72/54/60 мм рт. ст.
Состояние ребенка тяжелое. Дотация увлажненного О~2~ до 30% через лицевую маску. Сохраняются дыхательные нарушения: 2 балла по шкале Сильвермана при нагрузке, умеренное тахипноэ, без нарастания в динамике. В покое оксигенируется устойчиво, при нагрузке сохраняется лабильность оксигенации, восстанавливается самостоятельно. Эпизодов апноэ нет. Патологической неврологической симптоматики нет.
Кожа чистая, бледно-розовая. Видимые слизистые оболочки чистые, розовые, влажные. Грудная клетка симметричная, умеренно вздута. Аускультативно дыхание симметрично проводится с двух сторон, выслушиваются единичные, проводные хрипы. При санации ротовой полости — умеренное количество слизи. Показатели гемодинамики: склонность к артериальной гипертензии. Живот умеренно вздут, доступен глубокой пальпации, перистальтика выслушивается. Энтеральное питание продолжено из расчета 160 мл/кг/сутки, через зонд капельно за 60 минут, усваивает. По желудочному зонду без патологического отделяемого. Стул регулярный. Диурез удовлетворительный.
Сохраняются дыхательные нарушения до 2 баллов по шкале Сильвермана, умеренное тахипноэ во время кормления. В покое оксигенируется устойчиво, при нагрузке и осмотре отмечается лабильность оксигенации снижение SрO~2~ до 85%, восстанавливается самостоятельно при дотации 30% кислорода через О~2~ маску. Эпизодов апноэ нет.
Акушерский анамнез матери: 1 беременность — м/а по желанию женщины. 2 беременность — данная, наступила самостоятельно.
Течение беременности:
* 1-й триместр: токсикоз беременных.
* 2-й триместр: артериальная гипертензия, получала терапию допегит. 18-19 недель — угрожающий поздний с/выкидыш, амбулаторное лечение (магнезия) по м/ж; в 23 недель угрожающие сверхранние преждевременные роды, стационарное лечение.
Роды 2-е, преждевременные оперативные на сроке 28 недель, путем операции кесарева сечения, учитывая преждевременное излитие околоплодных вод. Учитывая дыхательные нарушения 3 балла по шкале Сильвермана и потребность в дотации О~2~ 40%, в 20 мин жизни вводился препарат экзогенного сурфактанта «Куросурф» методом LISA (less invasive surfactant administration) в дозе 200 мг/кг с положительным эффектом. В ОРИТН было доставлен на фоне проводимой неинвазивной ИВЛ.
ИВЛ в режиме ВЧОВЛ продолжалась в течение 10 суток жизни, с 11-х суток по 20 сутки жизни –традиционная ИВЛ, далее на неинвазивной ИВЛ до 27 суток жизни, на СРАР до 35 суток. На 38 сутки жизни переведен в ОПНиНД на масочной подаче кислорода.
В покое без дотации дополнительного кислорода. SpO~2~ 91-93%, АД 70/49/57 мм рт. ст.
Состояние ребенка средней тяжести. Сохраняются дыхательные нарушения: 2 балла по шкале Сильвермана при нагрузке, умеренное тахипноэ, без нарастания в динамике. В покое оксигенируется устойчиво, при нагрузке сохраняется лабильность оксигенации, восстанавливается самостоятельно. Сохраняется дотация кислорода во время кормления и манипуляций через маску FiO~2~ 0,25, поток 3,0. Эпизодов апноэ нет. Патологической неврологической симптоматики нет.
Кожа чистая, бледно-розовая. Видимые слизистые оболочки чистые, розовые, влажные. Грудная клетка симметричная, умеренно вздута. Аускультативно дыхание симметрично проводится с двух сторон, выслушиваются единичные, проводные хрипы. При санации ротовой полости — умеренное количество слизи. Показатели гемодинамики в пределах нормы. Живот умеренно вздут, доступен глубокой пальпации, перистальтика выслушивается. Энтеральное питание продолжено из расчета 160 мл/кг/сутки, через зонд капельно за 30 минут, усваивает. По желудочному зонду без патологического отделяемого. Стул регулярный. Диурез удовлетворительный.
Акушерский анамнез матери: 1 беременность — данная, наступила самостоятельно.
Течение беременности: 1-й триместр: токсикоз беременных, анемия легкой степени. 2-й триместр: анемия беременных, 18-19 недель — угрожающий поздний самопроизвольный выкидыш, амбулаторное лечение (магнезия) по м/ж; в 23 недель угрожающие сверхранние преждевременные роды, хирургическая коррекция ИЦН (стационарное лечение в ОПБ).
Роды 1-е, преждевременные на сроке 28 недель оперативным путем кесарева сечения, в связи с преждевременной отслойкой нормально расположенной плаценты. Оценка по Апгар 6/7 баллов. В родильном зале проводилось сцеживание пуповины, респираторная терапия с созданием постоянного положительного давления в дыхательных путях. Далее, учитывая прогрессирование дыхательных нарушений, на 20 – й минуте жизни водился препарат экзогенного сурфактанта «Куросурф» 200 мл/кг неинвазивным методом LISA (less invasive surfactant administration), с положительным эффектом. В отделение реанимации ребенок был доставлен на неинвазивной искусственной вентиляции легких.
Проводилось обследование при поступлении и в динамике. Получал несколько курсов антибактериальной терапии, направленных на лечение врожденной пневмонии.
ИВЛ в режиме ВЧОВЛ продолжалась в течение 13 суток жизни, с 14-х суток жизни по настоящее время традиционная ИВЛ.
Респираторная терапия: ИВЛ FiO~2~ 0.35 Pip 15 Peep 5 Ti 0.38 MAP 8 Vte 5,6-6,0 Fr 45
ЧСС 148 уд. в минуту, ЧД 55-60 в минуту, SpO~2~ 85-93-95%, АД 63/43 /49 мм рт. ст.
Состояние ребенка тяжелое. Респираторная терапия ИВЛ, потребность в дотации кислорода до 40%. Спонтанное дыхание регулярное. Патологической неврологической симптоматики нет.
Кожа чистая, бледно-розовая. Видимые слизистые оболочки чистые, розовые, влажные. Грудная клетка симметричная, умеренно вздута. Аускультативно аппаратное дыхание проводится симметрично с двух сторон, выслушиваются единичные, проводные хрипы. При санации ротовой полости — умеренное количество слизи. При санации трахеобронхиального дерева вязкая мокрота. Показатели гемодинамики в пределах нормы. Живот умеренно вздут, доступен глубокой пальпации, перистальтика выслушивается. Энтеральное питание продолжено из расчета 160 мл/кг/сутки, через зонд капельно за 60 минут, усваивает. По желудочному зонду без патологического отделяемого. Стул регулярный. Диурез удовлетворительный.
Масса тела при рождении 3350 г, длина 51 см, окружность головы 34 см.
Гинекологический анамнез: эрозия шейки матки (лечение в 2010 году — ДЭК), хронический сальпингоофорит (стационарное лечение в 2011 г.)
Акушерский анамнез матери: 1 беременность: медицинский аборт в 3 недели.
2 беременность: неразвивающаяся в 3 недели.
3 беременность: неразвивающаяся в 11 недель.
4 беременность — данная, самопроизвольная.
Течение беременности:
I триместр: наблюдение, гормональная и спазмолитическая терапия, витамины. Пренатальный скрининг: норма.
II триместр: 16 недель хирургическая коррекция ИЦН, антибактериальная терапия амоксиклавом. В 24 недели — рост энтерококка х10*6 в цервикальном канале и стафилококка х 10*4 — терапия аугментином и тержинаном. Пренатальный скрининг: норма.
III триместр: без особенностей, на сроке 37 недель сняты швы.
Кожа бледная, остаток пуповины в скобе. Неврологический статус: реакция на осмотр вялая, двигательная активность снижена, рефлексы новорожденных вызываются с латентным периодом, нестойкие. Поза полуфлексии, мышечный тонус умеренно снижен. Миоз. Грудная клетка симметричная. Осцилляции проводятся симметрично. Аускультативно в легких проводится во все отделы. Тоны сердца приглушены, ритм правильный. Шум не выслушивается. Периферическая пульсация симметричная, умеренно ослаблена. Живот мягкий, печень {plus}1,5 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. Анус сформирован. Стула не было. Половые органы развиты по мужскому типу, яички в мошонке. Моча светлая.
Масса тела при рождении 3100 г, длина 50 см, окружность головы 34 см.
Гинекологический анамнез: эрозия шейки матки (лечение в 2010 году — ДЭК), хронический сальпингоофорит (стационарное лечение в 2011 г.)
Акушерский анамнез матери: 1 беременность: медицинский аборт в 3 недели.
2 беременность неразвивающаяся в 3 недели.
3 беременность данная, самопроизвольная.
Течение беременности:
I триместр: наблюдение, гормональная и спазмолитическая терапия, витамины. Пренатальный скрининг: норма.
II триместр: 16 недель хирургическая коррекция ИЦН, антибактериальная терапия амоксиклавом. В 24 недели — рост энтерококка х10*6 в цервикальном канале и стафилококка х 10*4 — терапия аугментином и тержинаном. Пренатальный скрининг: норма.
III триместр: без особенностей, на сроке 37 недель сняты швы.
Кожа бледная, остаток пуповины в скобе. Неврологический статус: реакция на осмотр вялая, двигательная активность снижена, рефлексы новорожденных вызываются с латентным периодом, нестойкие. Поза полуфлексии, мышечный тонус умеренно снижен. Миоз. Грудная клетка симметричная. Аускультативно в легких проводится во все отделы. Тоны сердца приглушены, ритм правильный. Шум не выслушивается. Периферическая пульсация симметричная, умеренно ослаблена. Живот мягкий, печень {plus}1,5 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. Анус сформирован. Стула не было. Половые органы развиты по мужскому типу, яички в мошонке. Моча светлая.
Масса тела при рождении 3290 г, длина 53 см, окружность головы 34 см.
Гинекологический анамнез не отягощен.
Акушерский анамнез матери: 1 беременность — данная, самопроизвольная.
Течение беременности: I триместр: тошнота. Пренатальный скрининг I триместра: норма.
II триместр: без осложнений. Пренатальный скрининг II триместра: норма.
III триместр: без осложнений.
Кожа бледная с сероватым колоритом, остаток пуповины в скобе. Неврологический статус: реакция на осмотр отсутствует, двигательная активность отсутствует, рефлексы новорожденных ослаблены. Поза атоничная, мышечная гипотония. Зрачки расширены, реакция на свет сомнительная. Грудная клетка симметричная. Аускультативно в легких дыхание проводится во все отделы. Тоны сердца приглушены, ритм правильный. Шум не выслушивается. Периферическая пульсация симметричная, умеренно ослаблена. Живот мягкий, печень {plus}1,5 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника ослаблена. Анус сформирован. Стула не было. Половые органы развиты по мужскому типу, яички в мошонке, гипоспадия стволовая форма. Не мочился.
* Гинекологический анамнез: не отягощён.
* Акушерский анамнез: данная беременность – 2-я:
* I-й триместр – ОРВИ, угроза прерывания, II-й триместр – ОРВИ, III-й триместр – истмико-цервикальная недостаточность (хирургическая коррекция на 30-й недели гестации, E.coli в вагинальных посевах, курс антибиотикотерапии).
Состояние ребенка средней степени тяжести. Отсутствуют фенотипические особенности и стигмы дизэмбриогенеза. ОГ 36 см, большой родничок выполнен, 1,5х1,5 см.
Температура тела 38,7°С. Грудная клетка симметричная. Аускультативно: дыхание проводится равномерно во все отделы легких, хрипы не выслушиваются. Тоны сердца звучные, ритм правильный. Систолический шум на верхушке. Периферическая пульсация симметричная, сохранена. Живот мягкий, печень и селезенка не увеличены. Анус сформирован правильно. Стул кашицеобразный. Половые органы развиты по мужскому типу, яички в мошонке. Мочеиспускание не нарушено, моча светло-желтая.
Неврологический статус: Сознание сохранено. Судорог при осмотре нет. Выраженное возбуждение, признаки гиперестезии, менингеальные симптомы (симптом Лессажа, ригидность затылочных мышц) отрицательные. Патологии со стороны черепно-мозговых нервов не выявлено. Мышечный тонус – физиологический симметричный гипертонус сгибательной мускулатуры. Сухожильно-периостальные рефлексы живые, симметричные, рефлексогенные зоны не расширены.
Рефлексы периода новорожденных вызываются, при повторных стимуляциях истощаются. На осмотр реагирует выраженным возбуждением. Сосет соску.
Гинекологический анамнез: не отягощён.
Акушерский анамнез: данная беременность – 1-я:
I-й триместр – угроза прерывания, II-й триместр – ОРВИ, III-й триместр – ОРВИ, угроза преждевременных родов.
Ухудшение состояния на 9 сутки жизни за счет повышения температуры тела до 37,9°С, двигательного беспокойства, иктеричности кожных покровов, фокальных клонических судорог, с вторичной генерализацией, длительностью до 2 минут. Госпитализирована бригадой СМП.
Состояние ребенка средней степени тяжести. ОГ 37 см, большой родничок выполнен, 1,0х1,0 см.
Температура тела 38,2°С. Грудная клетка симметричная. Аускультативно: дыхание проводится равномерно во все отделы легких, хрипы не выслушиваются. Тоны сердца звучные, ритм правильный. Систолический шум на верхушке. Периферическая пульсация симметричная, сохранена. Живот мягкий, печень и селезенка не увеличены. Стул кашицеобразный. Половые органы развиты по женскому типу. Мочеиспускание не нарушено, моча светло-желтая.
Неврологический статус: Сознание сохранено. Судорог при осмотре нет. Признаки гиперестезии, менингеальные симптомы отрицательные. Патологии со стороны черепно-мозговых нервов не выявлено. Мышечный тонус – выраженный симметричный гипертонус сгибательной мускулатуры. Сухожильно-периостальные рефлексы оживленные, симметричные, рефлексогенные зоны не расширены.
Рефлексы периода новорожденных вызываются, рефлекс Моро спонтанный. На осмотр реагирует выраженным возбуждением, громким криком, с последующим истощением.
Гинекологический анамнез: не отягощён.
Акушерский анамнез: данная беременность – 1-я беременность.
I-й триместр – угроза прерывания, II-й триместр – угроза прерывания, III-й триместр – проявления гестоза на 35 неделе.
Состояние ребенка удовлетворительное. Отсутствуют фенотипические особенности и стигмы дизэмбриогенеза. Кожный покров иктеричный с зеленоватым оттенком, сыпи нет. Склеры иктеричные с зеленоватым оттенком. Пупочная ранка эпителизирована. Неврологический статус: реакция на осмотр адекватная, двигательная активность в полном объеме, рефлексы новорожденных вызываются, мышечный тонус достаточный. Судорог нет. Патологической глазной симптоматики нет.
Грудная клетка симметричная. Аускультативно: дыхание проводится равномерно во все отделы легких, хрипы не выслушиваются. Тоны сердца звучные, ритм правильный. Систолический шум на верхушке. Периферическая пульсация симметричная, сохранена. Живот мягкий, печень +3,0 см по передней подмышечной линии; + 3 см по срединно-ключичной линии, селезенка не пальпируется. Анус сформирован правильно. Стул ахоличный, кашицеобразный, патологических примесей нет. Половые органы развиты по женскому типу. Мочеиспускание не нарушено, моча темно-желтая.
* Гинекологический анамнез: не отягощён.
* Акушерский анамнез: данная беременность 3-я.
* 1 беременность в 2012 году, родилась доношенная девочка. Ребенок умер в возрасте 1,5 месяцев. Патологоанатомический диагноз: Гепатоспленомегалия. Портальная гипертензия. Микрокистоз почек.
* 2 беременность в 2013 году, родилась доношенная девочка. Ребенок здоров.
* Настоящая беременность протекала с плацентарной недостаточностью и кольпитом в III-й триместре.
Состояние ребенка средней тяжести. Отмечается патологическая убыль массы тела (25%). Отсутствуют фенотипические особенности и стигмы дизэмбриогенеза. Кожный покров иктеричный с зеленоватым оттенком, сыпи нет, однако отмечаются экхимозы в местах инъекций, кровоточивость из пупочной ранки. Склеры иктеричные с зеленоватым оттенком.
Неврологический статус: ребенок вялый, крик слабый, отмечается умеренная мышечная гипотония, тремор конечностей, рефлексы новорожденных снижены. Патологической глазной симптоматики нет.
Грудная клетка симметричная. Аускультативно: дыхание проводится равномерно во все отделы легких, хрипы не выслушиваются. Тоны сердца звучные, ритм правильный. Систолический шум на верхушке. Периферическая пульсация симметричная, сохранена. Живот мягкий, печень +3,0 см по передней подмышечной линии; + 3 см по срединно-ключичной линии, граница верхней и средней трети- по срединной линии; селезенка не пальпируется. Анус сформирован правильно. Стул – непостоянная ахолия, разжиженный, патологических примесей нет. Половые органы развиты по женскому типу. Мочеиспускание не нарушено, моча темно-желтая.
Гинекологический анамнез: не отягощён.
Акушерский анамнез: данная беременность 2-я.
1 беременность в 2018 году — спонтанный аборт на 6 неделе по неустановленным причинам.
Настоящая беременность протекала без патологии на всем протяжении.
Состояние ребенка средней тяжести. Отмечается патологическая убыль массы тела (15%). Отсутствуют фенотипические особенности и стигмы дизэмбриогенеза. Кожный покров иктеричный, высыпаний нет, однако отмечаются кровоточивость из пупочной ранки. Склеры иктеричные. Неврологический статус: ребенок вялый, крик слабый, отмечается умеренная мышечная гипотония, рефлексы новорожденных снижены. Патологической глазной симптоматики нет. Грудная клетка симметричная. Аускультативно: дыхание проводится равномерно во все отделы легких, хрипы не выслушиваются. Тоны сердца звучные, ритм правильный. Систолический шум на верхушке. Периферическая пульсация симметричная, сохранена. Сосание вялое. Отмечаются срыгивания сразу и между приемами пищи, без патологических примесей. Живот мягкий, печень +3,0 см по передней подмышечной линии; + 3 см по срединно-ключичной линии, граница верхней и средней трети- по срединной линии; селезенка не пальпируется. Анус сформирован правильно. Стул – непостоянная ахолия, разжиженный, патологических примесей нет. Половые органы развиты по мужскому типу, яички в мошонке. Мочеиспускание не нарушено, моча темно-желтая.
Состояние ребенка тяжелое, период первичной стабилизации.
Реакция на осмотр снижена, реагирует на осмотр открывание глаз, минимальными движениями конечностей.
Кожный покров бледно-розовый, микроциркуляция снижена, отеков нет.
Большой родничок 2,0х2,0 см выполнен, не напряжен.
Проводится искусственная вентиляция легких в режиме Pressure A/C: PIP=24; PEEP=5,0; VR=40; FiO~2~=0,50.
Аускультативно дыхание жесткое, справа проводится над всей поверхностью, слева ослаблено, выслушивается только в верхних отделах. Уровень оксигенации в пределах нормы 95-97%.
Из трахеи санируется светлая, слизистая мокрота в скудном объеме.
Сердечные тоны смещены вправо, приглушены, ритмичные.
Живот запавший, мягкий. По желудочному зонду отделяемого нет.
Стула на момент осмотра нет. Мочеиспускание однократно в родильном зале.
Состояние ребенка тяжелое, период первичной стабилизации.
Реакция на осмотр снижена, реагирует на осмотр открывание глаз, минимальными движениями конечностей.
Кожный покров бледно-розовый, микроциркуляция снижена, отеков нет.
Большой родничок 2,0х2,0 см, выполнен, не напряжен.
Проводится искусственная вентиляция легких в режиме Pressure A/C: PIP=22; PEEP=5,0; VR=40; FiO~2~=0,35.
Аускультативно дыхание жесткое, справа проводится над всей поверхностью, слева ослаблено, выслушивается только в верхних отделах. Уровень оксигенации в пределах нормы 93-94%.
Из трахеи санируется светлая, слизистая мокрота в скудном объеме.
Сердечные тоны смещены вправо, приглушены, ритмичные.
Живот запавший, мягкий. По желудочному зонду отделяемого нет.
Стула на момент осмотра нет. Мочеиспускание однократно в родильном зале.
* в I триместре на фоне угрожающего выкидыша;
* во II триместре диагностирована врожденная диафрагмальная грыжа у плода (показатели – в левую плевральную полость входят петли кишечника, желудок, селезенка, часть левой доли печени);
* в III триместре проводилась антианемическая терапия.
Отмечались признаки многоводия.
Скрининги I и II триместра без особенностей.
Учитывая слабость родовой деятельности принято решение о родоразрешении путем операции кесарево сечение.
Состояние ребенка тяжелое, период первичной стабилизации.
Реакция на осмотр снижена, реагирует на осмотр открывание глаз, минимальными движениями конечностей.
Кожный покров бледно-розовый, микроциркуляция снижена, отеков нет.
Большой родничок 2,0х2,0 см, выполнен, не напряжен.
Проводится искусственная вентиляция легких в режиме Pressure A/C: PIP=25; PEEP=5,0; VR=54; FiO~2~=1,0.
Аускультативно дыхание жесткое, справа проводится над всей поверхностью, слева ослаблено, выслушивается только в верхних отделах. Уровень оксигенации в пределах нормы 88-90%.
Из трахеи санируется светлая, слизистая мокрота в скудном объеме.
Сердечные тоны смещены вправо, приглушены, ритмичные.
Живот запавший, мягкий. По желудочному зонду отделяемого нет.
Стула на момент осмотра нет. Мочеиспускание однократно в родильном зале.
Гинекологический анамнез: не отягощен. +
Вредные привычки: отрицает. +
Акушерский анамнез: 1 беременность в 2015 году (ребенок здоров) +
2-ая беременность- данная. +
I триместр: ранний токсикоз. +
II триместр:без особенностей. В 25 недель по данным УЗ-скрининга плацентарная недостаточность. +
III триместр: артериальная гипертензия, анемия беременных.
ЧСС = 163 удара в минуту, ЧД 72 в минуту, SpO~2~= 90-91%, АД = 63/35/48 мм рт. ст. +
Состояние ребенка тяжелое. На респираторной поддержке методом СРАР (метод создания постоянного положительного давления в дыхательных путях) с FiO~2~ 0,3. Нормотермия. Кожный покров бледный, чистый, акроцианоз. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна до 3 секунд. Неврологический статус: реакция на осмотр и двигательная активность угнетены, рефлексы новорожденных вызываются слабо, быстро истощаются. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная, при дыхании легкое втяжение грудины. Тахипноэ до 65 в минуту. Аускультативно дыхание несколько ослабленное, проводится во все отделы легких, симметрично, выслушивается умеренное количество мелкопузырчатых влажных хрипов. Тоны сердца приглушены, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормативных значений. Живот мягкий, печень +1,0 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Моча светлая. Половые органы развиты по женскому типу, большие половые губы прикрывают малые.
Масса тела при рождении 3981 г, длина 55 см, окружность головы 36 см.
Гинекологический анамнез: не отягощен. +
Акушерский анамнез матери: 1 беременность – 2012 г. – своевременные роды, живой мальчик (умер в возрасте 3 суток жизни – ВПС (врожденный порок сердца); 2 беременность 2015 г. – антенатальная гибель плода на сроке 38 недель (истинный узел пуповины); +
3 беременность — данная, самопроизвольная. +
Течение беременности: +
I триместр: тошнота; +
II триместр: угроза прерывания, стационарное лечение; +
III триместр: без осложнений, на 38 неделе ухудшение шевеления плода.
Ребенок извлечен с единичной пульсацией пуповины. Родился в тяжелой асфиксии. Оценка по шкале Апгар 1-3-4 баллов. Начаты реанимационные мероприятия (интубация трахеи, искусственная вентиляция легких (ИВЛ) с FiO~2~ 1,0, непрямой массаж сердца, введение Адреналина эндотрахеально и внутривенно после катетеризации вены пуповины, введение физиологического раствора). Выключен источник лучистого тепла. На 4 минуте стали прослушиваться глухие сердечные тоны, на 5 минуте сердечный ритм был более 100 ударов в минуту, вдохи по типу гаспинг. Микроциркуляция до 10 минуты была резко нарушена. При рождении атония, арефлексия, мидриаз (зрачки 4 мм S=D), отсутствие реакции зрачков на свет. На 10 минуте ЧСС 150 ударов в минуту, нерегулярное спонтанное дыхание по типу гаспинг, бледная кожа с акроцианозом, гипотония. Учитывая ответ на реанимационные мероприятия, восстановление сердечной деятельности, переведен в ОРИТН (отделение реанимации и интенсивной терапии новорожденных) на ИВЛ, в транспортном кувезе в крайне тяжелом состоянии. При поступлении в отделение ребенку продолжена ИВЛ.
Кожа бледно-розовая с акроцианозом, остаток пуповины в скобе. Неврологический статус: реакция на осмотр отсутствует, двигательная активность отсутствует, рефлексы новорожденных ослаблены. Поза атоничная, мышечная гипотония. Зрачки расширены, реакция на свет сомнительная. Грудная клетка симметричная. Аускультативно в легких дыхание проводится во все отделы. Тоны сердца приглушены, ритм правильный. Шум не выслушивается. Периферическая пульсация симметричная, умеренно ослаблена. Живот мягкий, печень {plus}1,5 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника ослаблена. Анус сформирован. Стул-меконий. Половые органы развиты по мужскому типу, яички в мошонке. Не мочился.
* Акушерский анамнез матери: 1 беременность – своевременные роды на 39 неделе (девочка, здорова); 2-ая — данная, наступила самостоятельно.
* Течение беременности: наблюдалась в ЖК.
** 1 триместр: ранний токсикоз;
** 2 триместр: угроза преждевременных родов на 24 неделе – стационарное лечение;
** 3 триместр: в 28 недель угрожающие преждевременные роды, стационарное лечение.
Проведена профилактика респираторного дистресс-синдрома плода. Преждевременное излитие околоплодных вод.
Кожа розовая, чистая, остаток пуповины в скобе, периумбиликальная область без изменений.
Неврологический статус: медикаментозно седатирован. Мышечный тонус удовлетворительный. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная. Вибрация достаточная.
Аппаратное дыхание проводится равномерно во все отделы легких, дыхание ослаблено, выслушиваются крепитирующие хрипы. Тоны сердца приглушены, ритм правильный. Патологический шум не выслушивается. Периферическая пульсация симметричная, умеренно ослаблена. Живот мягкий, доступен пальпации, печень +1,0 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника снижена. Анус сформирован. Стула не было. Не мочился.
Масса тела ребенка при рождении 2060 г, длина 44 см.
Гинекологический анамнез: не отягощен. +
Акушерский анамнез: 1-я беременность – здоровый доношенный мальчик; 2 — данная, наступила самопроизвольно, протекала: +
I-й триместр – токсикоз легкой степени, анемия беременных; +
II-й триместр – анемия, обострение хронического пиелонефрита, антибактериальная терапия цефалоспорином; +
III-й триместр – анемия беременных, ОРВИ с подъемом температуры до 38°С (получала симптоматическую терапию).
ЧСС = 168 ударов в минуту, ЧД 74 в минуту, SpO~2 ~= 90-92%, АД = 54/29/36 мм рт. ст. +
Состояние ребенка тяжелое за счет дыхательных нарушений. Переведен на искусственную вентиляцию легких (ИВЛ) в режиме принудительной вентиляции с параметрами FiO~2~ – 30%, PIP — 22, peep — +5, Fr – 40, в связи с нарастанием дыхательных нарушений и зависимости от кислорода. Нормотермия. +
Кожный покров бледно-розовый с сероватым колоритом, чистый, умеренно выраженная мраморность. Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна до 3 секунд.
Неврологический статус: медикаментозная седация. Судорог нет. Патологической глазной симптоматики нет. Грудная клетка симметричная. С аппаратом ИВЛ синхронен. Аускультативно дыхание ослабленное, проводится во все отделы легких, осцилляции выслушиваются равномерно. Тоны сердца звучные, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормы. Живот мягкий, печень {plus}2,0 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стул меконий, без патологических примесей. Не мочилась. Половые органы развиты по женскому типу.
* хронические заболевания отрицает
* урогенитальные инфекции отрицает
* не курит, алкоголем не злоупотребляет
* профессиональных вредностей не имела
* аллергических реакций не было
За два дня до родов у беременной появились зуд и боль в области половых органов. Поступила в родильный дом во втором периоде родов через 8 часов после того, как у нее дома отошли светлые околоплодные воды. Роды произошли через естественные родовые пути.
На 13 сутки жизни также отмечается появление выраженного вздутия живота, беспокойство при пальпации, умеренное ослабление перистальтики при аускультации. По данным УЗИ органов брюшной полости выявлено расширение просвета толстого кишечника до 11-15 мм, большое скопление газов, свободной жидкости, газа в брюшной полости нет. +
В посеве из ануса – рост _Candida albicans_ 10^5^
Состояние ребенка тяжёлое, стабильное. Наблюдается в микроклимате кувеза, термостабилен. На респираторной терапии СРАР. На этом фоне оксигенируется устойчиво, эпизодов лабильности сатурации и апноэ не отмечено. Дыхательные нарушения до 2 баллов по шкале Сильверман. Большой родничок 1,5х1,5 см, малый родничок 0,3х0,3 см. Грудная клетка симметричная, не вздута. Аускультативно шум потока симметрично проводится во все отделы, хрипов нет. Тоны сердца ясные, ритм правильный, шумы не выслушиваются. Артериальное давление в пределах нормативных значений. Пульс на периферических сосудах удовлетворительных характеристик. В неврологическом статусе преобладает синдром угнетения. На осмотр реагирует повышением двигательной активности, глаза открывает, плачет. Мышечная гипотония. Патологической неврологической симптоматики не отмечалось. Кожа бледно-розовая, мраморность сохраняется, чистая. Микроциркуляция удовлетворительная. Видимые слизистые розовые, чистые. Периумбиликальная область без признаков воспаления.
Живот вздут, при пальпации отмечается выраженное беспокойство, мягкий, перистальтика кишечника умеренно ослаблена, отчетливая. Печень {plus}1,5 см, селезёнка не пальпируется. По желудочному зонду патологического отделяемого нет. Энтеральное питание грудным молоком в сниженном объеме до 90 мл/кг/сутки через зонд капельно за 90 минут усваивает. Стула на момент осмотра не было. Диурез 4 мл/кг/час.
*Общее состояние:* Масса тела: 1488 граммов. Длина: 43 см. +
ЧД — 62 в минуту, ЧСС — 136 в минуту, SpO~2~ 94 %, +
Biphasic FiO~2~-0,3 PIP-9,6 реер-5,0, Fr — 30, Tin 1,0, АД 51/34/41 мм рт. ст.
Состояние ребенка тяжелое за счёт дыхательных нарушений до 2-х баллов по шкале Silverman. Ребёнок доставлен в ОРИТН на неинвазивной ИВЛ в транспортном инкубаторе. При поступлении налажена респираторная терапия — неинвазивная ИВЛ (Biphasic). Мальчик помещен в микроклимат кувеза, согрет.
*Кожные покровы, подкожно-жировая клетчатка, слизистые:* Кожные покровы ярко- розовые, чистые, симптом «бледного пятна»- 3 секунды. Видимые слизистые розовые, чистые. Подкожно-жировой слой развит скудно. Остаток пуповины в скобе, обработан. Периумбиликальная область без воспалительных изменений. +
*Костно-суставная система*: Телосложение правильное. Голова: округлая, швы сомкнуты, кости черепа податливые. Большой родничок 1,5х1,5 см, не напряжен, не выбухает. Малый родничок 0,4х0,4 см. Ключицы целы, пальпируются четко по всей длине. +
*Неврологический статус:* Плач слабый, быстро истощается. На осмотр реакция вялая, двигательная активность снижена. Глаза приоткрывает. Мышечный тонус равномерно снижен. Рефлексы новорожденных вызываются с задержкой, нестойкие. +
*Дыхание:* Грудная клетка симметричная, умеренно вздута. Дыхательные нарушения до 2 баллов по шкале Silverman в виде втяжения уступчивых мест грудной клетки при дыхании, непостоянного тахипноэ до 66 в минуту. Аускультативно дыхание ослаблено по всем легочным полям, хрипы рассеянные крепитирующие над всей поверхностью лёгких. +
*Сердце:* Тоны сердца удовлетворительной звучности, ритм правильный. АД в пределах нормативных значений. Пульс на крупных сосудах удовлетворительных качеств. +
*Система пищеварения:* Живот обычной формы, мягкий, перистальтика кишечника выслушивается, ослаблена. Печень {plus} 1,0 см, селезенка не пальпируется. Стул — меконий в небольшом количестве. +
Мочеполовая система: Наружные половые органы сформированы правильно, по мужскому типу. Яички в мошонке.
Функционирует пупочный венозный катетер.
* в I тр. — в 9 недель острый цистит (стационарное лечение по месту жительства), пренатальный скрининг I триместра: норма;
* во II тр. – без особенностей, пренатальный скрининг II триместра: норма,
* в III триместре — отеки беременных, повышение показателей артериального давления с 29 недели гестации, выраженное нарушение фето-плацентарного кровотока. +
Профилактика респираторного дистресс-синдрома проведена.
Общее состояние: Масса тела: 1320 граммов. Длина: 32 см +
ЧД — 62 в минуту, ЧСС — 156 в минуту, SpO~2~ — 94%, Biphasic FiO~2~ — 0,25, PIP — 8,0, реер — 4,0, Fr — 30, Tin 1,0, SpO~2~- 95%, АД 50/28/39 мм рт. ст.
Состояние ребенка тяжелое. В микроклимате кювеза. +
*Кожные покровы, подкожно-жировая клетчатка, слизистые*: Кожные покровы ярко- розовые, чистые, симптом «бледного пятна»- 4 секунды. Видимые слизистые розовые, чистые. Подкожно-жировой слой развит скудно, соответственно гестационному сроку. Остаток пуповины в скобе, обработан. Периумбиликальная область без воспалительных изменений. +
*Костно-суставная система*: Телосложение правильное. Голова: округлая, швы сомкнуты неполностью, кости черепа податливые. Большой родничок 2,5х2,5 см, не напряжен, не выбухает. Ключицы целы, пальпируются четко по всей длине. Симптом соскальзывания — отрицательный. +
*Неврологический статус*: Неврологический статус недоношенного ребенка. Поза распластанная, быстро истощается. На осмотр реакция вялая, двигательная активность снижена. Глаза не открывает. Мышечный тонус равномерно снижен. Рефлексы новорожденных вызываются с задержкой, нестойкие. Судорог и их эквивалентов на момент осмотра нет. +
*Дыхание*: Грудная клетка симметричная, умеренно вздута. Дыхательные нарушения до 2 баллов по шкале Silverman в виде втяжения уступчивых мест грудной клетки при дыхании. Аускультативно дыхание ослаблено по всем легочным полям, хрипы, рассеянные крепитирующие над всей площадью поверхности лёгких.
*Сердце*: Тоны сердца удовлетворительной звучности, ритм правильный. АД в пределах нормативных значений. Пульс на крупных сосудах удовлетворительных качеств. +
*Система пищеварения*: Живот обычной формы, мягкий, перистальтика кишечника выслушивается, ослаблена. Печень {plus} 1,5 см, селезенка не пальпируется. Стул — меконий в небольшом количестве. +
*Мочеполовая система*: Наружные половые органы сформированы правильно, по женскому типу. +
В асептических условиях без технических трудностей ребенку произведена постановка пупочного венозного катетера на глубину 6,0 см, ретроградный ток крови достоверный.
Извлечен с оценкой по шкале Апгар 5/7 баллов. Реанимационные мероприятия в родильном зале: обертывание в термосберегающую пленку, NCPAP через маску, затем через назофарингеальную трубку. Зависимость от дополнительного кислорода до 50%. На 15-й минуте жизни введен «Куросурф» методом «LISA» (200 мг/кг), постепенно произведена редукция FiO~2~ до 21%, в транспортном инкубаторе на неинвазивной ИВЛ ребёнок переведён в отделение реанимации и интенсивной терапии новорожденных (ОРИТН).
Данная беременность наступила самопроизвольно, с 16 недель отмечалось повышение АД до 140/100 мм рт. ст. Был назначен допегит, не принимала. В 20 недель — ОРВИ, кашель, без повышения температуры тела (гексорал). Подготовка сурфактантной системы плода не проводилась, т.к. женщина обратилась в приемное отделение во II-ом периоде родов.
ЧД — 62-64 в минуту, ЧСС — 156 в минуту. АД 46/24/30 мм рт. ст.
SpO~2~- 94 %. NIPPV FiO~2~-0,21-0,25 PIP-8,0 реер-5,0 Fr- 30 Tin 1,0
Состояние ребенка тяжелое. Ребёнок доставлен в ОРИТН на неинвазивной ИВЛ в транспортном инкубаторе. При поступлении продолжена респираторная терапия — неинвазивная ИВЛ (NIPPV). Мальчик помещен в микроклимат кувеза, согрет.
*Кожные покровы, подкожно-жировая клетчатка, слизистые:* Кожные покровы ярко- розовые, чистые, симптом «бледного пятна»- 4 секунды. Видимые слизистые розовые, чистые. Подкожно-жировой слой развит слабо. Остаток пуповины в скобе, обработан. Периумбиликальная область без воспалительных изменений.
*Костно-суставная система:* Телосложение правильное. Голова: округлая, расхождение сагиттального шва на 1 мм, кости черепа податливые. Большой родничок 1,5 х 1,5 см, не напряжен, не выбухает. Ключицы целы, пальпируются четко по всей длине. Симптом соскальзывания — отрицательный.
*Неврологический статус:* Неврологический статус недоношенного ребенка. Поза расслабленная, быстро истощается. На осмотр реакция вялая, двигательная активность минимальная. Глаза не открывает. Мышечный тонус равномерно снижен. Рефлексы новорожденных угнетены.
*Дыхание:* Грудная клетка симметричная, умеренно вздута. Дыхательные нарушения до 2 баллов по шкале Сильвермана в виде втяжения уступчивых мест грудной клетки при дыхании. Аускультативно дыхание ослаблено по всем легочным полям, хрипы рассеянные крепитирующие по всей поверхности аускультации.
*Сердце:* Тоны сердца удовлетворительной звучности, ритм правильный. АД в пределах нормативных значений. Пульс на крупных сосудах удовлетворительных качеств.
*Система пищеварения:* Живот обычной формы, мягкий, перистальтика кишечника выслушивается — ослаблена. Печень + 0,5 см, селезенка не пальпируется. Стула на момент осмотра не было.
*Мочеполовая система:* Наружные половые органы сформированы правильно, по мужскому типу.
Извлечен с оценкой по шкале Апгар 6/7 баллов. Реанимационные мероприятия в родильном зале: обертывание в термосберегающую пленку, NCPAP через маску, затем через назофарингеальную трубку. Зависимость от дополнительного кислорода 25%. В транспортном инкубаторе на неинвазивной ИВЛ ребёнок переведён в отделение реанимации и интенсивной терапии (ОРИТН).
Данная беременность наступила самопроизвольно, протекала с угрозой прерывания в I-м триместре, во II триместре стационарное лечение по поводу артериальной гипертонии, в III триместре стационарное лечение по поводу существовавшей ранее гипертензии с присоединившейся протеинурией при 3 беременности в сроке 26 недель. Установлен антифосфолипидный синдром. Проведена профилактика респираторного дистресс синдрома (РДС) плода в сроке 26 недель беременности.
ЧД — 62 в минуту, ЧСС — 160 в минуту. АД 46/26/32 мм рт. ст.
SpO~2~- 94 %. NIPPV FiO~2~-0,25-0,30 PIP-8,0 реер-5,0 Fr- 30 Tin 1,0
Состояние ребенка тяжелое. Ребёнок доставлен в ОРИТН на неинвазивной ИВЛ в транспортном инкубаторе. При поступлении продолжена респираторная терапия — неинвазивная ИВЛ (NIPPV). Мальчик помещен в микроклимат кувеза, согрет.
*Кожные покровы, подкожно-жировая клетчатка, слизистые:* Кожные покровы ярко- розовые, чистые, симптом «бледного пятна»- 4 секунды. Видимые слизистые розовые, чистые. Подкожно-жировой слой развит слабо. Остаток пуповины в скобе, обработан. Периумбиликальная область без воспалительных изменений.
*Костно-суставная система:* Телосложение правильное. Голова: округлая, расхождение сагиттального шва на 1 мм, кости черепа податливые. Большой родничок 1,5 х 1,5 см, не напряжен, не выбухает. Ключицы целы, пальпируются четко по всей длине. Симптом соскальзывания — отрицательный.
*Неврологический статус:* Неврологический статус недоношенного ребенка. Поза расслабленная, быстро истощается. На осмотр реакция вялая, двигательная активность снижена. Глаза не открывает. Мышечный тонус равномерно снижен. Рефлексы новорожденных угнетены.
*Дыхание:* Грудная клетка симметричная, умеренно вздута. Дыхательные нарушения до 2 баллов по шкале Сильвермана в виде втяжения уступчивых мест грудной клетки при дыхании. Аускультативно дыхание ослаблено по всем легочным полям, хрипы рассеянные крепитирующие по всей поверхности аускультации.
*Сердце:* Тоны сердца удовлетворительной звучности, ритм правильный. АД в пределах нормативных значений. Пульс на крупных сосудах удовлетворительных качеств.
*Система пищеварения:* Живот обычной формы, мягкий, перистальтика кишечника выслушивается — ослаблена. Печень + 1,0 см, селезенка не пальпируется. Стул: меконий в небольшом количестве.
*Мочеполовая система:* Наружные половые органы сформированы правильно, по мужскому типу.
Данная беременность наступила самопроизвольно, протекала I-м триместре, без особенностей, во II триместре отмечается появление ацетона в моче ({plus}{plus}{plus}{plus}), стационарное лечение, в III триместре при плановом посещении женской консультации зафиксировано повышение артериального давления до 160/100 мм рт. ст., госпитализирована в анестезиолого-реанимационное отделение. Профилактика респираторного дистресс синдрома плода проведена не в полном объеме.
Масса тела 1350 гр., длина 39 см
ЧД — 62 в минуту, ЧСС — 145 в минуту. АД 50/32/40 мм рт. ст.
SpO~2~ — 96 %. Biphasic FiO~2~ — 0,25 PIP-9,6 реер-5,0 МАР 6,4 r- 30 Tin 1,0
Состояние ребенка тяжелое. Ребёнок доставлен в ОРИТН на неинвазивной ИВЛ в транспортном инкубаторе. При поступлении продолжена респираторная терапия — неинвазивная ИВЛ (Biphasic). Мальчик помещен в микроклимат кувеза, согрет.
*Кожные покровы, подкожно-жировая клетчатка, слизистые:* Кожные покровы ярко- розовые, чистые, симптом «бледного пятна» менее 3 секунд. Видимые слизистые розовые, чистые. Умеренная пастозность мягких тканей. Подкожно-жировой слой развит недостаточно. Остаток пуповины в скобе, обработан. Периумбиликальная область без воспалительных изменений.
*Костно-суставная система:* Телосложение правильное. Голова: округлая, расхождения сагиттального шва нет, кости черепа податливые. Большой родничок 1,5 х 1,5 см, не напряжен, не выбухает. Малый родничок 0,5 х 0,5 см. Ключицы целы, пальпируются четко по всей длине. Симптом соскальзывания — отрицательный.
*Неврологический статус:* Неврологический статус недоношенного ребенка. Поза расслабленная, быстро истощается. На осмотр реакция вялая, двигательная активность снижена. Глаза не открывает. Мышечный тонус равномерно снижен. Рефлексы новорожденных вызываются с задержкой, нестойкие.
*Дыхание:* Грудная клетка симметричная, умеренно вздута. Дыхательные нарушения до 2 баллов по шкале Сильвермана в виде втяжения уступчивых мест грудной клетки при дыхании. Аускультативно дыхание ослаблено по всем легочным полям, хрипы рассеянные проводного характера по всей поверхности аускультации.
*Сердце:* Тоны сердца удовлетворительной звучности, ритм правильный. АД в пределах нормативных значений. Пульс на крупных сосудах удовлетворительных качеств.
*Система пищеварения:* Живот обычной формы, мягкий, перистальтика кишечника выслушивается -ослаблена. Печень + 2,0 см, селезенка не пальпируется. Стула при осмотре не было.
*Мочеполовая система:* Наружные половые органы сформированы правильно, по мужскому типу.
во II-м триместре гестационный сахарный диабет, +
в III-м триместре разовые повышения артериального давления до 140/90 мм рт. ст., антигипертензивная терапия ситуационно, +
на 31 неделе появилась протеинурия до 3,0 г/л, госпитализирована в акушерское отделение. Профилактика респираторного дистресс-синдрома плода проведена не в полном объеме.
Масса тела 1450 гр., длина 40 см
*Общее состояние:*
ЧД — 64 в минуту, ЧСС — 134 в минуту. АД 47/27/34 мм рт. ст.
SpO~2~ 94 %. Biphasic FiO~2~-0,25-0,30 PIP-10,0 реер-5,0 МАР 6,8 Fr- 30 Tin 1,0
Состояние ребенка тяжелое. Ребёнок доставлен в ОРИТН на неинвазивной ИВЛ в транспортном инкубаторе. При поступлении продолжена респираторная терапия — неинвазивная ИВЛ (Biphasic). Мальчик помещен в микроклимат кувеза, согрет.
*Кожные покровы, подкожно-жировая клетчатка, слизистые:* Кожные покровы ярко-розовые, чистые, симптом «бледного пятна» менее 3 секунд. Видимые слизистые розовые, чистые. Умеренная пастозность мягких тканей. Подкожно-жировой слой развит недостаточно. Остаток пуповины в скобе, обработан. Периумбиликальная область без воспалительных изменений.
*Костно-суставная система:* Телосложение правильное. Голова: округлая, расхождения сагиттального шва нет, кости черепа податливые. Большой родничок 2,0 х 2,0 см, не напряжен, не выбухает. Малый родничок 0,3 х 0,3 см. Ключицы целы, пальпируются четко по всей длине. Симптом соскальзывания — отрицательный.
*Неврологический статус:* Неврологический статус недоношенного ребенка. Поза расслабленная, быстро истощается. На осмотр реакция вялая, двигательная активность снижена. Глаза не открывает. Мышечный тонус равномерно снижен. Рефлексы новорожденных вызываются с задержкой, нестойкие.
*Дыхание:* Грудная клетка симметричная, умеренно вздута. Дыхательные нарушения до 2 баллов по шкале Сильвермана в виде втяжения уступчивых мест грудной клетки при дыхании. Аускультативно дыхание ослаблено по всем легочным полям, хрипы рассеянные проводного характера по всей поверхности аускультации.
*Сердце:* Тоны сердца удовлетворительной звучности, ритм правильный. АД в пределах нормативных значений. Пульс на крупных сосудах удовлетворительных качеств.
*Система пищеварения:* Живот обычной формы, мягкий, перистальтика кишечника выслушивается — ослаблена. Печень +1,5 см, селезенка не пальпируется. Стула при осмотре не было.
*Мочеполовая система:* Наружные половые органы сформированы правильно, по мужскому типу.
Группа крови – АВ (IV) четвертая.
Соматический анамнез матери: +
Состоит на учете в Центре СПИД с диагнозом: ВИЧ-инфекция, стадия 3, субклиническая. Со слов, на протяжении 8 лет получает АРТ. В настоящее время схема: тенофовир + ламивудин {plus} даруновир {plus} ритонавир. Приверженность хорошая. Результаты последнего обследования: СD4 455 кл/мкл (%), ВН менее 40 коп/мл. Также были выявлены антитела к гепатиту В и С. ПЦР ДНК ВГВ (давность 2 года) — 2,8{asterisk}10(4) ме/мл. +
Гинекологические заболевания матери: Овариальная киста. Уреаплазмоз. +
Акушерский анамнез матери: медицинский аборт 7 недель; неразвивающаяся беременность 9 недель. Оперативные пособия: abrasio cavi uteri. +
Течение беременности: I триместр: 8 недель угроза выкидыша, стационарное лечение. Ранний токсикоз. Пренатальный скрининг I триместра: норма. II триместр: угроза прерывания беременности, амбулаторное лечение. III триместр: В 27 недель стационарное лечение по поводу угрозы ранних преждевременных родов, профилактика респираторного дистресс синдрома плода. ОРЗ без повышения температуры тела. +
Особенности течения родов: 1 своевременные оперативные роды. Положение плода продольное. Предлежащая часть: тазовый конец. Операции: Кесарево сечение в связи со смешанным предлежанием плода у первородящей 38 лет с преждевременным излитием околоплодных вод при сроке беременности 38 недель.
ЧСС 120 в минуту, ЧД 54 в минуту, температура тела 36,6°C, SpO2 98-100% +
Состояние ребенка удовлетворительное. Согрет. +
На осмотр реагирует повышением двигательной активности. Кричит – крик громкий. Глаза открывает. Мышечный тонус физиологический. Рефлексы новорожденных вызываются в полном объеме. Кожный покров розовый, чистый, отмечается умеренная общая пастозность. Подкожно-жировой слой развит достаточно. Остаток пуповины в скобе, обработан. Периумбиликальная область без воспалительных изменений. В легких дыхание пуэрильное, проводится во все отделы, хрипов нет. Тоны сердца ясные, ритм правильный, гемодинамические показатели в пределах возрастной нормы, стабильные. Живот мягкий, доступен пальпации. Печень {plus}1 см. Селезенка не пальпируется. Стула, мочеиспускания на момент осмотра не было.
Группа крови – АВ (IV) четвертая.
Соматический анамнез матери: +
Ветряная оспа, ангина, ОРЗ, ЖКБ, ЧМТ в 10 лет (стац. лечение), гиперметропия слабой степени, ангиопатия сетчатки, хронический тонзиллит, В-20 (узнала в 17 недель данной беременности). +
Гинекологические заболевания матери: Эктопия шейки матки. ВПЧ-носительство.
Акушерский анамнез матери: 1 беременность: медицинский аборт 6 недель по желанию. Оперативные пособия: abrasio cavi uteri, без особенностей. +
2 беременность: медицинский аборт 7 недель по желанию. Оперативные пособия: abrasio cavi uteri, без особенностей. +
3 беременность: данная, наступила самопроизвольно.
Течение беременности: I триместр: 6 недель — ретрохориальная гематома (стац. лечение).
Пренатальный скрининг I триместра: норма. II триместр: в 17 недель узнала о В-20. Пренатальный скрининг II триместра: норма. III триместр: Принимает: элевит, йодомарин 200. Консультация инфекциониста-тенофовир/ламивудин/лопинавир/ритонавир
Особенности течения родов: 1 своевременные физиологические роды. Положение плода: продольное. Предлежащая часть: головка. Особенности течения: Хроническая гипоксия плода. Безводный промежуток: 1 ч. 11 мин. Околоплодные воды: светлые. Количество вод умеренное.
ЧСС 134 в минуту, ЧД 42 в минуту, t 36,6°C, SpO~2~ 98-100% +
Состояние ребенка удовлетворительное. Согрет. +
На осмотр реагирует повышением двигательной активности. Кричит – крик громкий. Глаза открывает. Мышечный тонус физиологический. Рефлексы новорожденных вызываются в полном объеме. Кожный покров розовый, чистый, отмечается умеренная общая пастозность. Подкожно-жировой слой развит достаточно. Остаток пуповины в скобе, обработан. Периумбиликальная область без воспалительных изменений. В легких дыхание пуэрильное, проводится во все отделы, хрипов нет. Тоны сердца ясные, ритм правильный, гемодинамические показатели в пределах возрастной нормы, стабильные. Живот мягкий, доступен пальпации. Печень: {plus}1 см. Селезенка не пальпируется. Стула, мочеиспускания на момент осмотра не было.
Группа крови ребенка — АВ (IV) Rh-отрицательный.
Соматический анамнез: эпилепсия, постоянно получает противосудорожную терапию. +
Гинекологический анамнез: без особенностей +
Акушерский анамнез: +
1 беременность – неразвивающаяся беременность 5 недель; +
2 беременность – данная: в 1 тр. – токсикоз легкой степени тяжести, пренатальный скрининг 1 триместра – норма; во 2 тр. – на 27 недели, с целью профилактики гемолитической болезни плода и новорожденного, введен антирезусный иммуноглобулин, ОРВИ без повышения температуры, пренатальный скрининг 2 триместра – норма; 3 тр. — анемия, угроза прерывания (хирургическая коррекция истмико-цервикальной недостаточности (ИЦН)).
t 36,8°C, ЧД 48 в минуту, ЧСС 148 в минуту. +
Состояние ребенка с отрицательной динамикой за счет срыгивания гемолизированной кровью в умеренном количестве. Ребенок находится на совместном пребывании с матерью, на грудном вскармливании. Весовая динамика — физиологическая убыль массы тела – 5,5% от веса при рождении. Крик средней силы, глаза открывает. Патологической глазной симптоматики нет. Мышечный тонус умеренно равномерно снижен, при осмотре принимает позу флексии, рефлексы новорожденного вызываются симметрично. Большой родничок не напряжен, не выбухает. Кожа чистая, розовая. Микроциркуляция удовлетворительная. Сохраняется диффузная сухость кожи. Видимые слизистые чистые, розовые. Тоны сердца ясные, ритм правильный. Шумов нет. Пульсация на периферических сосудах определяется. В легких дыхание проводится равномерно по всем легочным полям, хрипов нет. Живот мягкий, умеренно вздут, доступен глубокой пальпации. Перистальтика кишечника выслушивается активная. Печень {plus}1,5 см, селезенка не увеличена. Пуповинный остаток в скобе. Периумбиликальная область без признаков воспаления. Стул — мелена. Мочился, моча светлая. Яички пальпируются у выхода из пахового канала с обеих сторон.
t 36,6°C, ЧД 41 в минуту, ЧСС 132 в минуту, SpO~2~ — 98% +
Состояние ребенка с отрицательной динамикой за счет срыгивания гемолизированной кровью в умеренном количестве. Наблюдается в условиях микроклимата кувеза. Показатели мониторинга витальных функций в пределах нормы. Весовая динамика — физиологическая убыль массы тела – 2,5% от веса при рождении. Крик средней силы, глаза открывает. Патологической глазной симптоматики нет. Мышечный тонус умеренно равномерно снижен, при осмотре принимает позу флексии, рефлексы новорожденного вызываются симметрично, быстро истощаются. Большой родничок не напряжен, не выбухает. Кожа бледно-розового цвета, отмечаются множественные элементы петехиальной сыпи на туловище без существенного нарастания в динамике. Микроциркуляция удовлетворительная. Тоны сердца ясные, ритм правильный. Шумов нет. Пульсация на периферических сосудах определяется. В легких дыхание проводится равномерно по всем легочным полям, хрипов нет. Живот мягкий, умеренно вздут, доступен глубокой пальпации. Перистальтика кишечника выслушивается активная. Печень {plus}1,5 см, селезенка не увеличена. Пуповинный остаток в скобе. Периумбиликальная область без признаков воспаления. Стула при осмотре не было. Мочился, моча светлая. Яички пальпируются у выхода из пахового канала с обеих сторон.
По CITO взят: клинический анализ крови
[cols=»^25%,^25%»]
|====
a| Лейкоциты / WBC a| 9.70
a| Эритроциты / RBC a| 4,2
a| Гемоглобин / HGB a| 104
a| Гематокрит / HCT a| 0.34
a| Тромбоциты a| 256
a| Палочкоядерные % a| 3
a| Сегментоядерные% a| 33
a| Эозинофилы % a| 3
a| Лимфоциты % a| 56
a| Моноциты % a| 5
|====
Биохимический анализ крови: С-реактивный белок — 1,29 мг/л – отрицательный, +
Уровень глюкозы капиллярной крови 3,2 ммоль/л, +
При цитологическом исследовании ликвора: данных за течения инфекционного процесса не получено.
Гинекологические анамнез матери: миомэктомия в 2017 году +
Акушерский анамнез матери: I триместр: токсикоз, угроза прерывания, стационарное лечение в АО с положительным эффектом. II триместр: пищевое отравление в 21 недель, анемия. III триместр – без особенностей.
t 36,7°C, ЧД 40 в минуту, ЧСС 144 в минуту. +
Состояние ребенка с отрицательной динамикой, средней степени тяжести, отмечается выраженное пищевое возбуждение, потеря от первоначальной массы тела 13,1%, масса тела (на данный момент 3202г). На осмотр реакция адекватная. Крик — громкий. Вскармливание естественное. Сосет активно, не срыгивает. Мышечный тонус и рефлексы – в норме. Кожа — иктеричная до 5 зоны по Крамеру, чистая, сухая. Отделяемого из глаз нет. Конъюнктива глаз не гиперемирована. Тоны сердца ритмичные, громкие. Пульсация на периферических сосудах удовлетворительных характеристик. Носовое дыхание свободное, отделяемого из носовых ходов нет. В легких дыхание проводится во все отделы равномерно — пуэрильное, хрипов нет. Живот мягкий, доступен пальпации. Перистальтика кишечника выслушивается, активная. +
Печень и селезенка не увеличены. Пуповинный остаток в скобе. Периумбиликальная область без признаков воспаления. Стула при осмотре не было. Мочился. +
У матери отмечается гипогалактия. Мать ребенка категорически отказывается от применения докорма адаптированной молочной смесью. При проведении контрольного вскармливания из груди матери высасывает не более 1,0-3,0 мл молока. +
Проведено определение группы крови, уровня Bi пуповинной крови и иммунологических проб: +
Группа крови ребенка АB (IV) Rh – положительный; +
Bi пуповинной крови – 29,6 мкмоль/л; +
Иммунологические пробы отрицательные.
На 4 сутки жизни: ребенок находится на грудном вскармливании, кожа иктеричная до 4 зоны по Крамеру, показатели транкутанного уровня билирубина (ТКБ) 290/310 мкмоль/л, чистая, сухая. Проведен контроль уровня билирубина венозной крови- уровень общего билирубина составил 296 мкмоль/л, показаний для проведения фототерапии нет, продолжено наблюдение в динамике. +
Учитывая состояние матери в послеродовом периоде (рецидив инфекции мочевыводящих путей, прием Цефуроксима), ребенок переведен на вскармливание адаптированной молочной смесью. Периумбиликальная область без признаков воспаления. Стула при осмотре не было. Мочилась. +
На 5 сутки жизни отмечается снижение иктеричности кожных покровов до 3-4 зоны по Крамеру, ТКБ 140/180 мкмоль/л. +
С 6 суток матери отменена антибактериальная терапия, возобновлено грудное вскармливание.
Гинекологические анамнез матери: миомэктомия в 2017 году +
Акушерский анамнез матери: I триместр: токсикоз, угроза прерывания, стационарное лечение в АО с положительным эффектом, обострение хронического цистита. II триместр: анемия, обострение хронического цистита. III триместр – без особенностей.
t 36,7°C, ЧД 48 в минуту, ЧСС 144 в минуту. +
Состояние ребенка удовлетворительное. На осмотр реакция адекватная. Крик — громкий. Возобновлено естественное вскармливание. Сосет активно, не срыгивает. +
Динамика веса – 6,1% потеря массы тела от веса при рождении, за последние сутки динамика веса положительная {plus}30 г. +
Мышечный тонус и рефлексы физиологические. Отмечается нарастание иктеричности до 5 зоны по Крамеру, чистая. Отделяемого из глаз нет. Конъюнктива глаз не гиперемирована. Тоны сердца ритмичные, громкие. Пульсация на периферических сосудах удовлетворительных характеристик. Носовое дыхание свободное, отделяемого из носовых ходов нет. В легких дыхание проводится во все отделы равномерно — пуэрильное, хрипов нет. Живот мягкий, доступен пальпации. Перистальтика кишечника выслушивается, активная. Печень и селезенка не увеличены. Пуповинный остаток в скобе. Периумбиликальная область без признаков воспаления. Стул желтый, регулярный. Ребенок мочился.
Гинекологические анамнез матери: бактериальный вагиноз, миома матки в устье шейки +
Акушерский анамнез матери: I триместр: токсикоз, угроза прерывания, стационарное лечение в АО с положительным эффектом. II триместр: пищевое отравление в 17 недель, анемия. III триместр — без особенностей.
t 36,7°C, ЧД 40 в минуту, ЧСС 140 в минуту. +
Наблюдается в условиях микроклимата кувеза. Состояние ребенка с отрицательной динамикой за счет нарастания иктеричности кожных покровов. На осмотр реакция адекватная. Крик — громкий. Вскармливание естественное. Сосет активно, не срыгивает. Мышечный тонус и рефлексы – умерено снижены. Кожа — иктеричная до 3-4 зон по Крамеру чистая. Отделяемого из глаз нет. Конъюнктива глаз не гиперемирована. Тоны сердца ритмичные, громкие. Пульсация на периферических сосудах удовлетворительных характеристик. Носовое дыхание свободное отделяемого из носовых ходов нет. В легких дыхание проводится во все отделы равномерно — пуэрильное, хрипов нет. Живот мягкий, доступен пальпации. Перистальтика кишечника выслушивается, активная. Печень и селезенка не увеличены. Пуповинный остаток в скобе. Периумбиликальная область без признаков воспаления. Стул переходный, регулярный. Мочился.
При рождении ребёнок оценён на 7/8 баллов по шкале Апгар. Закричала сразу, проведение реанимационных мероприятий не потребовалось. К груди была приложена в родильном зале. В род. блоке проводилось определение группы крови экспресс-методом – группа крови ребёнка B(III) третья. +
Учитывая признаки морфо-функциональной незрелости, термолабильность у недоношенной девочки, после рождения состояние расценивалось как средней степени тяжести. Ребенку показано наблюдение в условиях микроклимата кювеза, мониторинг витальных функций. +
Проведено определение группы крови, уровня Bi пуповинной крови и иммунологических проб: +
Группа крови ребенка B (III) Rh – положительный; +
Bi пуповинной крови – 35.0 мкмоль/л; +
Иммунологические пробы (проба Кумбса) отрицательные.
Гинекологические анамнез матери: бактериальный вагиноз, миома матки в устье шейки. +
Акушерский анамнез матери: I триместр: токсикоз, угроза прерывания, стационарное лечение в АО с положительным эффектом. II триместр: пищевое отравление в 17 недель, анемия. III триместр — без особенностей.
t 36,7°C, ЧД 40 в минуту, ЧСС 140 в минуту. +
Масса тела 2102 г Общая потеря веса 206г (- 8,9 % от веса при рождении) +
Находится на совместном пребывании с матерью. Состояние ребенка с отрицательной динамикой, средней степени тяжести за счет нарастания иктеричности кожных покровов. На осмотр реакция адекватная. Крик — громкий. На грудном вскармливании, докармливается материнским сцеженным молоком до 20 мл. Сосет активно, не срыгивает. Мышечный тонус и рефлексы – умерено снижены. Кожа – иктеричная до 3 зоны по Крамеру, чистая, сухая. Отделяемого из глаз нет. Конъюнктива глаз не гиперемирована. Тоны сердца ритмичные, громкие. Пульсация на периферических сосудах удовлетворительных характеристик. Носовое дыхание свободное отделяемого из носовых ходов нет. В легких дыхание проводится во все отделы равномерно — пуэрильное, хрипов нет. Живот мягкий, доступен пальпации. Перистальтика кишечника выслушивается, активная. Печень и селезенка не увеличены. Пуповинный остаток в скобе. Периумбиликальная область без признаков воспаления. Стула при осмотре не было. Мочилась.
Гинекологические анамнез матери: 2010 год- диатермокоагуляция шейки матки (эктопия шейки матки), лейкоплакия шейки матки, биопсия шейки матки марте 2016- проводилась терапия, повторная кольпоскопия в апреле 2016 — норма. +
Акушерский анамнез матери: 1996 год — своевременные самопроизвольные роды девочка 3300/52, без особенностей; 2001 год — своевременные самопроизвольные роды девочка 3500/53, девочка без особенностей; 2003 год — медицинский аборт на 9-10 неделе, abrasio cavi uteri; 2010 год — медицинский аборт на 8-7 неделе, abrasio cavi uteri; +
2017 год — данная беременность, наступила в программе ЭКО (криоцикл), 1-я попытка: I триместр: токсикоз, угроза прерывания, стационарное лечение в АО с положительным эффектом. II триместр: пищевое отравление в 17 недель, анемия. III триместр — без особенностей
t 36,7°C, ЧД 40 в минуту, ЧСС 132 в минуту. +
Состояние ребенка с отрицательной динамикой, средней степени тяжести за счет нарастания иктеричности кожных покровов. На осмотр реакция адекватная. Крик — громкий. Вскармливание естественное. Сосет активно, не срыгивает. Мышечный тонус и рефлексы — физиологические. Кожа — иктеричная до 4 зоны по Крамеру, чистая, сухая. Сохраняется отечность век с обеих сторон. Отделяемого из глаз нет. Конъюнктива глаз не гиперемирована. Тоны сердца ритмичные, громкие. Пульсация на периферических сосудах удовлетворительных характеристик. Носовое дыхание свободное отделяемого из носовых ходов нет. В легких дыхание проводится во все отделы равномерно — пуэрильное, хрипов нет. Живот мягкий, доступен пальпации. Перистальтика кишечника выслушивается, активная. Печень и селезенка не увеличены. Пуповинный остаток в скобе. Периумбиликальная область без признаков воспаления. Стула при осмотре не было. Мочился.
Из родильного зала переведена в отделение реанимации и интенсивной терапии новорожденных (ОРИТН), где находилась в течение 62 суток. Энтеральное питание начато с 12 часов жизни специализированной смесью для недоношенных детей. В связи с дисфункцией желудочно-кишечного тракта энтеральное питание увеличивалось медленно. На 23 сутки жизни объем энтерального питания составил 90 мл/кг/сутки. На 24 сутки жизни развился некротизирующий энтероколит 2 стадии, энтеральное питание было отменено. Проводилось парентеральное питание с включением рекомендованных доз витаминов. С 35 суток жизни энтеральное питание возобновлено смесью с высоким гидролизом белка. К 47 суткам ребенок переведен на полное энтеральное питание и начато введение специализированной смеси для недоношенных детей. Проведен курс дексаметазона по поводу бронхо-легочной дисплазии. В биохимических анализах крови обращала внимание персистирующая гипофосфатемия, эпизоды гиперкальциемии, повышение уровня щелочной фосфатазы.
Течение данной беременности: 1, 2 триместры — плацентарная недостаточность, синдром задержки роста плода, преэклампсия. +
Роды: 2-е, путем кесарева сечения на сроке 28 недель, в связи с преэклампсией, нарушением фето-плацентарного кровотока.
Ребенок при осмотре очень беспокойный, крик болезненный, болезненная реакция на прикосновения и смену положения тела. Наблюдается увеличение в размере окружности левого бедра (отек), болезненность при движениях.
Из родильного зала переведен в отделение реанимации и интенсивной терапии новорожденных (ОРИТН), где находился в течение 52 суток. Энтеральное питание начато с 3,5 часов жизни специализированной смесью для недоношенных детей. +
На 4 сутки жизни установлен диагноз: некротизирующий энтероколит 1 стадии, энтеральное питание отменено. В дальнейшем предпринимались неоднократные попытки начать энтеральное питание, однако, при этом нарастали явления дискинезии ЖКТ, отмечалось несколько эпизодов кровотечения из желудка, в связи с чем, расширить объем энтерального питания до 26 суток жизни не получалось. Проводилось парентеральное питание с включением рекомендованных доз витаминов. По подозрению на порок развития кишечника ребенку проведена ирригография: патологических изменений не выявлено. С 26 суток жизни энтеральную нагрузку удалось постепенно начать расширять. К 45 суткам ребенок переведен на полное энтеральное питание грудным молоком. В биохимических анализах крови обращала внимание персистирующая гипофосфатемия, эпизоды гиперкальциемии и гипокальциемии, повышение уровня щелочной фосфатазы.
Течение данной беременности: 1, 2 триместры — плацентарная недостаточность, синдром задержки роста плода, преэклампсия. +
Роды: 2-е, путем кесарева сечения на сроке 29 недель, в связи с преэклампсией.
Кожные покровы субиктеричные с зеленоватым оттенком. Отмечается втяжение межреберных промежутков на вдохе, выражена Гаррисонова борозда. Аускультативно дыхание проводится во все отделы легких, хрипов нет. Тоны сердца звучные, ритмичные. Живот доступен пальпации, печень и селезенка не увеличены. Стул, диурез в норме. +
Ребенок при осмотре очень беспокойный, крик болезненный, болезненная реакция на прикосновения и смену положения тела. Наблюдается увеличение в размере окружности левого бедра (отек), болезненность при движениях.
При рождении: масса тела 850 г, рост 33 см, окружность головы 26 см. Оценка по шкале Апгар 3/6. Реанимационные мероприятия в родильном блоке: интубация трахеи, ИВЛ, введение препарата сурфактанта. +
Из родильного зала переведен в отделение реанимации и интенсивной терапии новорожденных (ОРИТН), где находился в течение 52 суток. Энтеральное питание начато с 3,5 часов жизни специализированной смесью для недоношенных детей. На 4 сутки жизни установлен диагноз: некротизирующий энтероколит 1 стадии, энтеральное питание отменено. В дальнейшем предпринимались неоднократные попытки начать энтеральное питание, однако, при этом нарастали явления дискинезии желудочно-кишечного тракта, отмечалось несколько эпизодов кровотечения из желудка, в связи с чем, расширить объем энтерального питания до 26 суток жизни не получалось. Проводилось парентеральное питание с включением рекомендованных доз витаминов. По подозрению на порок развития кишечника, ребенку проведена ирригография: патологических изменений не выявлено. С 26 суток жизни энтеральную нагрузку удалось постепенно начать расширять. К 45 суткам ребенок переведен на полное энтеральное питание грудным молоком. В биохимических анализах крови обращала внимание персистирующая гипофосфатемия, эпизоды гиперкальциемии и гипокальциемии, повышение уровня щелочной фосфатазы.
Течение данной беременности: 1, 2 триместры — плацентарная недостаточность, синдром задержки роста плода, преэклампсия. +
Роды: 2-е, путем кесарева сечения на сроке 29 недель, в связи с преэклампсией.
Ребенок при осмотре очень беспокойный, крик болезненный, болезненная реакция на прикосновения и смену положения тела. Наблюдается увеличение в размере окружности левого бедра (отек), болезненность при движениях.
Течение данной беременности: 1 триместр — токсикоз, 2 триместр — в 16 недель угрожающий выкидыш, фетоплацентарная +
недостаточность, задержка развития плода, стационарное лечение, 3 триместр – фетоплацентарная недостаточность, задержка развития плода. +
Роды: 3-е, путем кесарева сечения на сроке 29 недель, в связи с критическим кровотоком в пупочной артерии.
Из родильного зала переведен в отделение реанимации и интенсивной терапии новорожденных (ОРИТН). Проводилась длительная респираторная терапия, получил курс дексаметазона, с 51 суток находится на масочной подаче кислорода. Расширение энтерального питания осуществлялось с задержкой, в связи с явлениями дискинезии ЖКТ. С 19 суток – на полном энтеральном питании специализированной смесью для недоношенных детей. В биохимических анализах крови обращали внимание персистирующая гипофосфатемия, эпизоды гипокальциемии, небольшое транзиторное повышение уровня щелочной фосфатазы. По поводу длительных дыхательных нарушений, кислородозависимости в возрасте 2 месяцев выполнена компьютерная томография грудной клетки, в заключении: рентгенологическая картина бронхолегочной дисплазии, консолидированный перелом переднего отрезка 6 ребра справа.
2 беременность – настоящая, тройня, после ЭКО {plus} ИКСИ. +
Течение данной беременности: 2 триместр — преэклампсия. +
Роды: 1-е, путем кесарева сечения на сроке 25 недель, в связи с тяжелой преэклампсией.
Течение данной беременности:
1 триместр – риск синдрома задержки роста плода,
2 триместр — нарушение маточно-плацентарного кровотока, угроза прерывания, синдром задержки роста плода, маловодие, стационарное лечение,
3 триместр – синдром задержки роста плода. +
Роды 3 в 29 недель путем Кесарева сечения, в связи с нарушением фетоплацентарного кровотока.
У ребенка отмечается синдром возбуждения ЦНС, болезненная реакция на осмотр, отек и болезненность правой руки в области плеча при пальпации.
Течение данной беременности: I триместр: угроза прерывания. Пренатальный скрининг I триместра: норма. II триместр: Отит. Пренатальный скрининг II триместра: норма. III триместр: анемия легкой степени. +
Роды 1 в 31 неделю путем кесарева сечения в связи с преждевременным излитием околоплодных вод, многоплодием.
Течение данной беременности: +
I триместр: угроза прерывания. Пренатальный скрининг I триместра: норма. =
II триместр: истмико-цервикальная недостаточность, анемия беременных легкой степени, преэклампсия. Пренатальный скрининг II триместра: норма. +
III триместр: преэклампсия. +
Роды 2 в 31 неделю путем Кесарева сечения, в связи с нарастанием тяжести преэклампсии.
Течение данной беременности: +
I триместр: без особенностей; +
II триместр: 20 недель — ОРЗ, без повышения температуры тела (симптоматическая терапия); 21-22 недели — угрожающий поздний выкидыш (стац. лечение). Пренатальный УЗ скрининг II триместра: диагностировано предлежание плаценты, врастание плаценты.
III триместр: незначительное нарушение кровотока в средней мозговой артерии плода при нормальных показателях кровотока в венозном протоке. +
Роды 3 в 31 неделе путем Кесарева сечения, в связи с началом родовой деятельности у женщины с врастанием плаценты в рубец.
Течение данной беременности на фоне противосудорожной терапии (ламиктал, конвулекс, суксилеп);
I триместр: 7 недель — угрожающий выкидыш, ретрохориальная гематома (стационарное лечение, получала дюфастон);
II-III триместры – без осложнений. +
Роды 2 на 40 неделе путем Кесарева сечения. +
Группа крови матери: A (II), резус-фактор ({plus}) положительный.
Течение данной беременности без особенностей до 34 недели, в 34 недели – преждевременное излитие околоплодных вод. +
Роды 1 на 34 неделе путем Кесарева сечения. Группа крови матери: AВ (IV), резус-фактор ({plus}) положительный.
Беременность 3 (донорская яйцеклетка), двойня (1 беременность – медицинский аборт, 2 — неразвивающаяся). +
Течение данной беременности: +
I триместр: угроза выкидыша (стационарное лечение, гормональная, спазмолитическая терапия). Пренатальный скрининг I триместра: норма. +
II триместр: в сроке 23 недели хирургическая коррекция истмико-цервикальной недостаточности; артериальная гипертензия (допегит). Пренатальный скрининг II триместра: норма. +
III триместр: в сроке 30 недель — угроза преждевременных родов (стационарное лечение), артериальная гипертензия. +
Роды: 1, на 34 неделе, путем Кесарева сечения, в связи с преждевременным излитием околоплодных вод. Предлежащая часть: тазовый конец 1 плода. +
Группа крови матери: B (III), резус-фактор (+) положительный.
Беременность 1, после экстракорпорального оплодотворения. +
Течение данной беременности: +
I триместр — обострение лабиального герпеса (ациклавир мазь), принимала утрожестан; +
II триместр – принимала утрожестан; +
III триместр — обострение лабиального герпеса (ациклавир мазь); с 34 недели — холестаз беременных. +
Роды 1 на 36 неделе путем Кесарева сечения, осложнившиеся преждевременным излитием околоплодных вод. +
Группа крови матери: 0 (I), резус-фактор ({plus}) положительный.
Беременность 1. +
Течение данной беременности: +
I триместр: токсикоз легкой степени, пренатальный скрининг I триместра: норма; +
II триместр: повышение АД до 170/100 мм рт. ст., стационарное лечение, в 25-26 недель по данным УЗИ — синдром задержки развития плода; I +
II триместр: артериальная гипертензия, антигипертензивная терапия. +
Роды: 1, на 33 неделе, путем Кесарева сечения, в связи ухудшением состояния плода по данным допплерометрии. Предлежащая часть: тазовый конец. +
Группа крови матери: А (II), резус-фактор ({plus}) положительный.
Беременность 1, наступила после 2 попытки ЭКО. +
Течение данной беременности: +
1 триместр — на сроке 8-9 недель — угроза прерывания беременности, курение; +
II триместр – курение; +
III триместр – без осложнений. +
Роды 1 на 37 неделе путем Кесарева сечения, в связи с преждевременным излитием околоплодных вод, начавшейся острой гипоксией плода. +
Группа крови матери: A (II), резус-фактор ({plus}) положительный.
Кожные покровы светло – бледные, с сероватым колоритом. Подкожно-жировой слой развит достаточно. Периумбиликальная область без признаков воспаления, пупочная ранка сухая, практически эпителизирована, без гиперемии. +
На осмотр реагирует вяло, нарастание двигательной активности слабое. Глаза приоткрывает. Крик слабый. Мышечный тонус дистоничный, с преобладанием гипотонии. Рефлексы новорожденных вызываются с латентным промежутком, истощаемы. +
Голова: округлая, швы сомкнуты. Большой родничок 1,2х1,3 см. Напряжен. Малый родничок закрыт. +
Аускультативно в легких выслушивается пуэрильное дыхание, проводится равномерно во все отделы, хрипы не выслушиваются. Отмечается тахипноэ до 75 в минуту. +
ЧСС — 156 ударов в минуту. Сердечные тоны несколько приглушены, шумы не выслушиваются. +
Живот не вздут, перистальтика кишечника выслушивается, несколько ослаблена. Печень {plus}2,5 см, селезенка не увеличена. Стула при осмотре не было. Мочится. +
Срочное бактериологическое исследование отрицательное.
Особенности течения родов: 1 преждевременные самопроизвольные роды на 34 неделе гестации (безводный промежуток 10 ч. 15 мин). Ребенок извлечен с оценкой по шкале Апгар 6/8 баллов. В род. зале реанимационные мероприятия не проводились.
После рождения наблюдался в отделении новорожденных, на 2 сутки жизни была переведена на совместное пребывание с матерью. Находилась на смешанном вскармливании (мама налаживает лактацию). В массе тела — физиологическая убыль.
Со 2 суток жизни у ребенка нарастала вялость, участились эпизоды срыгивания, чаще обильно неизмененным молоком. Мама отмечает странные вскрикивания у ребенка после перевода на совместное пребывание.
Из дополнительного анамнеза: у матери при сборе анамнеза отмечена мелкая эрозия в области нижней губы слева, со слов – «простуда на губах», появилась около 1,5 месяцев назад.
Кожные покровы бледно-розовые, отмечаются участки мелкопластинчатого шелушения больше в области сгибательных поверхностей, сухость кожи. Видимые слизистые бледно-розовые, чистые. Подкожно-жировой слой развит недостаточно. Периумбиликальная область без воспалительных изменений. Пуповинный остаток в лигатуре, мумифицируется.
Голова: округлая, швы 2-3 мм. Большой родничок 1,3х2,0 см. Малый родничок закрыт. Родовая опухоль – в правой теменно-затылочной области, не напряжена, при пальпации мягкая. Ключицы целы, пальпируются по всей длине. Симптом соскальзывания — отрицательный.
На осмотр реагирует некоторым двигательной активности, сонная. Глаза приоткрывает. Крик средней силы. Мышечный тонус с тенденцией к гипотонии. Рефлексы новорожденных вызываются с латентным промежутком, истощаемы.
Грудная клетка симметричная, цилиндрической формы. Аускультативно дыхание проводится по всем легочным полям, несколько ослаблено, хрипов нет. Оксигенируется устойчиво, дотации дополнительного кислорода не требуется. Носовое дыхание несколько затруднено, отделяемого нет.
Тоны сердца ясные, ритм правильный. Шумы не выслушиваются. Периферическая пульсация удовлетворительная.
Живот не вздут, мягкий, перистальтика кишечника выслушивается, активная. Печень + 3,0 см, селезенка не увеличена. Стула при осмотре не было.
Наружные половые органы сформированы правильно, по женскому типу, большие половые губы прикрывают малые.
На 5 сутки жизни при попытке отлучения от респираторной терапии, дыхательные нарушения с нарастанием в динамике до 3-4-х баллов по шкале Сильвермана, нарастание тахикардии до 175-180 ударов в минуту, продолжена респираторная терапия СРАР. +
На 6 сутки жизни переведёна на масочную подачу кислорода. Через 8 часов, учитывая развитие тахипноэ до 80 в минуту, нарастание дыхательных нарушений до 3-х баллов по шкале Сильверман, тахикардии до 180-190 ударов в минуту переведёна снова на nCPAP. На 8 сутки жизни переведёна на масочную подачу кислорода, через 9 часов респираторная терапия завершена. +
На 9 сутки жизни переведёна на масочную подачу кислорода, через 7 часов респираторная терапия завершена. +
В связи с дыхательными нарушениями с рождения, потребовавшими проведения респираторной терапии, нельзя было исключить течение врожденной пневмонии, была назначена антибактериальная терапия: сультамициллин (Амписид). По результатам первичного обследования при поступления воспалительных изменений не было выявлено, антибактериальная терапия была продолжена. При обследовании на 3 сутки жизни, воспалительных изменений не выявлено, маркеры воспаления отрицательные, антибактериальная терапия была завершена, выставлен диагноз: Респираторный дистресс-синдром. +
В отделении патологии новорожденных и недоношенных детей (ОПНиНД) ребенок был переведен и наблюдался без респираторной терапии, без дотации дополнительного кислорода, дыхательные нарушения не отмечались, оксигенировался стабильно.
II триместр: анемия, принимала препараты железа (сорбифер-переносила хорошо) +
По УЗИ признаки истмикоцервикальной недостаточности (ИЦН) — хирургическая коррекция путем наложение циркулярного шва на шейку матки мерсиленовой лентой. Учитывая данные посева мочи и клинику цистита принимала канефрон, а также антибактериальную терапию (цефотаксим, супракс). Принимала нифедипин, гинипрал. +
Введен антирезусный иммуноглобулин. ОГТТ в норме. +
От 1 преждевременных оперативных родов путем кесарева сечения (начало родовой деятельности, недоношенный срок беременности, тазовое предлежание 2 плода из монохориальной двойни, в результате использования вспомогательных репродуктивных технологий, а также преждевременное излитие околоплодных вод 1 плода). +
Оценка по шкале Апгар 7-8 баллов. В родзале проведен «милкинг» пуповины. Проводились реанимационные мероприятия — СРАР маской. В возрасте 12 минут жизни, учитывая нарастание дыхательных нарушений до 3 баллов по шкале Сильверман, потребность в дополнительной дотации О~2~ до 40%, недоношенному ребенку введен Сурфактант 200 мг/кг малоинвазивным методом LISA с положительным эффектом, в динамике дыхательные нарушения с регрессом до 2 баллов по Сильверман, без дополнительной дотации О~2~, оксигенируется удовлетворительно. В тяжелом состоянии на неинвазивной ИВЛ в транспортном инкубаторе доставлен в отделение реанимации и интенсивной терапии (ОРИТ).
Т тела 37,3°С доп. О~2~ 1,5 л/мин +
Состояние ребенка тяжёлое. Наблюдается в микроклимате кувеза, термолабилен. +
Отмечается лабильность оксигенации в пределах 85-90%, появление потребности в дополнительной дотации О~2~ из расчета 1,5 л/мин. Дыхательные нарушения до 2 баллов по шкале Сильвермана. Периодически отмечается тенденция к тахипноэ до 78 в минуту. Грудная клетка симметричная, не вздута. Аускультативно дыхание проводится равномерно во все отделы, хрипы не выслушиваются. +
Показатели гемодинамики стабильные, периферическая пульсация удовлетворительных свойств. +
Живот умеренно вздут, не напряжен, перистальтика кишечника выслушивается, умеренно ослаблена. По желудочному зонду без патологического отделяемого. Энтеральное питание в объеме 160 мл/кг/сутки через зонд капельно за 60 минут усваивает, кормится грудным молоком в сочетании с молочной смесью Пренутрилон 0. Стула при осмотре не было. Мочится диурез 5,4 мл/кг/ч.
1,5 см, селезенка не увеличена. Стула при осмотре не было.
Кожные покровы бледные с сероватым оттенком. Подкожно-жировой слой развит достаточно. Кожа в области пупка гиперемирована с синюшным оттенком, некроз и отслойка от подлежащих тканей с образованием обширной раны. +
Голова: округлая, швы сомкнуты. Большой родничок 1,0х1,0 см. Малый родничок закрыт. +
Мышечный тонус снижен. Рефлексы новорожденных вызываются. Патологической неврологической симптоматики не выявлено. Дыхательных нарушений нет. Аускультативно в легких выслушивается пуэрильное дыхание, проводится равномерно во все отделы, хрипы не выслушиваются. ЧСС — 134 ударов в минуту. Сердечные тоны ясные, шумы не выслушиваются. Живот несколько увеличен в объеме, перистальтика кишечника выслушивается активная. Печень {plus}1,5 см, селезенка не увеличена. Стула при осмотре не было.
Роды своевременные, оперативные, путем операции кесарева сечения в связи со слабостью родовой деятельности. Извлечена живая девочка с оценкой по шкале Апгар 8/8 баллов. Реанимационные мероприятия не проводились. Ребенок наблюдался в послеродовом отделении с мамой на совместном пребывании после перевода мамы из реанимации. Энтеральное питание начато в течение первого часа жизни, в дальнейшем докармливалась искусственной смесью, так как мать считала, что грудного молока мало.
Кожные покровы розовые, в области медиальной поверхности бедер, паховых складках, коже передней брюшной стенки внизу живота отмечаются вялые фликтены от 0,5 см до 1,5 см с бледно-желтоватым содержимым, на месте вскрывшихся элементов. +
Видимые слизистые розовые, чистые. Подкожно-жировой слой развит достаточно. Периумбиликальная область без воспалительных изменений. +
Голова: округлая, швы сомкнуты. Большой родничок 1,5х2,0 см, не напряжен, не выбухает. Малый родничок точечный. Ключицы целы, пальпируются четко по всей длине. Симптом соскальзывания — отрицательный. +
Неврологический статус: На осмотр реагирует слабым нарастанием двигательной активности. Глаза приоткрывает. Крик средней силы. Мышечный тонус дистоничный, с преобладанием гипотонии. Рефлексы новорожденных вызываются, истощаемы. +
Грудная клетка симметричная, цилиндрической формы. Дыхательных нарушений при осмотре не отмечается. Аускультативно дыхание проводится по всем легочным полям, несколько ослаблено, хрипы не выслушиваются. +
Тоны сердца ясные, ритм правильный. Шумы не выслушиваются. Периферическая пульсация удовлетворительная. +
Система пищеварения: Живот не вздут, мягкий, перистальтика кишечника выслушивается, активная. Печень {plus}1,5 см, селезенка не увеличена. Стул при осмотре был, самостоятельный, без патологических примесей. +
Мочеполовая система: Наружные половые органы сформированы правильно, по женскому типу.
Роды своевременные на 36 неделе. Ребенок родился с массой тела 2445г, оценка по шкале Апгар 8/8 баллов. Реанимационных мероприятий не проводилось. Наблюдался в послеродовом отделении с мамой на совместном пребывании. На искусственном вскармливании, мать отказалась кормить грудью, так как считает, что грудное вскармливание повлияет негативно на форму груди.
Кожные покровы розовые, в области паховых складок, на коже передней брюшной стенки внизу живота отмечаются вялые фликтены от 0,5 см до 1,5 см с бледно-желтоватым содержимым, на месте вскрывшихся элементов. Видимые слизистые розовые, чистые. Подкожно-жировой слой развит слабо. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобке, мумифицируется. +
Голова: округлая, швы сомкнуты. Большой родничок 1,5х2,0 см, не напряжен, не выбухает. Малый родничок точечный. Ключицы целы, пальпируются четко по всей длине. Симптом соскальзывания — отрицательный. +
На осмотр реагирует слабым нарастанием двигательной активности. Глаза приоткрывает. Крик средней силы. Мышечный тонус снижен. Рефлексы новорожденных вызываются, истощаемы. +
Грудная клетка симметричная, цилиндрической формы. Дыхательных нарушений при осмотре не отмечается. Аускультативно дыхание проводится по всем легочным полям, несколько ослаблено, хрипы не выслушиваются. +
Тоны сердца ясные, ритм правильный. Шумы не выслушиваются. Периферическая пульсация удовлетворительная. +
Живот не вздут, мягкий, перистальтика кишечника выслушивается, активная. Печень + 1,5 см, селезенка не увеличена. Стул при осмотре был, самостоятельный, без патологических примесей. +
Наружные половые органы сформированы правильно, по мужскому типу.
__
* 1 триместр – токсикоз легкой степени,
* 2 триместр – токсикоз легкой степени, анемия, (принимала препараты железа),
* 3 триместр не наблюдалась ввиду отъезда, со слов – без особенностей. +
Особенности течения родов: 1 преждевременные самопроизвольные роды на 35 неделе (безводный промежуток 7ч 45 мин). Масса тела при рождении 2300г, оценка по шкале Апгар 7/7 баллов. В род. зале реанимационные мероприятия не проводились. +
После рождения наблюдалась в палате совместно с матерью. Находилась на смешанном вскармливании (трудности с грудным вскармливанием). В конце 1 суток жизни у ребенка при осмотре отмечено появление пузырей с мутным содержимым в области подошв, при вскрытии которых образуются эрозивные поверхности. В динамике отмечалось появление новых пузырей на ладонях, проводилась обработка.
Кожные покровы розовые, стопы и кисти рук под асептической повязкой, при осмотре без повязки, отмечаются участки крупно пластинчатого шелушения на фоне эрозивных изменений, пузыри с мутным содержимым, участки мелко пластинчатого шелушения больше в области сгиба тельных поверхностей. Видимые слизистые розовые, чистые. Подкожно-жировой слой развит недостаточно. Периумбиликальная область без воспалительных изменений. +
Голова: округлая, швы сомкнуты. Большой родничок 1,0х1,2 см. Малый родничок закрыт. Родовая опухоль — практически регрессировала (в теменно-затылочной области) Ключицы целы, пальпируются четко по всей длине. Симптом соскальзывания — отрицательный. +
На осмотр реагирует нарастанием двигательной активности. Глаза открывает. Крик средней силы. Мышечный тонус дистоничный, с преобладанием гипотонии. Рефлексы новорожденных вызываются, но быстро истощаются. +
Грудная клетка симметричная, цилиндрической формы. Аускультативно дыхание проводится по всем легочным полям, несколько ослаблено, выслушиваются единичные проводные хрипы. Оксигенируется устойчиво, дотации дополнительного кислорода не требуется. Носовое дыхание несколько затруднено, отмечается слизисто-серозное отделяемое в умеренном количестве. +
Тоны сердца ясные, ритм правильный. Шумы не выслушиваются. Периферическая пульсация удовлетворительная. +
Живот не вздут, мягкий, перистальтика кишечника выслушивается, активная. Печень + 2,5 см, селезенка не увеличена. Стул при осмотре был, самостоятельный, без патологических примесей. +
Наружные половые органы сформированы правильно, по женскому типу, большие половые губы прикрывают малые.
Особенности течения родов: 1 преждевременные самопроизвольные роды на 39-40 неделе (безводный промежуток 18 часов). Масса тела при рождении 2600 г, оценка по шкале Апгар 3/5 баллов. В род. зале проводились реанимационные мероприятия – ИВЛ мешком Амбу, интубация трахеи, ИВЛ. Переведена в отделение реанимации и интенсивной терапии новорожденных (ОРИТН), на 5 сутки переведена в отделение патологии новорожденных. +
У ребенка при осмотре отмечено появление пузырей с мутным содержимым в области подошв, при вскрытии которых образуются эрозивные поверхности. В динамике отмечалось появление новых пузырей на ладонях, проводилась обработка.
Кожные покровы с желтушным оттенком, стопы и кисти рук под асептической повязкой, при осмотре без повязки, отмечаются участки крупно пластинчатого шелушения на фоне эрозивных изменений, пузыри с мутным содержимым, участки мелко пластинчатого шелушения больше в области сгибательных поверхностей. Видимые слизистые розовые, чистые. Подкожно-жировой слой развит недостаточно. Периумбиликальная область без воспалительных изменений. +
Голова: округлая, швы сомкнуты. Большой родничок 1,0х1,2 см. Малый родничок закрыт. Ключицы целы, пальпируются четко по всей длине. Симптом соскальзывания — отрицательный. +
Неврологический статус: при осмотре угнетена, но реагирует нарастанием двигательной активности. Глаза открывает. Крик слабый. Мышечная гипотония, рефлексы новорожденных вызываются, но быстро истощаются. +
Грудная клетка симметричная, цилиндрической формы. Аускультативно дыхание проводится по всем легочным полям, ослаблено, выслушиваются мелко пузырчатые и проводные хрипы. Оксигенируется устойчиво, дотации дополнительного кислорода не требуется. Носовое дыхание затруднено, отмечается слизисто-серозное отделяемое. +
Тоны сердца ясные, ритм правильный. Шумы не выслушиваются. Периферическая пульсация удовлетворительная. +
Живот вздут, мягкий, перистальтика кишечника выслушивается, активная. Печень + 7 см, плотная, селезенка не увеличена. Стул при осмотре был, самостоятельный, без патологических примесей. +
Наружные половые органы сформированы правильно, по женскому типу, большие половые губы прикрывают малые.
От 2 своевременных самопроизвольных родов. Масса тела при рождении 3950г. Оценка по шкале Апгар 8-9 баллов. Реанимационные мероприятия после рождения не потребовались. +
Ребенок наблюдался в отделении новорожденных, энтеральное питание начато в первый час после рождения. В массе тела — физиологическая убыль.
Состояние средней степени тяжести. Наблюдается в кроватке. +
Кожные покровы розовые, отмечается сухость кожи, участки мелко пластинчатого шелушения, элементы токсической эритемы, больше на коже нижних конечностей. Подкожно-жировой слой развит. Отеков нет. Видимые слизистые розовые, чистые. Пуповинный остаток в скобе, мумифицируется. Периумбиликальная область без признаков воспаления. +
Голова: округлая, швы сомкнуты. Большой родничок 1,3х1,0 см. Малый родничок закрыт. Родовая опухоль – нет. Ключицы целы, пальпируются четко по всей длине. Симптом соскальзывания — отрицательный. +
Неврологический статус: Общая реакция на осмотр — адекватная. Активная. Крик средней силы. Мышечный тонус удовлетворительный. Рефлексы новорожденных физиологические. Патологических глазных симптомов нет. +
Аускультативно над легкими — пуэрильное дыхание, проводится равномерно во все отделы, хрипы не выслушиваются. Носовое дыхание не затруднено, отделяемого нет. +
Ритм правильный. Сердечные тоны громкие, ясные. Шумов, акцентов нет. +
Живот обычной формы, мягкий. Печень +1,0 см, селезенка не увеличена. Анус сформирован. Стул: меконий. +
Наружные половые органы сформированы правильно, по женскому типу, большие половые губы прикрывают малые.
* Беременность 3, наступила самопроизвольно. Со слов женщины: 1 беременность – самопроизвольный выкидыш, 2 беременность – ребенок умер на 3 сутки жизни.
* Данная беременность: 1 триместр – без особенностей; 2 триместр – токсикоз легкой степени; 3 триместр — перенесла ОРВИ с подъемом температуры до 37,5°С, насморком, лечилась народными средствами. Первичный комплекс анализов при поступлении – реакция Вассермана.
* Особенности течения родов: 1 преждевременные самопроизвольные роды на 36 неделе гестации, безводный промежуток 9 ч. 20 мин. Извлечен с оценкой по шкале Апгар 7/8 баллов. В родильном зале реанимационные мероприятия не проводились.
* После рождения наблюдался в отделении новорожденных, на 2 сутки жизни был переведен на совместное пребывание с матерью. Находился на смешанном вскармливании (мама налаживает лактацию). В массе — физиологическая убыль.
* Со 2 суток жизни у ребенка нарастала вялость, участились эпизоды срыгивания, чаще обильно неизмененным молоком. Мама отмечает странные вскрикивания у ребенка после перевода на совместное пребывание.
Кожные покровы бледно-розовые, отмечаются участки крупнопластинчатого шелушения больше в области сгибательных поверхностей, сухость кожи. Видимые слизистые бледно-розовые, чистые. Подкожно-жировой слой развит недостаточно. Периумбиликальная область без воспалительных изменений. Пуповинный остаток в скобе, мумифицируется. +
Голова: округлая, швы 3-4 мм. Большой родничок 1,5х1,7 см. Малый родничок закрыт. Родовая опухоль – в левой теменно-затылочной области, не напряжена, при пальпации мягкая. Ключицы целы, пальпируются четко по всей длине. Симптом соскальзывания — отрицательный. +
На осмотр реагирует некоторым нарастанием двигательной активности, сонный. Глаза приоткрывает. Крик средней силы. Мышечный тонус с тенденцией к гипотонии. Рефлексы новорожденных вызываются с латентным промежутком, истощаемы. +
Грудная клетка симметричная, цилиндрической формы. Аускультативно дыхание проводится по всем легочным полям, несколько ослаблено, хрипов нет. Оксигенируется адекватно, дотации дополнительного кислорода не требуется. Носовое дыхание несколько затруднено, отделяемого нет. +
Тоны сердца ясные, ритм правильный. Шумы не выслушиваются. Периферическая пульсация удовлетворительная. +
Живот не вздут, мягкий, перистальтика кишечника выслушивается, активная. Печень + 2,5 см, селезенка не увеличена. Стула при осмотре не было. +
Наружные половые органы сформированы правильно, по мужскому типу, яички пальпируются в мошонке.
Роды: 1 своевременные оперативные путем кесарево сечение у первородящей 37 лет. Уровень скальп-лактата 7,7 ммоль/л (N – 7,35-7,45).
Родился доношенный мальчик на 40 неделе. Оценка по шкале Апгар 8/9 баллов, масса тела 2990г, длина 52 см. +
К груди приложен в родильном зале. При первичном осмотре, состояние ребенка – удовлетворительное. Из родильного блока ребенок переведен в отделение физиологии.
Кожные покровы светло-розовые. Периумбиликальная область без признаков воспаления, пуповинный остаток в скобе, мумифицируется. +
Голова: округлая, швы сомкнуты. Большой родничок 1,31,5 см. Малый родничок закрыт. Мышечный тонус дистоничный. Рефлексы новорожденных вызываются, истощаемы. Патологической неврологической симптоматики не выявлено. +
Сохраняются умеренные дыхательные нарушения. Аускультативно в легких выслушивается пуэрильное дыхание, проводится равномерно во все отделы, хрипы не выслушиваются. ЧСС — 146 ударов в минуту. +
Сердечные тоны ясные, шумы не выслушиваются. Живот не вздут, перистальтика кишечника выслушивается активная. Печень {plus}1,5 см, селезенка не увеличена. Стула при осмотре не было. Мочится. +
Ребенок постоянно получает в/в 10% раствор глюкозы, при попытке отмены отмечается гипогликемия.
* Роды на 28 неделе, путем экстренного кесарева сечения в связи с асфиксией плода, масса при рождении 1000 г, оценка по шкале Апгар 2/5 баллов.
* При рождении состояние расценено как тяжелое, обусловленное проявлением дыхательной недостаточности, поражением центральной нервной системы гипоксического генеза, недоношенностью.
* Кожный покров бледный, периоральный цианоз.
* В легких дыхание ослабленное, отмечается участие вспомогательной мускулатуры в акте дыхания, ЧД 96 в мин. Выслушиваются рассеянные сухие и крепитирующие хрипы.
* Тоны сердца громкие, ритмичные, ЧСС 154 в мин.
* Печень выступает из-под края реберной дуги на 2 см, край – мягко-эластической консистенции. Селезенка не пальпируется. Живот мягкий, доступен глубокой пальпации, стул кашицеобразный, желтого цвета.
* Диурез адекватный.
* В неврологическом статусе превалирует синдром угнетения с периодами возбуждения.
В родильном зале реанимационные мероприятия не проводились. Ребенок приложен к груди матери.
Масса тела ребенка при рождении 3160 г, длина 50 см, окружность головы 35 см.
В возрасте 40 минут жизни у ребенка появилось стонущее дыхание, отмечалось нарастание дыхательных нарушений в виде втяжения межреберий, грудины, раздуваний крыльев носа, затрудненного выдоха.
Соматический анамнез: не отягощен.
Гинекологический анамнез: не отягощен.
Акушерский анамнез: 1-я беременность — 2015 год – физиологические роды в срок, доношенная девочка, здорова; 2-я беременность – данная, наступила самопроизвольно, протекала: I-й триместр — тошнота, II-й триместр – анемия легкой степени (получала препараты железа), III-й триместр без особенностей.
ЧСС = 165 ударов в минуту, ЧД 74 в минуту SpO~2 ~= 94%, АД = 65/34/43 мм рт. ст.
Состояние ребенка тяжелое. Нормотермия. Кожа розовая, дышит комнатным воздухом, акроцианоз, отек мягких тканей в теменно-затылочной области больше слева (в месте вставления головы). Видимые слизистые чистые, блестящие, розовые. Периумбиликальная область без воспалительных изменений, пуповинный остаток в скобе. Симптом бледного пятна около 3 секунд.
Неврологический статус: реакция на осмотр и двигательная активность физиологические, рефлексы новорожденных вызываются, симметрично. Судорог нет. Патологической глазной симптоматики нет.
Грудная клетка симметричная, умеренно вздута, на вдохе втяжения грудины, межреберий, стонущее дыхание. Аускультативно дыхание ослабленное, проводится во все отделы легких, выслушиваются проводные хрипы с двух сторон, симметрично. Тоны сердца звучные, ритм правильный. Периферическая пульсация симметричная, удовлетворительных свойств. Артериальное давление в пределах нормы. Живот мягкий, печень +1,5 см из-под реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. При контроле желудочного содержимого патологического отделяемого не отмечалось. Стула при осмотре не было. Ребенок не мочился. Половые органы развиты по мужскому типу.
Гинекологический анамнез: не отягощен.
Акушерский анамнез матери: 1 беременность 2017 г. – своевременные роды (живой мальчик, здоров); настоящая беременность 2-я, наступила самопроизвольно.
Течение беременности:
I триместр: протекал на фоне токсикоза и легкой анемии беременных;
II триместр: в 21 неделю субфебрилитет, боли в горле, увеличение шейных лимфоузлов. (лечилась народными средствами);
III триместр: протекал без особенностей.
Масса при рождении 2250 г, длина 46 см, окружность головы 32 см.
Состояние ребенка тяжелое. ЧД 72 в минуту, ЧСС 155 ударов в минуту, SpO~2~= 92%,
АД = 68/39(47) мм рт. ст. В микроклимате кувеза.
Состояние тяжелое, дыхательные нарушения в виде тахипноэ до 72 в минуту, втяжение уступчивых мест грудной клетки при дыхании. Была налажена респираторная терапия методом СРАР (метод создания постоянного положительного давления в дыхательных путях).
Кожа с выраженной иктеричностью, обильной петехиальной сыпью, остаток пуповины в лигатуре.
Неврологический статус: реакция на осмотр вялая, двигательная активность снижена, крик средней силы, рефлексы новорожденных вызываются с латентным периодом, нестойкие, отмечаются индуцированные клонические судороги в нижних конечностях. Мышечный тонус умеренно снижен, индуцированный тремор конечностей. Грудная клетка симметричная. Аускультативно в легких дыхание проводится симметрично, во все отделы, с обеих сторон выслушиваются крепитирующие хрипы. Тоны сердца приглушены, ритм правильный. Шум не выслушивается. Периферическая пульсация симметричная, удовлетворительных свойств. Живот увеличен в размере, плотный, доступен пальпации, печень {plus}5,5 см из-под реберной дуги, селезенка {plus}3,0 см. Перистальтика кишечника активная. Анус сформирован. Стула меконий. Половые органы развиты по мужскому типу, яички в мошонке. Не мочился.
Гинекологический анамнез: не отягощен
Акушерский анамнез матери: 1 беременность – роды своевременные, девочка 3450 – здорова.
2 беременность данная, наступила самопроизвольно
Течение беременности:
I триместр: токсикоз легкой степени
II триместр: В 19 -20 недель — ИЦН, хирургическая коррекция, антибиотикотерапия. Анемия легкой степени — препараты железа.
III триместр: В 28-29 недель – монохориальная диамниотическая двойня, задержка роста 1го плода, дискордантность околоплодных вод (многоводие первого, маловодие второго плода).
Состояние ребенка тяжелое. ЧД=66 /мин, ЧСС = 170 уд/мин, SpO~2~= 98%, АД = 68/39 (47) мм рт. ст. Наблюдается в инкубаторе.
Проводится респираторная терапия методом неинвазивной ИВЛ. Дыхательные нарушения, на этом фоне сохраняются 2 балла по шкале Сильверман. Отмечается тахипноэ. Кожный покров ярко- красный, плеторичный, чистый. Остаток пуповины в скобе.
*Неврологический статус*: реакция на осмотр умеренно снижена, в виде двигательного беспокойства, крик средней силы, рефлексы новорожденных вызываются с задержкой, быстро истощаются. Мышечный тонус умеренно снижен. Грудная клетка симметричная. Аускультативно шум потока проводится равномерно в симметричных отделах, хрипы не выслушиваются. Тоны сердца приглушены, ритм правильный. Шум непостоянный, систолический. Периферическая пульсация симметричная, удовлетворительных свойств. Живот мягкий, печень +2,5 см из-под края реберной дуги, селезенка не пальпируется. Перистальтика кишечника активная. Анус сформирован. Стула не было. Половые органы развиты по мужскому типу, яички в мошонке. Мочится.
При поступлении в отделение продолжена неинвазивная ИВЛ, без потребности в дотации кислорода. В возрасте 63 часов жизни отмечалось нарастание дыхательной недостаточности, потребовался перевод на инвазивную ИВЛ, которая проводилась до 10 с.ж. При поступлении в ОРИТН заподозрено течение врожденной пневмонии, начата антибактериальная терапия (ампициллин+гентамицин); по совокупности клинических и лабораторных данных (в возрасте 6 и 48 часов жизни отмечались лейкопения, нейтропения, персистирующая лактатемия, гипогликемия) диагноз подтвержден. Курс гентамицина закончен на 7 с.ж., ампициллин-сульбактам продолжен до 10 с.ж. На 10 с.ж. девочка экстубирована, далее находилась на неинвазивной ИВЛ (Pip 10 cm H2O, FiO2 0,21).
Гемодинамика оставалась стабильной. Энтеральное питание начато с 6 часа жизни в трофическом объеме грудным молоком, с 5 с.ж. отмечаются явления дискинезии желудочно-кишечного тракта, объем энтерального питания составляет 60 мл/кг/сут к 10 с.ж.
В возрасте 10 с.ж. по данным микробиологического обследования в посеве из ануса обнаружен рост _Candida parapsilosis_ 10^6^ КОЕ. Данных за наличие роста _Candida parapsilosis_ на слизистой ротоглотки нет.
Состояние ребенка тяжёлое, стабильное. Наблюдается в микроклимате кувеза, термостабилен. На респираторной терапии НИВЛ. На этом фоне оксигенируется устойчиво, эпизодов лабильности сатурации и апноэ не отмечено. Дыхательные нарушения до 2 баллов по шкале Сильверман. Большой родничок 1,5×1,5 см, малый родничок 0,3×0,3 см. Грудная клетка симметричная, не вздута. Аускультативно шум потока симметрично проводится во все отделы, хрипов нет. Тоны сердца ясные, ритм правильный, шумы не выслушиваются. Артериальное давление в пределах нормативных значений. Пульс на периферических сосудах удовлетворительных характеристик. В неврологическом статусе преобладает синдром угнетения. На осмотр реагирует повышением двигательной активности, глаза открывает, плачет. Мышечная гипотония. Патологической неврологической симптоматики не отмечалось. Кожа бледно-розовая, мраморность сохраняется, чистая. Микроциркуляция удовлетворительная. Видимые слизистые розовые, чистые. Периумбиликальная область без признаков воспаления.
Живот вздут, при пальпации отмечается беспокойство, мягкий, перистальтика кишечника умеренно ослаблена, отчетливая. Печень +1,5 см, селезёнка не пальпируется. Энтеральное питание грудным молоком проводится в сниженном объеме (60 мл/кг/сутки) через зонд капельно за 60 минут. Отмечается отхождение светлой желчи в объеме 1-2 мл. Стула на момент осмотра не было. Диурез 4 мл/кг/час.
Родилась от 1-х своевременных оперативных родов путем операции кесарева сечения. Состояние после рождения удовлетворительное.
Оценка по шкале Апгар – 8/9 баллов.
Масса тела при рождении 3200 г, длина 50 см, окружность головы 38 см.
В родильном блоке проведение реанимационных мероприятий не потребовалось.
После рождения к груди матери не приложена.
Группа крови ребенка – A(II), Rh положительный.
*Соматический анамнез матери:*
Находится на учете в МГЦ СПИДа 11 лет с диагнозом ВИЧ-инфекция, стадия 4а, ремиссия на фоне антиретровирусной терапии (АРВТ). В анамнезе Herpes Simplex 1 типа. Получает АРТ.
В настоящее время схема: ламивудин, даруновир, ритонавир, тенофовир. Приверженность АРТ высокая.
*Результаты обследования:*
ПЦР РНК 2 года назад – менее 20 копий/мл, полгода назад – не обнаружена, в настоящее время– не обнаружена.
HBsAg- в настоящее время – отрицательно
АТ к Treponema Pallidum – отрицательно
Врач-фтизиатр –полгода назад – данных за туберкулез нет.
Диаскинтест – отрицательный.
*Гинекологические заболевания матери:* не отягощен.
*Акушерский анамнез матери:* не отягощен.
*Течение беременности*:
I триместр – угроза прерывания беременности: утрожестан 800 мг, с 8 недели – 600 мг/сутки; антиретровирусная терапия (ламивудин, дарунавир, ритонавир). Пренатальный скрининг I триместра: норма. НИПД – норма.
II триместр – коррекция антиретровирусной терапии. ПТТГ – норма. ЭХО-КГ плода – норма. Пренатальный скрининг II триместра – норма.
III триместр: 30 недель – многоводие, ИАЖ – 31 см, м/б скрининг – отрицательный.
В динамике – снижение ИАЖ до 25, 23 см (36 недель).
Общая прибавка в весе – 15 кг.
*Особенности течения родов:*
1 своевременные оперативные роды. Поперечное надлобковое чревосечение.
Кесарево сечение в нижнем маточном сегменте поперечным разрезом.
Реинфузия аутоэритроцитов.
Медикаментозная терапия: обезболивание спинальная анестезия.
Безводный промежуток: 1 ч. 23 мин.
Околоплодные воды: светлые.
Количество вод до 3500 мл.
2 часа жизни.
ЧСС – 144 в минуту, ЧД – 48 в минуту, T тела – 36,7°C.
Состояние ребенка удовлетворительное.
Уровень спонтанной двигательной активности – достаточный.
На осмотр реагирует адекватно. Кричит – крик громкий. Глаза открывает.
Мышечный тонус физиологический. Рефлексы новорожденных вызываются в полном объеме.
Патологической симптоматики на момент осмотра нет. Кожный покров – розовый, чистый, отмечается умеренная общая пастозность. Участки кольцевидного шелушения кожи.
Подкожно-жировой слой развит достаточно. Остаток пуповины в скобе. Периумбиликальная область без воспалительных изменений.
В легких – дыхание пуэрильное, проводится во все отделы, хрипов нет.
Тоны сердца ясные, ритм правильный, пульсация на периферических артериях симметричная удовлетворительных характеристик.
Живот мягкий, доступен пальпации.
Печень +1 см.
Селезенка не пальпируется.
Стула, мочеиспускания на момент осмотра не было.








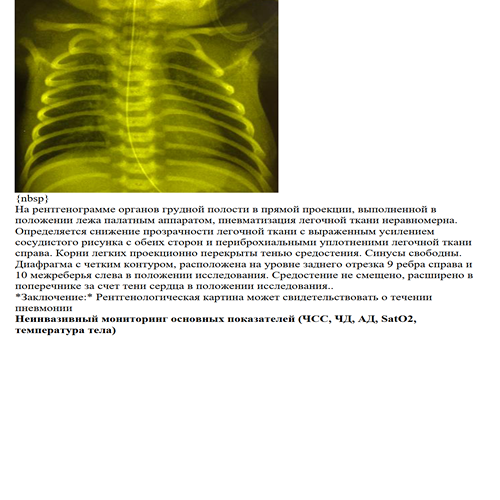





Отзывы
Отзывов пока нет.