Изучение ситуационных задач с тестами и ответами по аллергологии и иммунологии крайне важно для обучения специалистов, так как позволяет им на практике применять теоретические знания, полученные в ходе обучения. Работа с ними помогает будущим врачам научиться точно диагностировать и эффективно лечить иммунные заболевания, что требует умения интерпретировать клинические данные и разрабатывать индивидуальные планы лечения. Медицинские кейсы обеспечивают возможность моделирования клинических сценариев, которые врачи могут встретить в реальной практике. Это особенно важно в аллергологии и иммунологии, где симптомы могут быть разнообразными и часто неспецифичными, что делает диагностику сложной задачей. Решение практических кейсов тренирует способность врачей критически анализировать информацию, синтезировать данные из анамнеза, лабораторных исследований и других диагностических процедур для формирования точного диагноза.
Прохождение ситуационных задач помогает врачам развить навыки принятия решений о лечении, что включает выбор между различными терапевтическими альтернативами, включая фармакотерапию, иммунотерапию и изменения в образе жизни пациента. Студенты и врачи учатся оценивать потенциальные побочные эффекты лекарств, взаимодействие между различными препаратами и наилучшие способы мониторинга ответа на лечение. Это способствует развитию коммуникативных навыков, необходимых для обсуждения с пациентами планов лечения, объяснения важности соблюдения рекомендаций и управления ожиданиями. Это особенно важно в управлении хроническими заболеваниями, требующими длительного взаимодействия между пациентом и врачом.
зуд кожи,
чувство комка в горле
повышенную сонливость.
При возникновении высыпаний часто возникает чувство комка в горле, чувство затруднённого глотания. Иногда чувство комка в горле возникает без видимой связи с высыпаниями или чем-то еще. Высыпания на коже нижних конечностей сопровождаются отеками горячими на ощупь, проходящими через несколько часов.
Высыпания и чувство комка в горле через некоторое время проходят сами.
Подобные симптомы беспокоят около 6 месяцев, ранее к врачу не обращалась, самостоятельно принимала разные антигистаминные препараты, без видимого эффекта. Сейчас принимает Эриус по 5 мг. 1 раз в день.
Работает главным редактором в журнале, на работе большая стрессовая нагрузка.
Перенесённые заболевания: до появления выше перечисленных симптомов считала себя здоровым человеком
Наследственность: у матери Сахарный диабет 2-го типа, у бабушки по отцовской линии Бронхиальная астма.
Аллергоанамнез: не отягощен.
Вредные привычки: не курит, алкоголь в небольших количествах в праздничные дни.
Профессиональных вредностей не имеет.
Высыпания на левой ноге
* Периодически возникающие боли в животе;
* Болезненность и чувство жжения в месте отека;
* Повышенную раздражительность.
* Затем отеки на разных участках тела и конечностей стали появляться все чаще, провоцирующими факторами были травма, физическая нагрузка, эмоциональное напряжение, стресс, после приема препарата Диане-35, назначенного гинекологом с целью контрацепции (препарат был отменен), иногда без видимой причины;
* Спонтанно возникают боли в животе, продолжающиеся несколько дней, вынуждена принимать обезболивающие, часто боли начинаются после занятий в спортивном клубе, поэтому перестала его посещать.
* Участковым педиатром два года назад был выставлен диагноз Ангионевротический отек, назначен курс антигистаминных препаратов, глюкокортикостероидов, после приёма которых улучшение не наблюдалось;
* Отеки развивались медленно и проходили самостоятельно через 2-4 дня;
* Участковый терапевт назначил развернутый анализ крови и консультацию аллерголога-иммунолога
* Студентка;
* Аллергоанамнез: не отягощен;
* Беременности – 0;
* Наследственность: двоюродная сестра по материнской линии умерла в возрасте 23 лет от асфиксии вследствие отека гортани после стоматологических манипуляций;
* Перенесённые заболевания: простудные заболевания (до 2-х раз в год);
* Вредные привычки: отрицает;
* Профессиональных вредностей не имеет.
* периодически возникающие отеки лица, верхних конечностей,
* ощущение першения в горле,
* иногда осиплость голоса,
* ощущение «пятна» на нёбе.
10.03.2019 отметил появление зуда и отёк правого глаза, распространившийся на правую щеку. Лечился по месту жительства.
Через три недели спонтанно появился отёк правой кисти и предплечья, развивавшийся медленно, появлению отёка предшествовало появление локальной боли, отёк был холодный, плотный на ощупь, зуда не было, лечился по месту жительства, антигистаминные препараты не помогали. Спустя три недели отек повторился, развился отёк гортани, был госпитализирован в стационар.
У двоюродной сестры аналогичные проявления. В семье были младенческие смерти.
Участковый терапевт назначил развёрнутый анализ крови и консультацию аллерголога-иммунолога.
[options=»header», cols=»,^,^»]
|===
|Показатель |Результат |Норма
|Лейкоциты 10^9^ кл/л |7,9 |3,6 — 10
| -нейтрофилы, % |70,1 |35 — 76
| -лимфоциты % |20,1 |20 — 51
| -моноциты % |8,1 |1,7 — 11
| -эозинофилы % |1,5 |1 — 5
| -базофилы % |0,3 |0 — 1
|Эритроциты (RBC) 10^12^ кл/л |4,9 |4,1 — 5,3
|Гемоглобин (HGB) г/л |132 |120 — 140
|Гематокрит (HCT) % |40,8 |36 — 42
|Средний объем эритроцита (MCV), фл |83 |75 — 95
|Среднее содержание HGB в 1 эритроците (MCH), пг |29 |27 — 34
|Средняя концентрация HGB в 1 эритроците (MCHС) г/л |348 |300 — 380
|Тромбоциты (PLT) 10^9^ кл/л |194 |180 — 320
|СОЭ мм/ч |9 |2 — 30
|===
* Работает сотрудником охраны;
* Аллергоанамнез: не отягощен;
* Наследственность: У двоюродной сестры аналогичные проявления, после обследования в институте иммунологии ей был поставлен диагноз НАО I типа;
* Перенесённые заболевания: простудные заболевания (до 2-х раз в год);
* Вредные привычки: курит по 5 сигарет в день, последние 4 года;
* Профессиональных вредностей не имеет.
* периодические чихания;
* головную боль;
* плохой сон;
* тяжело посещать занятия в школе.
* впервые симптомы ринита начались 30 апреля, когда всей семьёй выехали на дачу;
* сначала появилось водянистое отделяемое на улице, с каждым днём симптомы усиливались, появилась заложенность носа, симптомы прогрессировали, выделения из носа и назальная обструкция стали носить круглосуточный характер. Выделения водянистые, обильные;
* на улице появились сильные периодические чихания;
* температура не повышалась;
* сразу после майских праздников записалась на приём, так как состояние постоянно ухудшалось, перестала дышать носом по ночам, появился кашель в положении лёжа;
* принимала Кларитин по 1 таблетке 1 раз в день, Отривин, при приеме которых насморк до конца не проходил.
* Учится в математической школе.
* Перенесённые заболевания: ОРВИ, в возрасте 2,6 лет была тяжело протекавшая ротовирусная инфекция, с потерей веса, была госпитализирована в инфекционное отделение.
* Беременности – 0, родов -0.
* Наследственность: у отца –Бронхиальная астма с детства, у бабушки со стороны матери Бронхиальная астма.
* Вредные привычки: нет.
* Профессиональных вредностей не имеет.
* Аллергоанамнез без особенностей.
* периодические чихания;
* головную боль;
* плохой сон;
* невозможность совершать пешие прогулки по улице, заниматься спортом.
* Интенсивность симптомов нарастала с каждым днём, усиливаясь сначала на улице, затем круглосуточно. Выделения водянистые, обильные.
* На улице появились очень сильные чихания, стал использовать фильтры для носа при выходе на улицу.
* Температура не повышалась.
* На майские праздники был у друзей на даче, где возникло резкое ухудшение состояния, возникла заложенность носа в ночные часы, появился раздражающий кашель в положении лёжа.
* Принимал Зиртек по 1 таблетке 1 раз в день, на фоне приема которого происходило незначительное облегчение состояния.
* Работает в финансовой компании.
* Перенесённые заболевания: со слов пациента в детстве перенёс частые ОРВИ.
* Наследственность: у матери –Бронхиальная астма.
* Вредные привычки: нет.
* Профессиональных вредностей не имеет.
* Дома живет персидская кошка 3-х лет.
Слабость, недомогание.
Частые простудные заболевания.
В 8 месяцев — острый пиелонефрит.
В 11 месяцев — афтозный стоматит.
В 1 год 7 месяцев — обструктивный бронхит, гнойный отит.
В 5 лет — правосторонняя пневмония.
В 6 лет — острый пиелонефрит, двусторонняя пневмония.
В 9 лет – повторно инфекционный мононуклеоз, хронический синусит.
В 12 лет — правосторонняя нижнедолевая пневмония, двусторонний гнойный отит.
В течение последних 4 лет частые обострения хронического бронхита, хронического синусита, хронического тонзиллита. Отмечает отсутствие эффекта от стандартной антибактериальной терапии.
В детстве часто беспокоили диареи.
Последнюю неделю отмечает нарастание выше перечисленных симптомов.
2 недели назад была на приёме у участкового педиатра по поводу кашля с обильной мокротой желтого цвета, одышку при физической нагрузке, ощущение дискомфорта в области грудной клетки, повышения температуры до 38°С, был поставлен диагноз правосторонняя очаговая пневмония, принимала амоксициллин 7 дней, после чего выше перечисленные симптомы прошли, но сохраняется субфебрильная температура, слабость.
Участковый педиатр назначил развернутый анализ крови и консультацию аллерголога-иммунолога
[cols=»,^,^», ]
|====
a| *Показатель* a| *Результат* a| *Нормы*
a| Эритроциты (RBC), *10^12^/л a| *5,5* a| м. 4,4-5,0
ж. 3,8-4,5
a| Гемоглобин (Hb), г/л a| *122* a| м. 130-160
ж. 120-140
a| Тромбоциты (PLT), *10^9^/л a| *192* a| 180-320
a| Лейкоциты (WBC), *10^9^/л a| *11,2* a| 4-9
3+^a| *Лейкоцитарная формула*
a| Нейтрофилы палочкоядерные, % a| *1* a| 1-6
a| Нейтрофилы сегментоядерные, % a| *38* a| 47-72
a| Эозинофилы, % a| *2* a| 1-5
a| Базофилы, % a| *1* a| 0-1
a| Лимфоциты, % a| *43* a| 19-37
a| Моноциты, % a| *15* a| 2-10
a| СОЭ, мм/ч a| *15* a| м. 2-10
ж. 2-15
|====
* Ребенок от 1-й, нормально протекавшей беременности, срочных родов.
* Вес при рождении 3300 г, рост 50 см.
* Период новорожденности без особенностей.
* Профилактические прививки: до 8 лет привита по календарю.
* БЦЖ проведено в роддоме, без осложнений, БЦЖ в 7 лет-БЦЖит, локальная форма. Реакция Манту отрицательная.
* на обильное слезотечение, зуд и отечность век в течение 2-х недель;
* плохой сон, в ночное время сохраняется заложенность носа;
* зуд и покраснение кожи рук.
Вышеуказанные симптомы беспокоят круглосуточно, ухудшение при выходе на улицу, особенно усиливаются при прогулке в парке.
Также отмечает появление зуда, высыпаний и покраснения кожи рук в местах контакта с бытовыми химическими веществами (средство для мытья посуды, стиральный порошок) в течение последних двух лет. После прекращения контакта с химическим веществом, зуд, покраснение и мелкопапулезные высыпания кожных покровов проходят в течение 2-7-х дней
Два дня назад обратилась к участковому терапевту, по его назначению сдала общий анализ крови (результат принесла с собой), и начала принимать «Супрастин» один день назад. Также участковый терапевт направил к аллергологу-иммунологу.
[cols=»,^,^»,]
|====
a| *Показатель* a| *Результат* a| *Нормы*
a| Эритроциты (RBC), *10^12^/л a| *4,5* a| м. 4,4-5,0
ж. 3,8-4,5
a| Гемоглобин (Hb), г/л a| *138* a| м. 130-160
ж. 120-140
a| Гематокрит (HCT),% a| *42* a| м. 39-49
ж. 35-45
a| Цветовой показатель (ЦП) a| *0,96* a| 0,8-1,0
a| Усреднённое значение объёма эритроцита (MCV), (фл) a| *91* a| 80-100
a| Среднее содержание гемоглобина в эритроците (MCH), (пг) a| *29* a| 26-34
a| Средняя концентрация гемоглобина в эритроците (MCHC), г/дл a| *36,5* a| 32,0-37.0
a| Ретикулоциты (RET), ‰ a| *10* a| 2-12
a| Тромбоциты (PLT), *10^9^/л a| *280* a| 180-320
a| Лейкоциты (WBC), *10^9^/л a| *7* a| 4-9
3+^a| *Лейкоцитарная формула*
a| Нейтрофилы палочкоядерные, % a| *3* a| 1-6
a| Нейтрофилы сегментоядерные, % a| *64* a| 47-72
a| Эозинофилы, % a| *10* a| 1-5
a| Базофилы, % a| *0* a| 0-1
a| Лимфоциты, % a| *20* a| 19-37
a| Моноциты, % a| *3* a| 2-10
a| СОЭ, мм/ч a| *7* a| м. 2-10
ж. 2-15
|====
* Аллергоанамнез: в возрасте 7 лет наблюдалась пищевая аллергия на куриные яйца, клубнику, персики, проявляющаяся высыпаниями на лице и теле, также в возрасте 20 отмечала покраснение и зуд лица при использовании кремов, имеющих в своём составе эфирные масла.
* Беременности – 1, роды-1.
* Наследственность: у мамы в конце июля ежегодно ринит, сезонная бронхиальная астма.
* Перенесённые заболевания: острый аппендицит в 10 лет, хронический гастрит, хронический панкреатит.
* Вредные привычки: отрицает.
* Профессия: парикмахер в салоне.
* Дома живет кролик в течении 3-х лет.
* зуд кожи;
* отёк лица и шеи;
* повышение температуры до 37,0°С;
* повышенную сонливость.
* Связывает появление высыпаний с употреблением колец кальмара.
* Обращалась к участковому терапевту был назначен Супрастин по 1 таб. 2 раза в сутки, фенистил-гель местно.
* В течение последних 2-х дней зуд нестерпимый, пользовалась по рекомендации терапевта фенистил гелем местно, с кратковременным незначительным улучшением.
* Вчера появился отёк лица и шеи.
* Работает менеджером в банке.
* Перенесённые заболевания: двусторонняя пневмония 2 года назад.
* Беременности – 1, роды — 1.
* Наследственность: у матери в детстве и подростковом возрасте аллергический ринит на цветение полыни.
* Аллергоанамнез: до настоящего заболевания без особенностей.
* Вредные привычки: нет, курила с 18 лет по 2-3 сигареты в день, бросила после перенесённой пневмонии.
* Профессиональных вредностей не имеет.
Высыпания и отек на лице
Высыпания на коже тела
* В течение 10 дней, ребенок в качестве докорма получает адаптированную молочную смесь, на этом фоне на щеках и подбородке появилась гиперемия, шелушение, а затем трещины и мокнутие. Ребенок беспокоен, стал плохо спать.
* Температура тела оставалась в пределах нормы
* Находится на смешанном вскармливании
* Профилактические прививки проведены по возрасту, реакций не отмечалось
* Наследственный анамнез – отягощен: у старшей сестры – аллергический ринит, у бабушки по линии отца атопический дерматит
* Находится на грудном вскармливании
* Кожные покровы умеренно сухие.
* Высыпания локализованы на щеках, подбородке представлены эритемой, микровезикулами, мокнутием. Нет признаков вторичной инфекции.
* Зуд на момент осмотра на фоне приема антигистаминных препаратов не беспокоит.
* Усталость и одышка после физической активности (спортивные мероприятия, игры)
* В течение последнего года отмечалось 4 эпизода затрудненного дыхания после бега, на фоне полного здоровья.
* Приступы затрудненного дыхания купировались ингаляциями с глюкокортикостероидами и бронхолитиками короткого действия через небулайзер.
* Сезонность клинических проявлений неотчетливая – с некоторым усилением в осенний период.
* За последний месяц отмечалось усиление кашля, присоединилось обильное выделение из носа, данные симптомы купировались приемом антигистаминных препаратов.
* В 3 месяца диагностирована аллергия к белкам коровьего молока. С 3 лет молочные продукты введены в рацион.
* Профилактические прививки проведены вес по возрасту, но по индивидуальному календарю
* Наследственный анамнез – отягощен: у бабушки по линии матери сезонная бронхиальная астма и аллергический ринит; у матери – атопический дерматит в детстве.
* Живут в многоквартирном доме, имеется много книг, ковры, в доме живет собака.
* Кожные покровы физиологической окраски, чистые.
* Дыхание через нос умеренно затруднено, отделяемого нет.
* Зев розовый, лакуны миндалин чистые от наложений.
* При аускультации легких: дыхание жесткое, равномерно проводится во все отделы, сухие хрипы в умеренном количестве при форсированном выдохе. SpO2- 97%.
* На грудном вскармливании до 1 года. Прикорм – по возрасту, переносимость – удовлетворительная.
* Профилактические прививки – с 3-х лет по индивидуальному графику, переносимость удовлетворительная.
* Наследственный анамнез – отягощен: у отца – бронхиальная астма, у деда по линии отца – бронхиальная астма.
* Дома – элиминационный режим соблюдают.
* С 5 лет на фоне ОРИ – приступы затрудненного выдоха со свистящими хрипами, что расценивалось как обструктивный бронхит. Эффективна небулайзерная терапия беродуалом и пульмикортом.
* С 6 лет была диагностирована бронхиальная астма. Триггеры – ОРИ, физическая нагрузка, психоэмоциональное напряжение, контакт с кошкой и собакой.
* В течение последнего года – зарегистрировано обострение БА, которое потребовало госпитализации. Практически ежедневно отмечает потребность в беродуале.
* В течение последних 6-х мес получает базисную терапию. Для самоконтроля эффективности терапии пикфлоуметрию не проводит.
* При кожном прик-тестировании по месту жительства выявлены: высокий уровень сенсибилизации к D. farinae и D.pteronissinus, аллергену домашней пыли, эпителию кошки, средний уровень сенсибилизации к эпителию собаки. В общем анализе крови – эозинофилия до 10%.
* Кожные покровы – физиологической окраски, достаточной влажности, чистые .
* Носовое дыхание – затруднено. ЧД – 20. Одышка при физической нагрузке до 27. SрO~2~ – 95. ПСВ – 55. В легких – жесткое дыхание, рассеянные сухие хрипы – с обеих сторон, усиливающиеся на фоне форсированного дыхания.
* Сердечная деятельность – удовлетворительная. ЧСС – умеренная тахикардия до 98, АД – 120/77.
* Живот – мягкий, б/б. Стул — регулярный.
* С 3 мес. на искусственном вскармливании различными молочными смесями. Прикорм – по возрасту, переносимость — удовлетворительная
* Профилактические прививки проведены по индивидуальному календарю, переносимость удовлетворительная.
* Наследственный анамнез – отягощен: у матери – поллиноз, у бабушки по линии матери — бронхиальная астма.
* Мать курит в доме.
* Дома – 1 этаж, пуховые подушки и одеяла, ковры, книги на открытых полках.
* В ночные часы эпизодически отмечают дистантные сухие хрипы вне ОРИ без видимой причины, в последнее время появился храп, спит беспокойно.
* На физическую нагрузку, психо-эмоциональное напряжение – сухой кашель, экспираторная одышка.
* Сезонности проявлений не отмечает.
* Трижды госпитализировался в инфекционный стационар с диагнозом обструктивный бронхит, где получал антибактериальную терапию, небулайзерную терапию будесонидом, беродуалом – с временным положительным эффектом.
* Терапия – короткие курсы (5-7 дней) небулайзерной терапии будесонидом и беродуалом – с временным положительным эффектом.
* Кожные покровы — физиологической окраски, достаточной влажности, чистые. Слизистые — чистые
* Носовое дыхание – затруднено. Гипертрофированные миндалины 2-3 степени. ЧД – 20. Одышки – нет. SрO2 – 97. В легких – пуэрильное дыхание, хрипов — нет.
* Сердечная деятельность – удовлетворительная. ЧСС – 98.
* Живот – мягкий, б/б. Стул — регулярный.
* На грудном вскармливании до 1 года. Прикорм – по возрасту, переносимость — удовлетворительная.
* Профилактические прививки проведены все по календарю, без осложнений.
* Наследственный анамнез – отягощен: у отца – бронхиальная астма, у бабушки по линии матери — бронхиальная астма, у отца — поллиноз.
* Дома – элиминационный режим соблюдают, у друзей — общение с животными, без особенностей.
* С 3-х лет – 2 эпизода стенозирующего ларинготрахеита на фоне ОРВИ. С 3,5 лет до 6 лет – частая заболеваемость ОРВИ, а также 3 эпизода обструктивного бронхита на фоне ОРВИ. Однократно по поводу обструктивного бронхита- госпитализация в стационар. С 6 лет до 9 лет – никаких жалоб не отмечалось.
* С 9 лет появились жалобы на эпизоды заложенности носа, что расценивалось как аденоидные разрастания, аденоидит. Получала терапию сосудосуживающими препаратами, назонекс недельным курсом – с временным положительным эффектом. Сезонности проявлений нет. Есть эффект элиминации — при выезде в другой регион – купирование симптомов заложенности носа.
* С 10 лет появились жалобы на тяжесть в груди, сухой кашель, сухие дистантные хрипы на фоне ОРВИ, что купируется приемом 1 т. аминофиллина. С 10,5 лет на фоне занятий танцами (трижды в неделю) – одышка, сухие хрипы на выдохе, что проходит самостоятельно или на фоне приема 1 т. Аминофиллина.
* С 11 лет отмечается усиление нарушений дыхания во время сна, мать ребенка периодами, особенно на фоне ОРИ, отмечается храп и кратковременные остановки дыхания в ночное время.
* Кожные покровы – физиологической окраски, достаточной влажности, чистые. Слизистые – чистые. Подкожно-жировая клетчатка развита избыточно.
* Носовое дыхание – затруднено. ЧД – 20. Одышки – нет. SрO2 – 98. В легких – жесткое дыхание, хрипов — нет.
* Сердечная деятельность – удовлетворительная. ЧСС – 80. АД- 118/75.
* Живот – мягкий, б/б. Стул — регулярный.
* Чихание
* Симптоматически использовали сосудосуживающие препараты в нос — с временным эффектом.
* В зимний период состояние несколько лучше, с редкими эпизодами заложенности носа.
* Месяц назад находилась у бабушки в частном доме, где отмечалось обильное выделение из носа, приступы кашля, в терапии использовали ингаляции с бронхолитиком — без выраженного эффекта.
* Дома живет собака. Книги в открытом доступе. Большое количество мягких игрушек в комнате ребенка.
* Профилактические прививки проведены по индивидуальному графику.
* Проба Манту проведена в этом году — 3 мм (норма).
* Наследственный анамнез – у старшего брата бронхиальная астма.
* Лекарственная аллергия – на пенициллин, в виде высыпаний на коже.
* Поперечная складка на спинке носа.
* Зев розовый, миндалины гипертрофированы, чистые от наложений, по задней стенке стекает прозрачная слизь.
* Носовое дыхание умеренно затруднено. Слизистая бледная, отечная.
* При аускультации легких – дыхание везикулярное, равномерно проводится во все отделы, хрипы не выслушиваются.
* С 3 месяцев стала беспокоить выраженная сухость и гиперемия кожных покровов: на щечках, под коленками, на спине.
* Мама ребенка находилась на диете с исключением жирного, острого жареного, соленого, шоколада, сладостей, кофе и какао.
* Профилактические прививки по возрасту.
* Наследственный анамнез – не отягощен.
* Элиминационный режим соблюден.
* Кожные покровы сухие.
* Высыпания носят симметричный характер, локализованы в области локтевых и коленных сгибов.
* Субъективно: зуд.
* Следы расчесов на верхних конечностях, животе.
* Впервые кожные проявления аллергии отмечались после антибиотикотерапии (нескольких курсов по поводу ларинготрахеита без повышения температуры) в 4 мес, с распространением высыпаний по всему телу. Одновременно — колики, слизь в стуле, в копрограмме – лейкоциты, нейтральный жир. Купирование кожных проявлений к 5 мес.
* Однако при введении прикорма: овсяной каши, кабачка, чернослива, яблочного пюре появлялись свежие зудящие пятнисто-папулезные высыпания по всему телу.
* Ребенок от 2 беременности. Роды 1 в срок самостоятельные. Вес при рождении 3900 г. Рост при рождении 54 см.
* Смешанное вскармливание с рождения, докорм смесью на основе частичногидролизованного молочного белка.
* Прикорм с 6 месяцев
* Температура тела 36,6°С.
* Активный, аппетит сохранен.
* Масса тела 10 кг. Рост стоя 76 см.
* Кожный патологический процесс носит распространенный симметричный характер, представлен мелко пластинчатыми чешуйками темно серого цвета, шелушение наиболее выражено на разгибательных поверхностях конечностей. Повышенная складчатость ладоней и подошв. На коже плеч явления фолликулярного гиперкератоза.
* Кожные покровы сухие. Высыпания локализованы на щеках, единичные папулезные элементы на груди и ягодицах.
* Стул 2-3 раза в день, самостоятельный.
* чихание в пыльном помещении;
* по утрам отек и зуд глаз, обильное выделения из носа.
* в возрасте 5-и лет, после контакта с кошкой — риноконъюнктивальный синдром;
* в возрасте 7,5 лет завели щенка, который периодически спит на кровати ребенка;
* с 9 лет усилилась заложенность носа, приступы многократного чихания в пыльном помещении, к 10 годам зуд в носу, нарушение обоняния, зуд вокруг глаз, покраснение глаз и слезотечение, покашливание;
* учитывая у ребенка в анамнезе аллергию к белкам коровьего молока, родители исключили из питания ребенка молочные продукты, без эффекта;
* эпизодически использую антигистаминные препараты.
* с 5-ти месяцев отмечались кожные проявления аллергии после введение в рацион молочных продуктов. Находился на безмолочной диете — кожный процесс купировался. С трех лет молочные продукты переносит;
* профилактические прививки проведены по индивидуальному графику;
* наследственный анамнез – отягощен: у старшей сестры бронхиальная астма;
* в квартире живет собака. В гостиной ковер;
* лечение на момент поступления: цетиризин (2 дня назад).
* конъюнктива инъецирована;
* кожные покровы физиологической окраски, элементов инфекционной и аллергической сыпи нет. Отмечаются периорбитальные тени;
* зев розовый, миндалины увеличены, чистые от наложений; по задней стенке глотки стекает прозрачная слизь;
* носовое дыхание затруднено;
* при аускультация легких – дыхание везикулярное, равномерно проводится во все отделы, хрипы на момент осмотра не выслушиваются.
* Со слов мамы, на фоне здоровья в ночное время эпизодически у ребенка возникает шумное дыхание, дистантные сухие хрипы.
* Накануне (в начале октября) после дневной прогулки, где ребенок играл с опавшими листьями — приступ затрудненного дыхания, по поводу которого ребенок госпитализировался в инфекционный стационар с обструктивным бронхитом без температуры, где получал антибактериальную терапию, небулайзерную терапию будесонидом, ипратропия бромидом + фенотерол (беродуалом) – приступ купировался, но на 3-ий день после приема антибиотика — сыпь.
* В раннем возрасте отмечались высыпания на коже щёк, купировались к 1 году
* Профилактические прививки проведены по возрасту
* Проба Манту с 2 ТЕ ППДЛ — норма.
* Наследственный анамнез – отягощен: у матери сезонный аллергический ринит; у отца хроническая обструктивная болезнь легких, у старшей сестры гипоплазия доли легкого
* Дома живет кот, перьевые подушки, большое количество мягких игрушек.
* Кожные покровы физиологической окраски, умеренной влажности, периорбитальный цианоз.
* Зев не гиперемирован, носовое дыхание не затруднено.
* Частота дыхательных движений в покое 28 в минуту.
* При аускультации легких – выслушивается жесткое дыхание, единичные свистящиехрипы на фоне удлиненного выдоха.
* Впервые высыпания на коже аллергического характера после антибиотикотерапии (нескольких курсов по поводу ларинготрахеита без повышения температуры) в 3 месяца, с распространением высыпаний по всему телу. Одновременно — колики, слизь в стуле, в копрограмме – лейкоциты, нейтральный жир. Купирование кожных проявлений к 5-6 мес.
* Однако при введении прикорма: овсяной каши, гречневой каши, кабачка, чернослива, яблочного пюре или появлялись свежие зудящие пятнисто-папулезные высыпания по всему телу или усиливались проявления буллезного эпидермолиза (например, при приеме овсяной каши).
* В 9 месяцев переведен на питание смесью на основе высокогидролизованного молочного белка Нутрилон пепти Гастро. На этом фоне — выраженная положительная динамика со стороны кожных проявлений аллергии и гастроинтестинальной симптоматики.
* Беременность- 1; Роды- 1. Течение беременности: без особенностей. Течение родов: плановое кесарево сечение.
* Вес при рождении 3900. Рост при рождении 54.
* Смешанное вскармливание с рождения, докорм смесью на основе частичногидролизованного молочного белка (Нутрилон ГА).
* Прикорм с 6 месяцев.
* Температура тела 36,6°С.
* Активный, аппетит сохранен.
* Масса тела 10 (50 центиль). Рост стоя 78 (90 центиль).
* Кожный патологический процесс носит распространенный симметричный характер, представлен пятнами, пузырями, эрозиями, корками, чешуйками и локализован на коже шее, туловище, ягодицах, верхних и нижних конечностей, ладоней и подошв. На шее наблюдаются эритематозные пятна.
* Кожные покровы умеренно сухие. Высыпания локализованы на щеках, единичные папулезные элементы на груди и ягодицах.
* Стул 2-3 раза в день, самостоятельный, иногда – «жирный».
На отказ от приема пищи
На рвоту при введении в питание молочных продуктов.
* Частый (до 5-6 р/сут) — разжиженный стул со слизью, периодически с прожилками крови.
* На фоне введения в питание персикового пюре — высыпания на коже.
* При попытке введения детского творожка – рвота после приема продукта, слизь в стуле с прожилками крови.
* С 6 месяцев отмечалась плохая прибавка массы тела.
* Температура тела оставалась в пределах норм.
* Ребенок консультирован гастроэнтерологом, назначены ферменты и пробиотики — без эффекта.
* Ребенок от 2 беременности, протекавшей без особенностей, 2 физиологических родов в срок.
* Грудное вскармливание с рождение и до настоящего времени. Мама соблюдает общую гипоаллергенную диету с исключением лактозосодержащих продуктов.
* На момент обращения докорм безлактозной смесью.
* Температура тела 36,5°С.
* Масса 8 кг 400 г, рост 76 см.
* Катаральных явлений нет.
* Сердечно-легочная деятельность без особенностей.
* Кожные покровы умеренно сухие, чистые.
* Частый — разжиженный стул со слизью. Периодически – в слизи отмечается примесь крови.
* Печень и селезенка не увеличены.
* отдышка после физической нагрузки.
* в течение последнего года отмечалось 5 эпизодов затрудненного дыхания на фоне полного здоровья, после бега;
* приступы затрудненного дыхания купировались ингаляциями с глюкокортикостероидами и бронхолитиками короткого действия через небулайзер;
* сезонности клинический проявлений не отмечалось;
* за последний месяц отмечалось усиление кашля, присоединилось обильное выделение из носа, данные симптомы купировались приемом антигистаминных препаратов.
* в 3 месяца диагностирована аллергия к белкам коровьего молока. С 3 лет молочные продукты введены в рацион;
* профилактические прививки проведены по индивидуальному календарю;
* диаскинтест – отрицательный;
* в 6 лет перенес пневмонию;
* наследственный анамнез – отягощен: у матери сезонная бронхиальная астма и аллергический ринит; у отца – атопический дерматит в детстве;
* живут в частном доме, имеется много книг, ковер в комнате ребенка, под комнатой ребенка находится погреб. Во дворе живет собака.
* кожные покровы физиологической окраски, чистые от элементов патологической сыпи;
* дыхание через нос слегка затруднено, отделяемого нет;
* зев розовый, лакуны миндалин чистые от наложений;
* при аускультации легких: дыхание жесткое, равномерно проводится во все отделы, хрипы не выслушиваются. SpO~2~- 97%.
* На грудном вскармливании до 1 года. Прикорм – по возрасту, переносимость – удовлетворительная.
* Профилактические прививки – до 3-х лет – по календарю, затем по индивидуальному графику , переносимость удовлетворительная.
* Наследственный анамнез – отягощен: у мамы – бронхиальная астма, у дедушки по линии мамы – бронхиальная астма.
* Дома – элиминационный быт соблюдают.
* С 5 лет на фоне ОРВИ – приступы затрудненного дыхания с дистантными свистящими хрипами, что расценивалось как обструктивный бронхит. Эффективна небулайзерная терапия беродуалом и пульмикортом.
* В 7 лет выставлен диагноз бронхиальной астмы. Триггеры – ОРВИ, физическая нагрузка, психо-эмоциональное напряжение, контакт с домашней пылью, контакт с кошкой.
* В течение последнего года – 1 обострение БА, что требовало госпитализации. Практически ежедневно отмечает те или иные симптомы БА – одышку, сухой надсадный кашель, в том числе в ночные часы, плохую переносимость физической нагрузки, отмечает ежедневную потребность в беродуале
* В течение последних 3-х мес получает базисную терапию – фликсотид в дозе 500 мкг/сут, беродуал ДАИ по 2 инг до 4 – 6 раз в день. Пикфлоуметрию не проводит.
* При кожном прик-тестировании по месту жительства выявлены: высокий уровень сенсибилизации к D. farinae и D.pteronissinus, аллергену домашней пыли, эпителию кошки, средний уровень сенсибилизации к эпителию собаки. В общем анализе крови – эозинофилия до 10%.
* Кожные покровы – физиологической окраски, достаточной влажности, чистые .
* Носовое дыхание – затруднено. ЧД – 20. Одышка при физической нагрузке до 27. SрO2 – 95. ПСВ – 55. В легких – жесткое дыхание, рассеянные сухие хрипы – с обеих сторон, усиливающиеся на фоне форсированного дыхания.
* Сердечная деятельность – удовлетворительная. ЧСС – умеренная тахикардия до 98, АД – 120/77.
* Живот – мягкий, б/б. Стул — регулярный.
* Кашель сухой приступообразный.
* Аналогичный кашель отмечается при контакте с табачным дымом.
* Основываясь на опыте лечения обострений бронхолегочной дисплазии, родители самостоятельно проводят ингаляции глюкокортикостероидов во время приступа, с положительным клиническим эффектом.
* Наблюдалась пульмонологом до 3 лет по поводу бронхолегочной дисплазии с повторными эпизодами бронхообструкции на фоне вирусных инфекций, требующими проведения курсов ингаляционных глюкокортикостероидов.
* Семейный наследственный анамнез не отягощен.
* В семье не курят
* Кожные покровы обычной окраски, чистые, периорбитальный и периоральный цианоз при физических нагрузках.
* Катаральных явлений нет, носовое дыхание не затруднено.
* Частота дыхательных движений в покое 28 в минуту.
* При аускультации легких – везикулярное дыхание с жестким оттенком, проводится равномерно, хрипы в легких не выслушиваются.
* На грудном вскармливании до 6 мес, затем – на искусственном – докорм молочными смесями. Прикорм – по возрасту, переносимость – удовлетворительная. Проявлений АД, пищевой аллергии – не было
* Профилактические прививки – по календарю, переносимость удовлетворительная.
* Наследственный анамнез – отягощен: у папы – поллиноз, у бабушки по линии папы — поллиноз.
* Дома – элиминационный быт соблюдает.
* В 5 лет выставлен диагноз бронхиальной астмы. Триггеры – ОРВИ, контакт с домашней пылью, пыльцой (весна-лето), влажность, контакт с животными. Базисная терапия – монтелукаст, фликсотид, серетид, симбикорт, зенхейл. При аллергологическом обследовании по месту жительства – поливалентная сенсибилизация (бытовая, пыльцевая, эпидермальная). Уровень общего IgE – 770.
* В течение последнего года – 2 обострения БА, что требовало госпитализации. Практически ежедневно отмечает те или иные симптомы БА – одышку, сухой надсадный кашель, в том числе в ночные часы, плохую переносимость физической нагрузки, отмечает ежедневную потребность в беродуале. Пикфлоуметрию проводит эпизодически.
* В течение последних 3-х мес получает базисную терапию – серетид 250/50 мкг – по 2 вд х 2 раза, монтелукаст 1 т (5 мг) х 1 раз на ночь, эпизодически — будесонид по 500 мкг х 1 раз через небулайзер вечером, беродуал ДАИ по 2 инг до 4 раз в день.
* Кожные покровы – физиологической окраски, достаточной влажности, элементы угревой сыпи на лице.
* Носовое дыхание – не затруднено. ЧД – 25. Одышка при физической нагрузке до 30. При пикфлоуметрии — ПСВ – 50. В легких – жесткое дыхание, рассеянные сухие хрипы – с обеих сторон, усиливающиеся на фоне форсированного дыхания, а также при физической активности. При минимальной физической нагрузке – участие вспомогательной мускулатуры в акте дыхания.
* ЧСС – тахикардия до 110, АД – 125/75.
* Живот – мягкий, б/б. Стул — регулярный.
* При бодрствовании физическая активность ребенка не ограничена, кашель редкий малопродуктивный
* Приступообразный кашель при контакте с табачным дымом
* Основываясь на опыте лечения обострений бронхолегочной дисплазии, родители самостоятельно проводят ингаляции глюкокортикостероидов перед ночным сном, с положительным клиническим эффектом
* Наблюдался пульмонологом до 3 лет по поводу бронхолегочной дисплазии с повторными эпизодами бронхообструкции на фоне вирусных инфекций
* До 3 лет жизни периодически получал курсы ингаляционных глюкокортикостероидов во время обострений бронхолегочной дисплазии, сопровождавшихся бронхообструкцией
* Наследственный анамнез отягощен – бронхиальная астма у тети и двоюродного брата по линии матери
* Отец ребенка — курильщик
* Кожные покровы обычной окраски, чистые, периорбитальный и периоральный цианоз.
* Зев не гиперемирован, носовое дыхание не затруднено.
* Частота дыхательных движений в покое 24-28 в минуту.
* При аускультации легких – везикулярное дыхание с жестким оттенком, проводится равномерно, хрипы в легких не выслушиваются.
* Кашель при физических нагрузках сухой приступообразный
* Аналогичный кашель отмечается при контакте с табачным дымом
* Основываясь на опыте лечения обострений бронхолегочной дисплазии, родители самостоятельно проводят ингаляции глюкокортикостероидов во время приступа, с положительным клиническим эффектом
* Наблюдался пульмонологом до 3 лет по поводу бронхолегочной дисплазии с повторными эпизодами бронхообструкции на фоне вирусных инфекций, требующими проведения курсов ингаляционных глюкокортикостероидов.
* Семейный наследственный анамнез не отягощен
* Родители ребенка не курят
* Кожные покровы обычной окраски, чистые, небольшой периорбитальный цианоз.
* Зев не гиперемирован, носовое дыхание не затруднено.
* Частота дыхательных движений в покое 24 в минуту.
* При аускультации легких – везикулярное дыхание с жестким оттенком, проводится равномерно, хрипы в легких не выслушиваются.
* Перенесённые заболевания: хронический гастрит, хронический панкреатит.
* Работает менеджером в салоне связи.
* Вредные привычки: не курит, алкоголем не злоупотребляет.
* Профессиональных вредностей не имеет.
* Аллергологический анамнез не отягощен.
* Семейный анамнез: у матери бронхиальная астма, у отца- сахарный диабет второго типа.
* зуд кожи,
* отёк в ротовой полости
* повышение температуры до 37,0°С,
* повышенную сонливость.
* Около 22 часов принял Нурофен, ночью, около 2-х часов ночи, проснулся от зуда кожи, появились первые эритематозные пятна, сначала мелкие, увеличивающиеся в размере и сливающиеся, зудящие.
* Утром вся поверхность кожи была покрыта красными, зудящими волдырями.
* Ночью появился отек в ротовой полости.
* Зуд и отек нарастал, вызвал скорую помощь был сделана иньекция супрастина в/м, от госпитализации отказался.
* Утром обратился к аллергологу
* Работает главным архитектором.
* Сопутствующие заболевания: Сахарный диабет 1 типа, проявившийся 6 лет назад, принимает Туджео СолоСтар (инсулин гларгин) 300 Ед/мл и НовоРапид (Инсулин аспарт) 100 Ед/мл. Находится под наблюдением у эндокринолога. Уровень контроля хороший.
* Наследственность: у матери Сахарный диабет.
* Аллергоанамнез: до настоящего заболевания без особенностей, раньше принимал нестероидные противовоспалительные, аллергических реакций не было.
* Вредные привычки: курил с 18 лет по 2-3 сигареты в день, бросил после обнаружения диабета, алкоголь в небольших количествах в праздничные дни.
* Профессиональных вредностей не имеет.
Высыпания на теле
Высыпания на коже рук и ног
* сильный зуд
* зуд и жжение при приёме ванны или душа
* плохой сон
* невозможность носить открытую одежду, заниматься спортом
* Сначала были зудящие, единичные эритематозные высыпания на коже конечностей, на консультации у дерматолога, был назначен Тридерм. Применяла не регулярно, так как боялась «гормонов».
* Высыпания на коже увеличивались в размере, появились на коже тела, лица, на коже волосистой части головы, в течение последних 2-х месяцев, появились пузырьки с прозрачным содержимым, лопающиеся через несколько дней и оставляющие после себя пигментные пятна, нестерпимый зуд. Во время занятий спортом высыпания краснеют и зуд резко увеличивается.
* Отмечает ухудшение состояния в ночные часы и по утрам, также после употребления выпечки с использованием дрожжей. В марте и сентябре этого года было обострение течения заболевания.
* Принимала Зиртек по 1 таблетке 1 раз в день, без значимого эффекта, зуд уменьшался незначительно.
* Школьница, профессионально занимается фигурным катанием.
* Перенесённые заболевания: со слов матери при первом введении прикорма, в возрасте 6 месяцев, были красные щеки, повышенная плаксивость, колики в животе, к первому году жизни все прошло.
* Наследственность: у отца –Бронхиальная астма, у младшей сестры (разница в 3 года) — крапивница, ангионевротический отёк на клубнику, смородину, конфеты.
* Вредные привычки: нет.
* Профессиональных вредностей не имеет.
* Эпизоды затрудненного дыхания на фоне физической нагрузки.
* С 9 лет посещает карате, где периодически отмечаются эпизоды затрудненного дыхания (зал, где проходили тренировки, покрыт татами), купировались после выхода из зала.
* Приступы затрудненного дыхания, возникающие на фоне острой респираторной инфекции, купировались ингаляциями с глюкокортикостероидами и бронхолитиками короткого действия через небулайзер.
* В раннем возрасте отмечались высыпания на коже щёк, купировались к 1 году.
* Профилактические прививки проведены по индивидуальному графику.
* Диаскинтест – отрицательный.
* Отмечается периодическая заложенность носа, в терапии промывание носа физиологическим раствором и эпизодическое использование сосудосуживающих.
* Наследственный анамнез – у старшей сестры — приступы затрудненного дыхания после контакта с животными.
* Ребенок спит на перьевых подушках, в квартире имеется 2 ковра.
* Кожные покровы физиологической окраски, сухие, чистые от элементов патологической сыпи. Отмечается периорбитальный цианоз.
* Зев не гиперемирован, лакуны миндалины чистые.
* Носовое дыхание несколько затруднено.
* При проведении передней риноскопии – слизистая бледная, отёчная.
* При аускультации легких – дыхание жесткое, равномерно проводится во все отделы, хрипы не выслушиваются.
* Эпизоды затяжного кашля в утренние часы.
* В 3,5 года по рекомендации педиатра проводились ингаляции кромоглициевой кислоты по 2 ингаляции х 4 раза в день – с положительным эффектом.
* За последний год отмечалось три приступа затрудненного дыхания на фоне острой респираторной инфекции и 2 приступа кашля со свистящим дыханием после контакта с собакой, данные проявления купировались ингаляциями с будесонидом и бронхолитиками короткого действия через небулайзер.
* На фоне интенсивной нагрузки – одышка.
* С осени беспокоит сухой кашель, выраженная заложенность носа.
* В раннем возрасте отмечались высыпания на коже щёк, купировались к 1 году.
* Профилактические прививки проведены по национальному календарю.
* Диаскинтест – отрицательный.
* С 2-х лет часто болеет ОРИ. Рецидивирующие аденоидиты, отиты, тугоухость. В 4 года проведена эндоскопическая аденотомия. Двустороннее шунтирование барабанных полостей. Носовое дыхание временно улучшилось, отитов с этого времени не было.
* Наследственный анамнез – у отца в детстве бронхиальная астма (бытовая сенсибилизация), у бабушки по л/отца – бронхиальная астма.
* Жилищные условия: ковер в комнате ребенка, пуфик, книги в открытых шкафах, цветы в гостиной.
* Кожные покровы физиологической окраски, сухие, чистые от элементов патологической сыпи.
* Зев не гиперемирован, лакуны миндалин расширены, без наложений.
* Носовое дыхание затруднено. При проведении передней риноскопии – слизистая бледная, отёчная, слизистое отделяемое в общих носовых ходах.
* При аускультации легких – дыхание с жестким оттенком, равномерно проводится во все отделы, хрипы выслушиваются на форсированном выдохе.
* С 6 лет стали беспокоить отиты, появилось нарушение обоняния.
* Приступы многократного чихания во время нахождения в пыльном помещении.
* Симптоматически используют антигистаминные и местные сосудосуживающие препараты с временным эффектом.
* С раннего возраста до 4-х лет беспокоили проявления атопического дерматита.
* Профилактические прививки проведены по индивидуальному графику.
* Наследственный анамнез – отягощен: у старшего брата бронхиальная астма.
* В квартире много цветов горшках, книги на открытых полках.
* Лечение на момент поступления: дезлоратадин (3 дня назад).
* Конъюнктива инъецирована.
* Кожные покровы физиологической окраски, чистые от высыпаний. Отмечаются «аллергические круги под глазами».
* Зев розовый, миндалины увеличены, чистые от наложений.
* Носовое дыхание затруднено.
* При аускультация легких – дыхание везикулярное, равномерно проводится во все отделы, хрипы на момент осмотра не выслушиваются.
* повышенную утомляемость, общую слабость, потливость
* повышение температуры до 38,5°С, чаще в дневное время, реже вечером
* потерю аппетита
* болезненность в грудной клетке при кашле
* тяжелые приступы удушья
* плохой сон из-за приступов удушья
* Четыре дня назад появился продуктивный нарастающий кашель, болезненность в грудной клетке.
* кроме того появились приступы затруднённого дыхания, тяжёлые приступы удушья, одышка при незначительной физической нагрузке.
* в течение последних 2 дней почувствовала нарастающую слабость.
* ранее к врачу не обращалась, самостоятельно использовала отхаркивающие муколитические средства, Сальбутамол до 6 раз в сутки.
* Работает бухгалтером, в офисе постоянно работает кондиционер, окна не открываются.
* Перенесённые заболевания: с 12 летнего возраста Бронхиальная астма с преобладанием аллергического компонента, персистирующая средней тяжести течения. Принимает Фликсотид (флутиказон) в дозировке 500 мкг в сутки. Сальбутамол по потребности. Наблюдалась у аллерголога, из-за нестабильного течения АСИТ не проводилась. В последние три года часто болела ОРВИ, на фоне заболевания появлялись приступы затруднённого дыхания, появлялась одышка при незначительной физической нагрузке, кашель.
* Беременности – не было.
* Наследственность: у матери Аллергический ринит.
* Аллергоанамнез: сенсибилизация к аллергенам пыльцы деревьев (береза), аллергенам плесневых грибов.
* Вредные привычки: нет.
* Профессиональных вредностей не имеет
Грудная клетка гиперстеническая, межрёберные промежутки не увеличены . При пальпации грудная клетка безболезненна. ЧД – 22 в минуту. При сравнительной перкуссии лёгких – лёгочный звук, отмечается участок притупления справа ниже угла лопатки. Границы относительной тупости сердца: в пределах нормы. При аускультации – дыхание жёсткое, проводится во все отделы, выслушивается множество сухих хрипов над всей поверхностью лёгких, нежная инспираторная крепитация в нижних и средних отделах справа.
Тоны сердца приглушены, ритмичные, пульс 78 уд/мин удовлетворительного наполнения и напряжения. ЧСС 78 в минуту. АД 110/70 мм рт. ст. Живот мягкий, безболезненный.
Печень не выступает из под края рёберной дуги. Дизурических явлений нет. Симптом поколачивания по поясничной области отрицательный.
* Пациентка просыпается по ночам от приступов кашля и удушья, всего за ночь 3-4 приступа.
* Заложенность носа.
* Профессионально занимается лёгкой атлетикой и эти симптомы мешают тренировкам и выступлениям.
* Повышенную тревожность.
* В дальнейшем наблюдалось нарастание вышеперечисленных симптомов, родственники и друзья отмечали свисты слышимые на расстоянии, во время приступов затруднённого дыхания у пациентки .
* Приступы ежедневные, возникают при подъёме по лестнице на второй этаж или ходьбе в ускоренном темпе.
* Также отмечает постоянную сильную заложенность носа дома и по ночам, чихание, водянистое отделяемое из носа, зуд в полости носа при уборке дома, чихание по утрам при просыпании, в течение последних трех лет, пользуется Отривином.
* Два дня назад обращалась к участковому терапевту. По назначению терапевта сдала общий анализ крови (результат принесла с собой), терапевт направила к аллергологу.
|====
a| *Показатель* a| *Результат* a| *Нормы*
a| Эритроциты (RBC), *10^12^/л a| *4,8* a| м. 4,4-5,0
ж. 3,8-4,5
a| Гемоглобин (Hb), г/л a| *140* a| м. 130-160
ж. 120-140
a| Гематокрит (HCT),% a| *40* a| м. 39-49
ж. 35-45
a| Цветовой показатель (ЦП) a| *0,94* a| 0,8-1,0
a| Усреднённое значение объёма эритроцита (MCV), (фл) a| *84* a| 80-100
a| Среднее содержание гемоглобина в эритроците (MCH), (пг) a| *28* a| 26-34
a| Средняя концентрация гемоглобина в эритроците (MCHC), г/дл a| *36,3* a| 32,0-37.0
a| Ретикулоциты (RET), ‰ a| *10* a| 2-12
a| Тромбоциты (PLT), *10^9^/л a| *210* a| 180-320
a| Лейкоциты (WBC), *10^9^/л a| *5* a| 4-9
3+^a| *Лейкоцитарная формула*
a| Нейтрофилы палочкоядерные, % a| *6* a| 1-6
a| Нейтрофилы сегментоядерные, % a| *57* a| 47-72
a| Эозинофилы, % a| *15* a| 1-5
a| Базофилы, % a|
a| 0-1
a| Лимфоциты, % a| *20* a| 19-37
a| Моноциты, % a| *2* a| 2-10
a| СОЭ, мм/ч a| *5* a| м. 2-10
ж. 2-15
|====
* Студентка, профессионально занимается лёгкой атлетикой.
* Аллергоанамнез: при переводе на искусственное вскармливание в 6 месяцев и до 5-ти летнего возраста наблюдалась пищевая аллергия на коровье молоко, проявляющаяся высыпаниями на лице и теле, также на куриное яйцо, клубнику, которая проявлялась высыпаниями на лице, наблюдалась у педиатра и аллерголога, с диагнозом Атопический дерматит.
* Беременности – 0.
* Наследственность: у бабушки со стороны матери в конце августа ежегодно ринит, сезонная бронхиальная астма.
* Перенесённые заболевания: острый аппендицит в 16 лет.
* Вредные привычки: отрицает.
* Профессиональных вредностей не имеет.
* Дома имеются две кошки 2-х и 5-ти лет, в доме пациентки и ранее проживали разные кошки.
* Приступы затруднённого дыхания во время быстрой ходьбы или бега,
* Повышенную тревожность.
* Плохой сон.
* После чего стала замечать, что ванной комнате возникало чувство нехватки воздуха, покашливания.
* Около месяца назад появился непродуктивный кашель, с приступами удушья при физической нагрузке, а также кашель и приступы удушья при уборке дома, при посещении студенческой библиотеки.
* В последнее время отмечает ухудшение состояния в ночное время, каждую ночь возникает приступообразный удушливый кашель.
* Обратилась к участковому терапевту, давшему направление к аллергологу. Самостоятельно принимала амбробене.
* Студентка университета.
* Перенесённые заболевания: в детстве до 1,6 года наблюдалась аллергия на коровье молоко, проявлявшаяся сыпью на коже лица и тела. С введением прикорма появилась аллергия на все виды яиц, которая прошла к семилетнему возрасту, сейчас пищевой аллергии со слов больной у неё не наблюдается.
* Беременности – 0, родов -0.
* Наследственность: у бабушки (со стороны матери) и у матери – Бронхиальная астма.
* Вредные привычки: курит по 2-3 сигареты в день.
* Профессиональных вредностей не имеет.
* Животных дома нет и никогда не содержала, при контакте с животными никаких реакций не отмечает.
* Чихание.
* Самостоятельно использовали сосудосуживающие препараты в нос — с временным эффектом.
* Зимой состояние относительно стабильное.
* Дома живет морская свинка. Большое количество мягких игрушек в комнате ребенка.
* Профилактические прививки проводятся по индивидуальному графику по желанию родителей. На момент обращения проведены следующие вакцинации: БЦЖ-м, трижды против гепатита В, трехкратно против коклюша-дифтерии-столбняка, однократно против кори-краснухи-паротита, пятикратно против полиомиелита, однократно против пневмококковой инфекции по схеме.
* Наследственный анамнез – у старшего брата бронхиальная астма.
* Конъюнктива инъецирована, отмечается отечность век.
* Зев розовый, миндалины чистые.
* Носовое дыхание умеренно затруднено. Слизистая оболочка бледная, отечная.
* При аускультации легких – дыхание везикулярное, равномерно проводится во все отделы, хрипы не выслушиваются.
* Выраженная сухость кожи.
* С 7-ти лет периодически беспокоили высыпания на верхних и нижних конечностях. К специалистам не обращались, в терапии самостоятельно применяли увлажняющие средства
* Настоящее обострение возникло во время пребывания в танцевальном детском лагере.
* Профилактические прививки проведены по срокам календаря.
* Наследственный анамнез – отягощен: у дяди по маминой линии – атопический дерматит.
* Дома живет хомяк.
* Кожные покровы сухие.
* Высыпания и экскориации локализованы в области локтевых сгибов, на шее гнойничковые пустулы.
* Покраснение и выраженный зуд кожных покровов.
* Высыпания носят распространенный, переходный характер.
* Первые элементы сыпи локализовалась на коже лица, шеи и груди, далее высыпания постепенно распространились на кожу верхних и нижних конечностей, включая ладони и стопы, а также кожу спины и живота.
* В ближайшие 2 месяца не болел, температура тела оставалась в пределах нормальных значений.
* Дома однократно произведен прием хлоропирамина – без эффекта.
* Находился на естественном вскармливании до 9 мес., прикорм введен с 7 месяцев.
* Вакцинирован по возрасту.
* Наследственный анамнез по аллергическим заболеваниям – не отягощен.
* Гипоаллергенную диету не соблюдает.
* Температура тела 36,6°С. Вялый, раздражительный, аппетит сохранен.
* Кожные покровы бледно-розовые, умеренно влажные, на коже лица, шеи, верхних и нижних конечностей, а также на коже живота и спины эритематозные волдыри, от 3 мм до 1 см в диаметре, четко ограниченные и возвышающиеся над поверхностью кожи, пропадающие при надавливании.
* Выраженный зуд.
* Эпизоды затрудненного дыхания.
* Непереносимость физической нагрузки.
* С 3 до 6 лет получал в терапию Салметерол + Флутиказон 25/125 мкг по 1 ингаляции 2 раза в день, а также Монтелукаст 4 мг 1 таблетка 1 раз на ночь. На фоне проводимой в течение 2 лет отмечалось улучшение, в последующем количество эпизодов бронхообструкции вновь увеличилось.
* С 6 лет по настоящее время получает терапию Салметерол + Флутиказон 50/250 мкг по 1 ингаляции 2 раза в день; Флутиказон 125 мкг 1 ингаляция в 1 раз в день. В течение последних 6 месяцев в терапию добавлен Монтелукаст 5 мг 1 таблетка 1 раз на ночь.
* На фоне проводимого лечения ежемесячно беспокоят эпизоды бронхообструкции, одышка, кашель.
Данные симптомы провоцируются физической нагрузкой, эмоциональным возбуждением, присоединением острых респираторных вирусных инфекций, сменой погоды.
* До года отмечались высыпания на коже тела, проводилась терапия антигистаминными препаратами, топическими глюкокортикостероидами, эмолентами.
* Профилактические прививки проведены по индивидуальной схеме.
* Проба Манту с 2 ТЕ ППДЛ — отрицательная.
* Наследственный анамнез – отягощен у матери атопический дерматит, пищевая аллергия.
* Живет в частном доме, имеются следы плесени на кухне.
* Кожные покровы умеренно сухие, чистые от сыпи.
* Дыхание через нос свободное, без отделяемого.
* Зев розовый, миндалины чистые.
* Отмечается сухой кашель.
* При аускультации легких: дыхание жесткое, равномерно проводится во все отделы, выслушиваются сухие свистящие хрипы с 2 сторон.
* Эпизоды затрудненного дыхания.
* В течение года отмечалось 5 эпизодов затрудненного дыхания (4 эпизода на фоне повышения температуры тела до фебрильных значений; последний эпизод был отмечен за неделю до обращения, температура тела оставалась в пределах нормы).
* Приступы затрудненного дыхания купировались ингаляциями с глюкокортикостероидами и бронхолитиками короткого действия через небулайзер.
* В течение года отмечается слабость, вялость.
* В раннем возрасте отмечались высыпания на коже щёк, купировались к 1 году.
* Профилактические прививки проведены по возрасту.
* Проба Манту с 2 ТЕ ППДЛ — отрицательная.
* Наследственный анамнез – отягощен: у матери сезонный аллергический ринит; у отца хроническая обструктивная болезнь легких.
* Дома имеются ковры, перьевые подушки, волнистый попугай (живет в течение 1,5 лет в комнате ребенка).
* Кожные покровы умеренно сухие, чистые от сыпи; периорбитальный цианоз.
* Дыхание через нос незначительно затруднено, без отделяемого.
* Зев розовый, миндалины чистые.
* Отмечается сухой кашель.
* При аускультации легких: дыхание жесткое, равномерно проводится во все отделы; при форсированном выдохе выслушиваются свистящие хрипы.
* Высыпания носят распространенный, переходный характер.
* Во время последнего эпизода элементы сыпи появились утром, после сна, сохраняются в течение месяца.
Первично сыпь локализовалась на лице и шее, далее постепенно распространилась на кожу верхних и нижних конечностей, живота.
* Температура тела оставалась в пределах нормальных значений.
* С лечебной целью проводились травяные ванны.
* Находилась на естественном вскармливании до 1 года, прикорм введен с 5 месяцев.
* Профилактические прививки проведены по индивидуальному графику.
* Наследственный анамнез по аллергическим заболеваниям – не отягощен.
* Гипоаллергенную диету соблюдает.
* Периодически отмечаются боли в животе.
* Кожные покровы бледно-розовые, умеренно влажные, на коже лица, шеи, верхних и нижних конечностей, а также живота эритематозные волдыри, от 5 мм до 1 см в диаметре, четко ограниченные и возвышающиеся над поверхностью кожи, пропадающие при надавливании.
* Выраженный зуд.
* С 6 мес. на искусственном вскармливании – докорм различными молочными смесями. Прикорм – по возрасту, переносимость – удовлетворительная. Проявлений АД, пищевой аллергии никогда не отмечали.
* Профилактические прививки – по календарю, переносимость удовлетворительная.
* Наследственный анамнез – отягощен: у отца подростка – поллиноз (не обследован), у бабушки по линии отца – также поллиноз.
* Дома – элиминационный быт соблюдается.
* В 6 лет выставлен диагноз бронхиальной астмы. Триггеры – ОРИ, контакт с домашней пылью, пыльцой (весна-лето). Базисная терапия – монтелукаст, фликсотид, серетид, симбикорт, зенхейл. Выявлена поливалентная сенсибилизация (бытовая, пыльцевая, эпидермальная). Уровень общего IgE – 770.
* В течение последнего года – 2 обострения бронхиальной астмы с госпитализацией госпитализации. Практически ежедневно отмечает те или иные симптомы — одышку, сухой надсадный кашель, в том числе в ночные часы, плохую переносимость физической нагрузки, отмечает ежедневную потребность в беродуале. Пикфлоуметрию проводит не регулярно в течение дня.
* В течение последних 3-х мес получает базисную терапию – серетид 250/50 мкг – по 2 вд х 2 раза, монтелукаст 1 т (5 мг) х 1 раз на ночь, эпизодически — будесонид по 500 мкг х 1 раз через небулайзер вечером, беродуал ДАИ по 2 инг до 4 раз в день.
* Кожные покровы – физиологической окраски, умеренной влажности.
* Носовое дыхание – не затруднено. ЧД – 25. Одышка при физической нагрузке до 30. При пикфлоуметрии — ПСВ – 50. В легких – жесткое дыхание, рассеянные сухие хрипы – с обеих сторон, усиливающиеся на фоне форсированного дыхания, а также при физической активности. При минимальной физической нагрузке – участие вспомогательной мускулатуры в акте дыхания.
* ЧСС – тахикардия до 110, АД – 125/75.
* Живот – мягкий, б/б. Стул — регулярный.
* На грудном вскармливании до 1 года. Прикорм – по возрасту, переносимость — удовлетворительная
* Профилактические прививки проведены все по возрасту, без осложнений.
* Наследственный анамнез – отягощен: у отца – поллиноз, у бабушки по линии матери — бронхиальная астма.
* Дома – элиминационный режим соблюдают, у друзей — общение с животными, без особенностей.
* С 3-х лет – несколько эпизодов стенозирующего ларинготрахеита на фоне частых ОРИ до 6 лет, а также 4 эпизода обструктивного бронхита на фоне ОРИ. Однократная госпитализация по этому поводу в стационар. С 6 лет до 9 лет – никаких жалоб не отмечалось.
* С 9 лет появились жалобы на эпизоды заложенности носа, что расценивалось как аденоидные разрастания, аденоидит. Получала терапию сосудосуживающими препаратами, назонекс недельным курсом – с неустойчивым эффектом. Сезонности проявлений нет. Есть эффект элиминации — при выезде в другой регион – купирование симптомов заложенности носа.
* С 10 лет появились жалобы на тяжесть в груди, сухой кашель, сухие дистантные хрипы на фоне ОРИ, которые купируются приемом 1 т. аминофиллина. С 10,5 лет на фоне занятий физкультурой (трижды в неделю) – одышка, сухие хрипы на выдохе, что проходит самостоятельно или на фоне приема 1 т. Аминофиллина. Спирометрия проводилась однократно – без особенностей.
* С 11 лет отмечается усиление нарушений дыхания во время сна, мать ребенка периодами, особенно на фоне ОРИ, отмечается храп и кратковременные остановки дыхания в ночное время.
* Кожные покровы – физиологической окраски, достаточной влажности, чистые. Слизистые – чистые. Подкожно-жировая клетчатка развита избыточно. ИМТ 26 кг/м^2^
* Носовое дыхание – затруднено. ЧД – 20. Одышки – нет. SрO~2~ – 98. В легких – жесткое дыхание, хрипов — нет.
* Сердечная деятельность – удовлетворительная. ЧСС – 80. АД- 118/75.
* Живот – мягкий, б/б. Стул — регулярный.
* До 1 года — на грудном вскармливании. Далее — прикорм по возрасту, с хорошей переносимостью.
* Профилактические прививки – с 3-х лет по индивидуальному графику, переносимость удовлетворительная.
* Наследственный анамнез – отягощен: у матери – поллиноз, бронхиальная астма, у деда по линии отца – бронхиальная астма.
* Дома – элиминационный режим стараются соблюдать.
* С 5,5 лет на фоне ОРИ – приступы экспираторной одышки со свистящими хрипами, что расценивалось как обструктивный бронхит. Отмечен эффект от небулайзерной терапии беродуалом и пульмикортом.
* С 6 лет установлен диагноз бронхиальная астма. Триггеры – ОРИ, физическая нагрузка, психо-эмоциональное напряжение.
* В течение текущего года – обострение БА потребовало госпитализации. Практически постоянно принимает беродуал.
* Последние 6-х мес получает базисную терапию. Для самоконтроля эффективности терапии пикфлоуметрию не проводит.
* При кожном прик-тестировании по месту жительства выявлены: высокий уровень сенсибилизации к D. farinae и D.pteronissinus, аллергену домашней пыли, эпителию кошки, средний уровень сенсибилизации к эпителию собаки. В общем анализе крови – эозинофилия до 12%.
* Кожные покровы – физиологической окраски, сухие на конечностях, чистые.
* Носовое дыхание – затруднено. ЧД – 20 в мин. Одышка при физической нагрузке до 27 в мин. SрO2 – 95%. ПСВ – 55%. В легких – жесткое дыхание, рассеянные сухие хрипы с обеих сторон.
* Сердечная деятельность – удовлетворительная. ЧСС – умеренная тахикардия до 98 в мин, АД – 120/77 мм рт.ст..
* Живот – мягкий, безболезненный. Стул — регулярный.
* Со слов мамы, на фоне здоровья в ночное время у ребенка эпизодически возникает шумное дыхание, слышны сухие хрипы при дыхании, храп. Остановки дыхания во сне не замечала.
* Накануне (в начале октября) после дневной прогулки, где ребенок играл с опавшими листьями — приступ затрудненного дыхания, по поводу которого ребенок был госпитализирован в инфекционный стационар с диагнозом: обструктивный бронхит. Подъем температуры не отмечался, приступ был купирован небулайзерной терапией будесонидом, беродуалом
* В раннем возрасте отмечались высыпания на коже щёк, купировались к 1 году
* Профилактические прививки проведены по возрасту
* Наследственный анамнез – отягощен: у матери сезонный аллергический ринит; у отца хроническая обструктивная болезнь легких
* Дома живет кот, перьевые подушки, ковры, большое количество мягких игрушек.
* Кожные покровы физиологической окраски, умеренной влажности, периорбитальный цианоз.
* Зев не гиперемирован, миндалины 2-3 степени, носовое дыхание умеренно затруднено, дыхание через рот
* Частота дыхательных движений в покое 28 в минуту.
* При аускультации легких – выслушивается жесткое дыхание, единичные свистящие хрипы на фоне удлиненного выдоха.
* С 11 лет сезонные проявления стали более выраженные, присоединился зуд глаз, приступы кашля, которые появляются ежегодно на протяжении последних 2-х лет с июня и продолжаются до июля. В другие времена года чувствует себя хорошо.
* По результатам кожных проб выявлена сенсибилизация к пыльце березы, злаковых и сорных трав (документация не предоставлена).
* В настоящее время симптомы риноконъюнктивита в течение 3-х недель.
* В раннем возрасте отмечались высыпания на коже щёк, выставлен диагноз атопический дерматит, аллергия к белкам коровьего молока. В 3 года проявления атопического дерматита купировались. С 5-ти лет в питание введены молочные продукты.
* Профилактические прививки проведены по индивидуальному графику.
* Наследственный анамнез – у дедушки по л/отца весенний поллиноз.
* Элиминационный режим соблюден.
* Кожные покровы физиологической окраски, сухие, чистые от элементов патологической сыпи.
* Конъюнктива инъецирована, отмечается отечность век.
* Зев розовый, миндалины чистые, прозрачная слизь стекает по задней стенке.
* Носовое дыхание умеренно затруднено. При проведении передней риноскопии — слизистая отёчная.
* При аускультации легких – дыхание везикулярное, равномерно проводится во все отделы, хрипы не выслушиваются.
* С рождения на смешанном вскармливании – докорм различными молочными смесями. Прикорм – по возрасту, переносимость – удовлетворительная. С 6 мес. проявления АД.
* Профилактические прививки – по национальному календарю.
* Наследственный анамнез – отягощен: у мамы мальчика – поллиноз, у бабушки по линии матери – бронхиальная астма.
* Дома – в большой комнате ковры и цветы, большая библиотека.
* В 6 лет выставлен диагноз бронхиальной астмы. Триггеры – ОРИ, контакт с домашней пылью, пыльцой (весна-лето). Базисная терапия – монтелукаст, фликсотид, серетид, симбикорт, зенхейл. Выявлена поливалентная сенсибилизация (бытовая, пыльцевая, эпидермальная). Уровень общего IgE – 770.
* В течение последнего года – 2 обострения бронхиальной астмы с госпитализацией. Практически ежедневно отмечает те или иные симптомы — одышку, сухой надсадный кашель, в том числе в ночные часы, плохую переносимость физической нагрузки, отмечает ежедневную потребность в беродуале. Пикфлоуметрию проводит не регулярно в течение дня.
* В течение последних 2-х мес получает базисную терапию – серетид 250/50 мкг – по 2 вд х 2 раза, монтелукаст 1 т (5 мг) х 1 раз на ночь, эпизодически — будесонид по 500 мкг х 1 раз через небулайзер вечером, беродуал ДАИ по 2 инг до 4 раз в день.
* Кожные покровы – физиологической окраски, умеренной влажности.
* Носовое дыхание – не затруднено. ЧД – 25. Одышка при физической нагрузке до 30. При пикфлоуметрии — ПСВ – 50. В легких – жесткое дыхание, рассеянные сухие хрипы – с обеих сторон, усиливающиеся на фоне форсированного дыхания, а также при физической активности. При минимальной физической нагрузке – участие вспомогательной мускулатуры в акте дыхания. При выполнении форсированного выдоха приступообразный кашель с трудноотделяемой мокротой.
* ЧСС – тахикардия до 120, АД – 130/75.
* Живот – мягкий, б/б. Стул — оформленный.
* Эпизоды затяжного кашля после ОРВИ
* За последний год отмечалось два приступа затрудненного дыхания на фоне острой респираторной инфекции, данные проявления купировались ингаляциями с будесонидом и бронхолитиками короткого действия через небулайзер.
* С весны беспокоит сухой кашель, выраженная заложенность носа.
* В раннем возрасте отмечались высыпания на коже щёк, купировались к 11 месяцам
* Профилактические прививки проведены по национальному календарю.
* Диаскинтест – отрицательный.
* С 2-х лет часто болеет ОРИ.
* Наследственный анамнез – у папы в детстве бронхиальная астма (бытовая сенсибилизация), у бабушки по л/отца – поллиноз.
* Жилищные условия: элиминационный режим соблюдают.
* Кожные покровы физиологической окраски, сухие, чистые от элементов патологической сыпи
* Зев не гиперемирован, лакуны миндалин расширены, без наложений
* Носовое дыхание затруднено. Слизистое отделяемое в общих носовых ходах
* При аускультации легких – дыхание с пуэрильное, равномерно проводится во все отделы, сухие хрипы выслушиваются на форсированном выдохе.
* Отказ от приема пищи.
* Рвота при введении в питание молочных продуктов.
* За последний месяц частый (до 6-7 р/сут) разжиженный стул со слизью, периодически с прожилками крови.
* На фоне введения в питание тыквенного пюре — высыпания на коже.
* При попытке введения детского творожка – рвота после приема продукта, слизь в стуле с прожилками крови.
* С 5 месяцев отмечалась плохая прибавка массы тела.
* Температура тела оставалась в пределах нормы.
* Ребенок консультирован гастроэнтерологом, назначены ферменты и пробиотики — без эффекта.
Мама ребенка – носитель вируса гепатита В (бессимптомное вирусоносительство).
Наследственный анамнез – отягощен: у старшего брата непереносимость коровьего молока до 2-х лет, у отца — атопический дерматит.
Искусственное вскармливание стандартной молочной смесью с рождения и до настоящего времени.
Вакцинальный статус: БЦЖ-м, трижды против гепатита В (в 0,1 и 2 мес), дважды против коклюша-дифтерии-столбняка-полиомиелита.
* Температура тела 36,5°С.
* Масса 7 кг 800 г, рост 73 см.
* Катаральных явлений нет.
* Сердечно-легочная деятельность без особенностей.
* Кожные покровы умеренно сухие, чистые.
* Стул частый, разжиженный со слизью. Периодически в слизи отмечается примесь крови.
* Печень и селезенка не увеличены.
* Температура тела оставалась в пределах нормы;
* Проводилось лечение средствами с увлажняющим действием – без эффекта
* Профилактические прививки проводились согласно Национальному календарю.
* Наследственный анамнез – отягощен: у отца пищевая аллергия; у матери — поллиноз.
* Находится на грудном вскармливании.
* Прикорм введен с 6 месяцев (молочные каши).
* Кожные покровы умеренно сухие.
* Высыпания локализованы на щеках единичными бледными папулами.
* Срыгивания, после кормления.
* Низкая прибавка в весе.
* Ребенок обследован на дисбактериоз — выявлен золотистый стафилококк; ребёнок пролечен хлорфиллиптом, бактериофагом. На этом фоне улучшений не отмечалось.
* В течение 3 дней отмечается усиление гастроинтестинальных симптомов, в стуле – слизь с прожилками крови. Мама накануне съела круассан со сливочной начинкой.
* Ребенок от 2 беременности, протекавшей без особенностей, 1 родов в срок путем кесарева сечения. Масса тела при рождении 3150 г, рост 52 см.
* Находится на грудном вскармливании.
* Активный, аппетит сохранен.
* Масса тела 4515 г. Рост стоя 61 см.
* Кожные покровы умеренно сухие, элементов патологической сыпи нет.
* Стул до 7 раз в день, самостоятельный, жидкий, со слизью.
* Чихание.
* Симптоматически использовали сосудосуживающие препараты в нос — с временным эффектом.
* В зимний период состояние несколько лучше, с редкими эпизодами задолженности носа.
* Месяц назад была на пикнике в роще, где отмечалось обильное выделение из носа, приступы кашля, в терапии использовали ингаляции бронхолитиком — без выраженного эффекта.
* Дома живет собака. Книги в открытом доступе. Большое количество мягких игрушек в комнате ребенка.
* Профилактические прививки проведены по индивидуальному графику.
* Диаскин тест проведен в этом году — отрицательный (норма).
* Наследственный анамнез – у старшего брата бронхиальная астма.
* Зев розовый, гипертрофия миндалин II степени, миндалины чистые от наложений, по задней стенке стекает прозрачная слизь.
* Носовое дыхание умеренно затруднено. Слизистая бледная, отечная.
* При аускультации легких – дыхание везикулярное, равномерно проводится во все отделы, хрипы не выслушиваются.
* Нарушение сна на фоне выраженного зуда кожи
* В 3 месяца ребенок перенес ларинготрахеит без повышения температуры, по поводу чего получал антибактериальную терапию, на этом фоне появились высыпания по всему телу аллергического характера.
* С 5 месяцев, на фоне активного введения прикорма, стала беспокоить выраженная сухость кожных покровов и высыпания в локтевых и коленных сгибах. В наружной терапии использовали увлажнение кожи эмолентами без динамики со стороны сыпи и красноты на коже.
* Периодически ребенка беспокоят боли в животе, отмечается слизь в стуле.
* Самостоятельно сдан анализ крови на определение специфических IgE (молоко, казеин, белок куриного яйца, желток куриного яйца, клютен, пшеница, соя, яблоки, банан, апельсин, шоколад) – сенсибилизации к пищевым аллергенам не выявлено.
* Ребенок принимает per os цетиризин, зуд сохраняется, сон нормализовался
* Температура тела оставалась в пределах нормы
* Ребенок не привит.
* Наследственный анамнез – отягощен: у отца — в детстве атопический дерматит.
* Грудное вскармливание до 3 месяцев (мамой соблюдалась общая гипоаллергенная диета). Далее смесь на основе умеренно гидролизованного белка, до 1 г. 8 месяцев. Прикорм введен с 4,5 месяцев.
* В питании: курица, индейка, телятина, творожки без добавок, безмолочные каши, кабачок, цветная капуста, брокколи, огурцы, яблоко, банан, иногда персик, детское печенье, сушки, супы на овощном бульоне.
* Температура тела 36,8°С.
* Кожные покровы сухие. Кожный патологический процесс представлен папулезной сыпью, локализованной на коже щёк, подбородка, лба, голеней, разгибательной поверхности рук, ног.
* Тоны сердца ясные, ритмичные.
* Живот при пальпации мягкий, безболезненный. Печень не увеличена, селезенка не пальпируется. Стул нормальный, мочеиспускание не нарушено.
* С 8 лет приступы затрудненного дыхания, с одышкой, кашлем и свистящими хрипами, выставлен диагноз «Бронхиальная астма»
* Профилактические прививки проведены по возрасту
* Наследственный анамнез – отягощен: у бабушки по линии отца лекарственная аллергия и риноконъюнктивальный синдром
* Находилась на смешанном вскармливании до 3-х месяцев, далее – искусственное
* Росла, развивалась по возрасту
* Дыхание в легких жесткое, равномерно проводится во все отделы, выслушиваются свистящие сухие хрипы на выдохе. ЧД – 18 в минуту. SpO~2~- 99%
* По другим органам – без особенностей
* Отмечает плохой сон, просыпается, чтобы промыть носовые ходы или закапать сосудосуживающие капли. Потом присоединились одышка, хрипы и сухой кашель.
* В последнее время приступы участились, беспокоят 1-2 раза в неделю днем и/или ночью.
* Когда длительно находится вне дома (командировки) – состояние улучшается.
* работает водителем, часто сам ремонтирует автомобиль, контактирует с агрессивными жидкостями (бензин и т.д.)
* аллергических реакций на продукты и бытовую химию, лекарственные препараты ранее не замечал
* у матери был отек Квинке на бытовую химию, у отца – тяжелая форма бронхиальной астмы.
* кожные покровы обычной окраски и влажности.
* периферических отеков нет.
* носовое дыхание умеренно затруднено.
* дыхание везикулярное, хрипов нет. ЧДД 17 в 1 мин.
* тоны сердца ритмичные, ЧСС 66 в 1 мин, АД 130/85 мм рт. ст.
* живот мягкий, безболезненный.
* печень не увеличена.
* Последние 8 месяцев беспокоят чихание, зуд в носу, заложенность носа, появление остановок дыхания во сне
* Обострения нарушения носового дыхания весной и осенью
* Температура тела оставалась в пределах нормы
* Проводилось самолечение назальными сосудосуживающими средствами – без эффекта
* Профилактические прививки проведены по возрасту
* Наследственный анамнез – отягощен: у отца и бабушки по линии отца – поллиноз, у матери – бронхиальная астма
* У ребенка на первом году жизни – пищевая аллергия
* Кожные покровы чистые, умеренно влажные, одутловатость лица, синева под глазами
* Выраженная заложенность носа, практически постоянно приоткрыт рот, темные круги под глазами
* Покраснение в области крыльев носа
* Назальный секрет слизистого характера
* Получает антигистаминный препарат (цитеризин)
* Эпизоды затяжного кашля с усилением после ОРИ
* За последний год отмечалось три приступа свистящего дыхания на фоне ОРИ, данные проявления купировались ингаляциями с будесонидом и бронхолитиками короткого действия.
* С осени (в период листопада, до появления снежного покрова) беспокоил сухой кашель, выраженная заложенность носа, обильные водянистые выделения из носа.
* В раннем возрасте отмечались высыпания на коже щёк, купировались к 1 году
* Профилактические прививки все проведены в соответствии с национальным календарем.
* Диаскинтест – отрицательный.
* С 2-х лет часто болеет ОРИ.
* Наследственный анамнез – у дедушки со стороны матери была тяжелая бронхиальная астма, у отца – поллиноз, у бабушки со стороны отца – аллергические реакции на бытовые аллергены (отек Квинке, крапивница).
* Жилищные условия: ковер в комнате ребенка, собака
* Кожные покровы физиологической окраски, сухие, чистые от элементов патологической сыпи
* Зев не гиперемирован, лакуны миндалин расширены, без наложений
* Носовое дыхание затруднено. При проведении передней риноскопии – слизистая бледная, отёчная, слизистое отделяемое в носовых ходах
* При аускультации легких – дыхание с жестким оттенком, равномерно проводится во все отделы, свистящие хрипы выслушиваются только на форсированном выдохе.
* Высыпания первично локализовалась на коже кистей рук, спустя несколько часов элементы сыпи распространились на всю поверхность тела
* Температура тела не повышалась
* Для купирования состояния дома мама однократно дала девочке антигистаминный препарат
* До 7 месяцев находилась на естественном вскармливании, далее на искусственном (получала адаптированную молочную смесь), прикорм введен с 6 месяцев
* Вакцинация проведена по индивидуальному графику
* Наследственный анамнез по аллергическим заболеваниям – отягощен, у папы и дедушки по отцовской линии атопический дерматит
* Домашние условия удовлетворительные
* Гипоаллергенную диету не соблюдала
* С 1 месяца жизни отмечались эпизоды высыпаний на коже, проводилось лечение антигистаминными препаратами – с эффектом К 1 году жизни кожный процесс купировался
* Температура тела 36,4°С.
* Кожные покровы бледно-розовые, умеренно влажные, на коже всей поверхности тела эритематозные волдыри, 0,5-2 сантиметра в диаметре, местами четко ограниченные, местами склонные к слиянию, возвышающиеся над поверхностью кожи, пропадающие при надавливании. Умеренный зуд
* Выраженный зуд
* Температура тела не повышалась
* Девочкой однократно был осуществлен прием антигистаминного препарата
* На искусственном вскармливании с рождения (получала адаптированную молочную смесь), прикорм введен с 5 месяцев
* Вакцинация проведена по индивидуальному графику
* Наследственность по аллергическим заболеваниям – не отягощена
* Гипоаллергенную диету не соблюдает
* До 1 года отмечалось 2 эпизода высыпаний на коже, купировались приемом антигистаминных препаратов, причинно-следственная связь не была установлена
* Отмечается вялость, раздражительность
* Кожные покровы бледно-розовые, умеренно влажные, на коже лица, шеи, живота, поясницы, верхних и нижних конечностей эритематозные волдыри, 0,5-2,5 сантиметров в диаметре, возвышающиеся над поверхностью кожи, имеющие тенденцию к слиянию, пропадающие при надавливании
* Зуд выраженной интенсивности
* Первично появились распространенные участки покраснения на коже тела. Спустя 10-15 минут на местах покраснений появились высыпания (первично на коже рук, но в течение часа распространились на остальные участки тела, включая ладони и стопы)
* Температура тела не повышалась
* Дома мальчик однократно принял 1 таблетку хлоропирамина, на фоне которой выраженность кожного процесса уменьшилась
* В 3 месяца отлучен от груди и переведен на искусственное вскармливание (получал адаптированную молочную смесь), прикорм введен с 5 месяцев
* Вакцинация проведена частично
* Наследственный анамнез по аллергическим заболеваниям – отягощен, у папы атопический дерматит
* Гипоаллергенную диету не соблюдает
* В течение жизни стул со склонностью к запору
* Кожные покровы бледно-розовые, умеренно влажные, на коже лица, конечностей, живота и спины эритематозные волдыри, 0,2-2 сантиметра в диаметре, возвышаются над поверхностью кожи и пропадают при надавливании
* Зуд умеренной интенсивности
* Первые элементы сыпи локализовалась на коже плеч, предплечий и живота. На утро количество высыпаний на прежних участках тела уменьшилось, однако появились новые элементы на других участках тела
* Температура тела не повышалась
* Девочкой однократно был осуществлен прием хлоропирамина
* В день появления сыпи девочка дважды пила чай с тортом «Птичье молоко»
* До 9 месяцев находилась на естественном вскармливании, прикорм введен с 6 месяцев
* Вакцинация проведена по индивидуальной схеме
* Наследственный анамнез по аллергическим заболеваниям – не отягощен
* Гипоаллергенную диету не соблюдает, отмечается избирательность аппетита
* С раннего возраста по настоящее время эпизодически беспокоили высыпания на коже эритематозного характера, зуд. Проводилось лечение антигистаминными препаратами – с эффектом
* Отмечается вялость, слабость
* Кожные покровы бледно-розовые, умеренно влажные, на коже плеч, предплечий, живота, спины, ягодиц и голеней эритематозные волдыри, 1,5-2 сантиметра в диаметре, возвышающиеся над поверхностью кожи, пропадающие при надавливании
* легкий зуд
* Высыпания первично локализовалась на коже лица, шеи и кистей рук, спустя несколько часов элементов сыпи распространились на область живота, поясницы и нижних конечностей
* Температура тела оставалась в пределах нормальных значений
* Мамой однократно была дана девочке 1 таблетка хлоропирамина
* Находилась на естественном вскармливании до 6 месяцев, далее на искусственном (получала адаптированную молочную смесь), прикорм введен с 5 месяцев
* Профилактические прививки проведены по индивидуальному графику
* Наследственный анамнез по аллергическим заболеваниям – отягощен, у мамы атопический дерматит
* Гипоаллергенную диету не соблюдает, аппетит избирательный
* С рождения эпизодически беспокоили высыпания на коже, проводилось лечение антигистаминными препаратами – с эффектом. Кожный процесс купировался к 1 году жизни
* Кожные покровы бледно-розовые, умеренно влажные, на коже лица, шеи, живота, поясницы, верхних и нижних конечностей эритематозные волдыри, 0,5-1,5 сантиметра в диаметре, четко ограниченные и возвышающиеся над поверхностью кожи, пропадающие при надавливании
* Зуд умеренной интенсивности
* Температура тела оставалась в пределах нормальных значений
* Проводилось лечение диметинденом, средствами увлажняющей косметики – без эффекта
* Профилактические прививки – не проводились
* Наследственный анамнез – отягощен: у отца — бронхиальная астма, атопический дерматит
* С рождения на искусственном вскармливании, до 1 месяца получала в питание адаптированную молочную смесь, далее была переведена на адаптированную соевую смесь
* Прикорм не введен из-за непрерывно рецидивирующих высыпаний
* Кожные покровы умеренно сухие
* Эритематозно-папулезные высыпания на коже щек, верхних и нижних конечностях, живота, спины и ягодиц
* Зуд умеренной интенсивности
* На высыпания на коже и запоры в анамнезе
* С 2 лет наблюдается оториноларингологом с диагнозом: Аллергический персистирующий ринит, проводилось лечение – туалет носа морской водой, деконгестанты
* С 3 лет в весенний период отмечается усиление заложенности и зуд в носу, чихание. Ребенок консультирован аллергологом, сенсибилизации к пыльце деревьев не выявлено, клинически выставлен диагноз: Сезонный аллергический ринит. Проводилась терапия антигистаминными препаратами – с неполным эффектом.
* В 7 лет вне сезона цветения (ноябрь) появился кашель, эпизоды затрудненного дыхания, без повышения температуры тела. На момент обращения зафиксировано 5 эпизодов бронхообструкции — в лечении ингаляции с глюкокортикостероидами и бронхолитиками короткого действия через небулайзер с эффектом.
Физическую нагрузку переносит удовлетворительно.
* Вакцинация проведена в соответствии с календарем профилактических прививок
* Проба Манту с 2 ТЕ ППДЛ — отрицательная
* Наследственный анамнез – отягощен: у матери эпидермальная аллергия
* Дома имеются ковры
* Кожные покровы бледно-розовые, умеренно сухие, чистые от сыпи
* Дыхание через нос умеренно затруднено, отделяемого нет
* Зев розовый, миндалины рыхлые, без наложений
* Во время осмотра подкашливает
* При аускультации легких: дыхание жесткое, равномерно проводится во все отделы легких; хрипы не выслушиваются
* В течение последних 3 дней сыпь распространилась на кожу верхних и нижних конечностей, живота и спины; появился зуд
* Также с 1 месяца жизни беспокоят запоры (стул 1 раз 3 дня, часто после микроклизмы)
* Температура тела оставалась в пределах нормальных значений
* Проводилось лечение средствами увлажняющей косметики – без эффекта; применялись слабительные средства
* Профилактические прививки – проведены по индивидуальному графику
* Наследственный анамнез – отягощен: у матери — весенний поллиноз; у старшего брата – эпидермальная аллергия
* Находится на грудном вскармливании
* Прикорм введен с 6 месяцев.
* В питании ребенка: грудное молоко, безглютеновые крупы, перепелиное яйцо, творог, фруктовое пюре (яблоко, груша), овощное пюре (брокколи, кабачок, картофель), сушки, хлеб
* Из питания матери исключены ярко окрашенные овощи и фрукты
* Кожные покровы умеренно сухие
* Эритематозно-папулезная сыпь на коже щек, верхних и нижних конечностях, живота, спины и ягодиц
* Зуд умеренной интенсивности
* Проводилось лечение деконгестантами, мукотитиками – без эффекта
* Профилактические прививки проведены по возрасту
* Наследственный анамнез – не отягощен
* Дома живет попугай, имеется ковер в гостиной
* В раннем возрасте беспокоили эпизоды высыпаний на коже, купировались самостоятельно к 1,5 годам
* Кожные покровы умеренно сухие, чистые от сыпи
* При проведении риноскопии: слизистая оболочка носовых ходов бледная, цианотично-серая, выраженно отечная
* Зев розовый, миндалины чистые
* При аускультации легких – дыхание пуэрильное, равномерно проводится во все отделы, хрипы не выслушиваются
* Появился сухой навязчивый кашель, затрудненное дыхание
* Самотеком мальчик был доставлен в приемное отделение клиники
* В раннем возрасте отмечались высыпания на коже щёк, купировались к 1 году
* Однократно в возрасте 1,5 лет отмечался кашель с бронхообструктивным синдромом на фоне вирусной инфекции, находился на стационарном лечении
* Профилактические прививки проведены по возрасту
* Проба Манту с 2 ТЕ ППДЛ — отрицательная
* Наследственный анамнез – отягощен: у матери атопический дерматит
* Гипоаллергенную диету не соблюдает. Со слов мамы, у мальчика избирательный аппетит
* Домашние условия удовлетворительные: ковров, животных, следов плесени нет
* Кожные покровы умеренно сухие, чистые от сыпи
* Дыхание через нос незначительно затруднено, без отделяемого
* Зев розовый, миндалины чистые
* При аускультации легких: дыхание жесткое, равномерно проводится во все отделы; выслушиваются сухие, свистящие хрипы
* Высыпания первично локализовалась на коже лица, но в течение часа распространились на область шеи, живота, спины, верхних и нижних конечностей
* Температура тела оставалась в пределах нормальных значений
* Мамой однократно была дана девочке 1 таблетка хлоропирамина
* С рождения находилась на искусственном вскармливании (получала адаптированную молочную смесь), прикорм введен с 6 месяцев
* Профилактические прививки проведены по индивидуальному графику
* Наследственный анамнез по аллергическим заболеваниям – не отягощен
* Гипоаллергенную диету не соблюдает
* До 1,5 лет отмечалось 2 эпизода кашля с бронхообструктивным синдромом, купировались ингаляциями с беродуалом и пульмикортом
* Кожные покровы бледно-розовые, умеренно влажные, на коже лица, шеи, живота, поясницы, верхних и нижних конечностей эритематозные волдыри, 0,3-2 сантиметра в диаметре, четко ограниченные и возвышающиеся над поверхностью кожи, пропадающие при надавливании
* Зуд умеренной интенсивности
* Высыпания первично локализовалась на коже рук, но в течение часа распространились на остальные участки тела, включая ладони и стопы
* Температура тела оставалась в пределах нормальных значений
* Мамой однократно была дана мальчику 1 таблетка хлоропирамина, на фоне приема которой выраженность высыпаний уменьшилась, некоторые участки кожи очистились
* До 3 месяцев находился на естественном вскармливании, далее на искусственном (получал адаптированную молочную смесь), прикорм введен с 4 месяцев
* Профилактические прививки проведены частично
* Наследственный анамнез по аллергическим заболеваниям – отягощен, у мамы весенний поллиноз
* Гипоаллергенную диету не соблюдает
* С рождения по настоящее время стул со склонностью к запорам; высыпаний на коже не отмечалось
* Кожные покровы бледно-розовые, умеренно влажные, на коже лица, верхних и нижних конечностей и живота эритематозные волдыри, 0,3-2 сантиметра в диаметре, четко ограниченные и возвышающиеся над поверхностью кожи, пропадающие при надавливании
* Зуд умеренной интенсивности
* В клинику мальчик был доставлен самотеком
* Дома лечение не проводилось
* До года отмечались эпизоды высыпаний на коже, купировались самостоятельно; в 1,5 года отмечался эпизод рвоты после употребления безе
* За прошедший год перенес 2 обструктивных бронхита на фоне ОРИ, получал лечение в стационаре
* Вакцинация проведена по индивидуальному графику
* Проба Манту с 2 ТЕ ППДЛ — отрицательная
* Наследственный анамнез по аллергическим заболеваниям – отягощен: у матери поллиноз
* Гипоаллергенную диету не соблюдает
* Домашние условия удовлетворительные: животных, ковров, следов плесени нет
* Кожные покровы умеренно сухие, без патологической сыпи
* Дыхание через нос незначительно затруднено, отделяемого нет
* Зев розовый, миндалины рыхлые, без наложений
* Аускультативно: дыхание жесткое, равномерно проводится во все отделы легких, выслушиваются сухие, свистящие хрипы
* В течение последней недели сыпь распространилась на кожу конечностей, живота и спины; появился выраженный зуд
* Также с рождения беспокоят запоры (стул 1 раз 2-3 дня, часто после клизмы)
* Температура тела не повышалась
* Проводилось лечение эмолентами – без эффекта; использовались слабительные средства
* Вакцинация проведена по индивидуальному графику
* Наследственный анамнез по аллергическим заболеваниям – отягощен: у отца — эпидермальная аллергия
* Находится на естественном вскармливании
* Прикорм введен с 7 месяцев
* В питании ребенка: грудное молоко, каши безглютеновые, творог, перепелиное яйцо, овощное пюре (кабачок, брокколи, картофель), фруктовое пюре (груша, яблоко), хлеб, сушки
* Ярко окрашенные овощи и фрукты из питания матери исключены
* Кожные покровы умеренно сухие
* На коже щек, верхних и нижних конечностях, живота, спины и ягодиц эритематозно-папулезная сыпь
* Выраженный зуд
* Эпизоды затяжного кашля в утренние часы
* В 3 года по рекомендации педиатра проводились ингаляции с кромоглициевой кислотой по 2 ингаляции х 4 раза в день – с положительным эффектом.
* За последний год отмечались четыре приступа затрудненного дыхания на фоне острой респираторной инфекции, которые купировались ингаляциями с будесонидом и бронхолитиками короткого действия через небулайзер.
* На фоне интенсивной нагрузки отмечается экспираторная одышка.
* В течение последних двух лет постоянно беспокоит сухой кашель, выраженная заложенность носа.
* В раннем возрасте отмечались высыпания на коже щек при введении прикорма
* С 2-х лет часто болеет ОРИ. В анамнезе – два эпизода ложного крупа, частые отиты, тугоухость. В 5 лет проведено двустороннее шунтирование барабанных полостей. Отитов с этого времени не было.
* Наследственный анамнез – у отца в детстве бронхиальная астма (бытовая сенсибилизация), у мамы – атопический дерматит.
* Жилищные условия: ковер в комнате ребенка, перьевые подушки, цветы в гостиной
* Кожные покровы физиологической окраски, шероховатые на ощупь, без высыпаний
* Зев не гиперемирован, миндалины без наложений
* Носовое дыхание умеренно затруднено. При проведении передней риноскопии – слизистая бледная, отечная, слизистое отделяемое в общих носовых ходах
* При аускультации легких – дыхание жесткое, равномерно проводится во все отделы, хрипы выслушиваются на форсированном выдохе.
* При бодрствовании физическая активность ребенка не ограничена, кашель редкий малопродуктивный.
* Приступообразный кашель в прокуренных помещениях
* По опыту лечения обострений бронхолегочной дисплазии, мать ребенка самостоятельно проводит ингаляции глюкокортикостероидов перед ночным сном, при этом отмечается положительный клинический эффект
* Наблюдался пульмонологом до 3 лет по поводу бронхолегочной дисплазии с частыми эпизодами бронхообструкции на фоне острых вирусных инфекций
* До 3 лет жизни периодически получал ингаляции глюкокортикостероидов во время обострений бронхолегочной дисплазии, сопровождавшихся бронхообструкцией
* Наследственный анамнез отягощен – бронхиальная астма у тети по линии матери
* Родители мальчика не курят
* Кожные покровы обычной окраски, умеренной влажности, чистые, небольшой периорбитальный цианоз.
* Катаральных явлений нет.
* Частота дыхательных движений в покое 22 в минуту.
* При аускультации легких – везикулярное дыхание с жестким оттенком и равномерным проведением по всем легочным полям, хрипы в легких не выслушиваются.
* При бодрствовании физическая активность ребенка ограничена, периодически закашливается, вынужден отдыхать во время игры.
* Основываясь на опыте лечения обострений бронхолегочной дисплазии, родители самостоятельно проводят ингаляции глюкокортикостероидов перед сном и после прогулок, с положительным клиническим эффектом
* Проявлений пищевой и медикаментозной аллергии не отмечено
* Наблюдался пульмонологом до 3 лет по поводу бронхолегочной дисплазии с повторными эпизодами бронхообструкции на фоне вирусных инфекций
* До 3 лет жизни периодически получал курсы ингаляционных глюкокортикостероидов во время обострений бронхолегочной дисплазии, сопровождавшихся бронхообструктивным синдромом
* Наследственный анамнез по аллергии не отягощен
* Отец мальчика курит
* Кожные покровы обычной окраски, легкий периоральный и периорбитальный цианоз.
* Зев не гиперемирован, носовое дыхание не затруднено.
* Частота дыхательных движений в покое 28-32 в минуту.
* При аускультации легких – везикулярное дыхание с жестким оттенком, проводится равномерно, хрипы в легких не выслушиваются.
* Чихание
* Периодическое чувство зуда в носу
* Симптоматически использовали сосудосуживающие препараты в нос — с временным эффектом.
* В зимний период эпизоды заложенности носа с периодичностью 1 раз в неделю, в летний — ежедневно.
* Месяц назад были на пикнике в роще, где отмечалось обильное выделение из носа, чувство зуда в носу, приступы кашля, в терапии использовали ингаляции бронхолитиком — без выраженного эффекта.
* Дома живет кошка. Книги в открытом доступе. Пользуются перьевыми подушками.
* Мама ребенка носитель HBsAg
* Профилактические прививки: по графику до 5 лет
* Диаскин тест проведен в этом году — отрицательный (норма)
* Наследственный анамнез – у старшего брата бронхиальная астма.
* Зев розовый, гипертрофия миндалин II степени, миндалины чистые от наложений, по задней стенке стекает прозрачная слизь
* Носовое дыхание умеренно затруднено. Слизистая бледная, отечная
* При аускультации легких – дыхание везикулярное, равномерно проводится во все отделы, хрипы не выслушиваются.
* Со слов мамы: в период ОРИ в ночное время у ребенка возникает шумное дыхание, дистантные сухие хрипы.
* В середине сентября, после дневной прогулки, где ребенок играл с опавшими листьями, внезапно возник приступ затрудненного дыхания. В связи с этим ребенок был госпитализирован в инфекционный стационар с диагнозом «обструктивный бронхит». Заболевание не сопровождалось повышением температуры. В период госпитализации получала антибактериальную терапию будесонидом, беродуалом через небулайзер. Приступ купирован, на третий день после начала проведения антибактериальной терапии отмечалась мелкопапулезная сыпь.
* В раннем возрасте отмечались высыпания на коже щёк (на фоне введения прикорма), купировались к 1 году
* Профилактические прививки проведены по возрасту
* Проба Манту с 2 ТЕ ППДЛ — норма
* Наследственный анамнез отягощен: у матери сезонный аллергический ринит, конъюнктивит; у отца хроническая обструктивная болезнь легких, у старшей сестры поллиноз
* Дома живет собака, перьевые подушки, большое количество коллекторов пыли (ковры, мягкие игрушки).
* Кожные покровы физиологической окраски, умеренной влажности, отмечается периорбитальный цианоз.
* Катаральных явлений нет. Зев не гиперемирован. Носовое дыхание не затруднено.
* Частота дыхательных движений в покое 30 в минуту.
* При аускультации легких – выслушивается жесткое дыхание над всей поверхностью легких, выслушиваются свистящие хрипы на фоне удлиненного выдоха.
* Грудное вскармливание — до 2 мес., с 2 мес. – на искусственном вскармливании молочными смесями, а с 5 мес. – на гидролизованной смеси Фрисопеп АС. Прикорм с 10-ти месяцев, переносимость удовлетворительная. Лекарственная аллергия не отмечено.
* Перенесенные заболевания: в. оспа, ОРВИ — редко.
* Профилактические прививки — до 1 года – по календарю, далее – медотвод.
* Наследственность по аллергическим заболеваниям отягощена – у мамы – экзема, у бабушки, по линии мамы, — экзема.
* Дома – элиминационный быт соблюдают.
* За последний год – 5 обострений АД, три последних из которых требовали назначения системной терапии преднизолоном (в течение 2-х недель курсом) – без улучшения.
* Настоящее обострение в течение 2-х месяцев. Терапия – адвантан, пимафуцин, элоком, локоид, нафтадерм, банеоцин – без эффекта, в связи с чем проводилась терапия супрастином парентерально, дексаметазоном парентерально (7 дней) – с временным улучшением, после отмены – резкое ухудшение состояния в виде распространения кожного процесса и присоединения вторичной инфекции, усиления зуда. В связи с отсутствием эффекта от терапии в амбулаторных условиях направлен на госпитализацию.
* Кожные покровы – выраженная сухость всего кожного покрова, эритематозные высыпания с гиперемией в локтевых, коленных сгибах, на шее, ягодицах, животе; на верхних и нижних конечностях – мокнущие высыпания с участками инфильтрации и признаками вторичного инфицирования в виде обильных желтых корочек; множественные расчесы с геморрагическими корочками. Индекс SCORAD — 68,8. Подкожно-жировая клетчатка развита удовлетворительно. Слизистые – чистые. Лимфоузлы – не увеличены.
* Носовое дыхание –не затруднено, отделяемого — нет. ЧД – 18. Одышки – нет. В легких – везикулярное дыхание, хрипов — нет.
* Сердечная деятельность – удовлетворительная. ЧСС –82
* Живот – мягкий, б/б. Стул — регулярный.
* В общем анализе крови – эозинофилия до 16,3%, остальные показатели – в пределах нормы.
* На грудном вскармливании до 1 года. Прикорм введен с 5,5 мес. – по графику, переносимость удовлетворительная.
* Профилактические прививки по Национальному календарю, переносимость удовлетворительная.
* Перенесенные заболевания: частые ОРВИ, обструктивный бронхит (6 эпизодов) ветряная оспа.
* Наследственность по аллергическим заболеваниям отягощена: у старшего брата – бронхиальная астма, у мамы — экзема.
* Дома – квартира – сухая, постельные принадлежности – синтепоновые, животных нет. Старший брат, отец — курят.
* С 4-х лет – частая заболеваемость ОРВИ, с развитием обструктивных бронхитов. Все ОРВИ – с сухим приступообразным кашлем, дистантными свистящими хрипами (6 эпизодов). Вне ОРВИ – хрипы не выслушиваются. На фоне ОРВИ – при физической нагрузке – усиление кашля, экспираторная одышка. Вне ОРВИ переносит физические нагрузки — удовлетворительно.
* Терапия – лазолван – с ухудшением симптомов; аминофиллин – со значимым улучшением симптомов. Антибактериальная терапия – несколько курсов.
* Ребенку педиатром назначен на 2 мес. сингуляр – без эффекта. Пульмикорт через небулайзер коротким курсом (3-5 дней) – с положительным эффектом. При попытке назначения сальбутамола – тахикардия, тремор рук (несколько попыток применения препарата разных производителей)
* Аллергологически не обследовался.
* Кожные покровы — физиологической окраски, достаточной влажности, чистые. Слизистые — чистые
* Носовое дыхание – не затруднено. ЧД – 22. Одышки – нет. SрO~2~ – 98. В легких – жестковатое дыхание, хрипов — нет.
* Сердечная деятельность – удовлетворительная. ЧСС – 77.
* Живот – мягкий, б/б. Стул — регулярный. Дизурических явлений – нет.
* ФВД методом спирометрии (на приеме) – ОФВ1 – 84%
* Грудное вскармливание до 6 мес., с 6 мес. до 1 года 2 мес. – на смешанном вскармливании. Прикорм введен с 5 мес. — переносимость удовлетворительная
* Профилактические прививки проведены по календарю, переносимость удовлетворительная.
* Наследственность по аллергическим заболеваниям не отягощена.
* Дома – 6 этаж, есть пуховые подушки и одеяла, животных — нет.
* Впервые в 10 лет появились уртикарные высыпания на верхних конечностях без явного причинного фактора, что купировалось самостоятельно достаточно быстро в течение 2-х недель. Однако через 6 мес. высыпания возобновились, стали частыми, распространились по всему кожному покрову и требовали постоянного приема антигистаминных препаратов 1 и 2 поколения. Проявлениям крапивницы предшествует ощущение жара и зуда по всему кожному покрову.
* В течение последних 6 мес. уртикарные высыпания – ежедневно, в том числе на фоне приема антигистаминных препаратов, более 20 элементов за сутки. Элементы купируются в течение 12 часов и появляются на новых местах. Ангиоотеков –не бывает. Связи с приемом тех или иных продуктов не отмечает. Сезонности проявлений – нет. Эффекта элиминации – нет – при выезде в Черногорию высыпания сохранялись. Зависимости от ОРВИ – нет. Холодовой крапивницы – нет, реакции на солнце – нет. Связи с приемом пищи и последующей физической нагрузкой – нет.
* Терапия – супрастин, тавегил, зиртек, наружно — локоид. В течение последнего месяца –эриус в возрастной дозировке – без эффекта. Строгая диета (на 4-х продуктах) в течение 1 мес. – без эффекта.
* Кожные покровы — физиологической окраски, достаточной влажности, на шее, верхних конечностях, нижних конечностях – уртикарные высыпания (до 30 элементов с зудом), ангиоотеков — нет. Слизистые — чистые
* Носовое дыхание –не затруднено, отделяемого — нет. ЧД – 20. Одышки – нет. SрO~2~ – 99. В легких – везикулярное дыхание, хрипов — нет.
* Сердечная деятельность – удовлетворительная. ЧСС – 90
* Живот – мягкий, б/б. Стул — регулярный.
* Грудное вскармливание до 1 года. Прикорм введен с 8 мес. — переносимость удовлетворительная
* Профилактические прививки проведены по Национальному календарю, переносимость удовлетворительная.
* Наследственность по аллергическим заболеваниям отягощена – у бабушки по линии мамы – бронхиальная астма.
* Дома – квартира – сухая, элиминационный быт соблюдают.
* В 5 лет – впервые острая крапивница на фоне ОРВИ, что быстро самостоятельно купировалось.
* В 11 лет на фоне полного здоровья во время отдыха на море появились уртикарные высыпания, что связали изначально с повышенной инсоляцией. Однако высыпания сохранялись, рецидивировали и стали появляться по всему кожному покрову. Ангиоотеков не было. Связи с приемом тех или иных продуктов не отмечается. Сезонности проявлений – нет. Эффекта элиминации – нет (при выезде в другой регион) – высыпания cохраняются. Зависимости от ОРВИ – нет. Холодовой крапивницы – нет, реакции на солнце – нет.
* В течение последних 4 мес. уртикарные высыпания – ежедневно, в том числе на фоне приема удвоенной дозы антигистаминных препаратов 2 поколения, носят генерализованный разлитой характер. У девочки – интенсивный зуд, мешающий повседневной деятельности (школу не посещает в течение месяца). Уртикарные элементы купируются в течение суток, однако появляются на новых местах, ближе к вечеру. В течение последнего месяца появились ангиоотеки губ, ушей, что сохраняется в течение 2-х суток.
* Терапия по месту жительства – 14-дневный курс супрастина в возрастной дозировке, затем 14-дневный курс эриуса в возрастной дозировке, затем 14-дневный курс эриуса в сочетании с тавегилом, затем 14-дневный курс эриуса в удвоенной дозе. В течение последних 2 недель (на фоне удвоенной дозы эриуса) – учащение ангиоотеков, по поводу чего вызывается бригада скорой помощи – на фоне парентеральной терапии супрастином и преднизолоном – кратковременное улучшение симптомов с последующим возобновлением прежней интенсивности.
* Кожные покровы – генерализованные уртикарные высыпания по всему кожному покрову, ангиоотек верхней и нижней губ. Данных за ангиоотек гортани – нет. Слизистые — чистые
* Носовое дыхание –не затруднено, отделяемого — нет. ЧД – 20. Одышки – нет. SрO~2~ – 98 В легких – везикулярное дыхание, хрипов — нет.
* Сердечная деятельность – удовлетворительная. ЧСС – 90
* Живот – мягкий, б/б. Стул — регулярный.
* На грудном вскармливании до 3 мес., далее – на искусственном вскармливании молочными смесями. Прикорм – по возрасту, переносимость — удовлетворительная
* Профилактические прививки проведены по календарю, переносимость удовлетворительная.
* Наследственный анамнез – отягощен: у мамы – поллиноз, у бабушки по линии мамы — бронхиальная астма.
* Дома – 1этаж, пуховые подушки и одеяла, ковры, книги на открытых полках.
* С 3 лет (начал посещать дошкольные учреждения) – заложенность носа, ринорея, что длительно расценивалось как ОРВИ, получал терапию антибиотиками, противовирусными препаратами, деконгестантами, иммуномодуляторами. В летний период отмечалось – улучшение симптомов заложенности носа.
* С 4,5 лет – усиление заложенности носа, плохой сон, что длительно расценивалось как аденоидные разрастания. Терапия – деконгестанты (длительными курсами), гомеопатия – без улучшения состояния.
* В 6 лет – аденотомия – без значимого улучшения по симптомам заложенности носа.
* Заложенность носа – круглогодичная, эпизодически отмечается ринорея. Симптомы отмечаются ежедневно (более 4 дней в неделю). Есть эффект элиминации – при выезде на море в летний период – значимое улучшение в виде купирования заложенности носа. Четкой сезонности проявлений – нет, однако есть ухудшение во влажный период. Сон – нарушен. В течение последних 6 мес. отмечает усиление заложенности, ринорею, многократные чихания при контакте с домашней пылью.
* Терапия – супрастин, тавегил, кетотифен, ксимелин — без эффекта. Короткий курс (10 дней), по рекомендации педиатра, назонексом – с некоторым улучшением, однако после отмены препарата –возобновление симптомов.
* Кожные покровы — физиологической окраски, достаточной влажности, чистые. Слизистые — чистые
* Носовое дыхание – резко затруднено, дышит «открыв рот». Отделяемое – скудное слизистое, белого цвета. ЧД – 20. Одышки – нет. SрO~2~ – 98. В легких –везикулярное дыхание, хрипов — нет.
* Сердечная деятельность – удовлетворительная. ЧСС – 88.
* Живот – мягкий, б/б. Стул — регулярный.
* На грудном вскармливании до года. Прикорм – по возрасту, переносимость — удовлетворительная
* Профилактические прививки проведены по календарю, переносимость удовлетворительная.
* Наследственный анамнез – отягощен: у бабушки по линии папы – поллиноз, бронхиальная астма.
* Дома – 6 этаж, есть пуховые подушки и одеяла, животных — нет.
* С 4 лет – усиление заложенности носа, особенно в ночные часы, храп, в связи с чем педиатр направил на консультацию к лор-врачу. В 4,5 года осмотрена лор-врачом, выставлен диагноз аденоиды 3 степени, рекомендована аденотомия. Назначено лечение назонексом на 1 мес. – с заметным положительным эффектом – улучшение носового дыхания. Однако в последующем в связи с развитием носовых кровотечений, назонекс был отменен.
* Заложенность носа – практически ежедневно, эпизодически отмечается ринорея. Есть эффект элиминации – при выезде к бабушке в Ростовскую область, а также на море в летний период – значимое улучшение в виде купирования заложенности носа. Сезонности проявлений – нет. Сон – не нарушен.
* При попытке педиатром возобновить терапию назальными стероидами (назонекс, авамис) – кровянистые выделения из носа, в связи с чем терапия отменяется. Супрастин, тавегил – с небольшим положительным эффектом по уменьшению заложенности носа. Кромоглициевая кислота в виде назального спрея – без улучшения.
* Кожные покровы — физиологической окраски, достаточной влажности, чистые. Слизистые — чистые
* Носовое дыхание – резко затруднено, отделяемое – скудное слизистое, белого цвета. ЧД – 20. Одышки – нет. SрO~2~ – 99. В легких – пуэрильное дыхание, хрипов — нет.
* Сердечная деятельность – удовлетворительная. ЧСС – 92.
* Живот – мягкий, б/б. Стул — регулярный.
* С рождения – на искусственном вскармливании молочными смесями. Прикорм – по возрасту, переносимость — удовлетворительная
* Профилактические прививки проведены по индивидуальному календарю, переносимость удовлетворительная.
* Наследственный анамнез – отягощен: у мамы – пищевая аллергия, эпидермальная аллергия, у папы – круглогодичный аллергический ринит
* Дома – элиминационный быт соблюдают.
* С 3 лет, со слов мамы, в осенне-зимне-весенний период часто болеет ОРВИ, что проявляется длительной ринореей и заложенностью носа.
* В 4 года выставлен диагноз аденоидов 2 – 3 степени, предложена аденотомия, мама отказалась.
* Заложенность носа, ринорея – в течение всего года, особенно при контакте с домашней пылью, ковровыми покрытиями в детском саду, а также перьевой подушкой в детском саду. Симптомы отмечаются более 4 дней в неделю. Об эффекте элиминации судить сложно, т.к. девочка никуда не выезжала. Однако после удаления из домашнего окружения перьевых подушек, ковров – улучшение состояния – прекратились чихания, уменьшилась интенсивность ринореи. Сезонности проявлений – нет. Сон – не нарушен, эпизодически — храп.
* Девочку наблюдает педиатр амбулаторно, на консультацию к аллергологу не направлялась.
* Месяц назад мать самостоятельно обратилась в частную клинику, где педиатром проведено обследование – выявлена незначительная относительная эозинофилия периферической крови; повышение уровня эозинофильного катионного протеина; в мазке из слизистой носа – 10- 15 эозинофилов. В течение месяца на терапии кетотифеном – без эффекта, в течение последней недели – кромогексал в нос – без значимого улучшения, на ночь супрастин – без улучшения.
* Кожные покровы — физиологической окраски, достаточной влажности, чистые. Слизистые — чистые
* Носовое дыхание – резко затруднено, дыхание – через рот. Отделяемое – слизистое, белого цвета, скудное. ЧД – 20. Одышки – нет. SрO~2~ – 98. В легких –везикулярное дыхание, хрипов — нет.
* Сердечная деятельность – удовлетворительная. ЧСС – 80.
* Живот – мягкий, б/б. Стул — регулярный.
* При риноскопии, выполненной на приеме – слизистая носа бледная, цианотичная
* Грудное вскармливание — до 5 мес., с 5 до 7 мес. на смешанном, далее в связи с проявлениями пищевой аллергии переведена на искусственное вскармливание лечебной смесью. Прикорм с 6-ти месяцев (безмолочные каши, овощное пюре) переносимость удовлетворительная. Лекарственная аллергия не отмечено.
* Перенесенные заболевания: ОРВИ до 6-7 раз в год.
* Профилактические прививки в соответствии с национальным календарем по индивидуальному графику
* Наследственность по аллергическим заболеваниям отягощена – у папы – аллергический ринит на шерсть и эпидермис животных, атопический дерматит.
* Дома – элиминационный быт соблюдают.
* Терапия – зиртек, ксизал, энтеросгель, супрастин, тавегил, атаракс – с небольшим улучшением. Наружная терапия – скинкап, ихтиоловая мазь, редко – локоид в сочетании с бепантеном. Увлажнение — атодерм бальзам интенсив.
* Кожные покровы – выраженная сухость всего кожного покрова, эритематозные высыпания с интенсивной гиперемией в локтевых, коленных сгибах, единичные расчесы. Слизистые – чистые, Лимфоузлы – не увеличены.
* Носовое дыхание – не затруднено, отделяемого — нет. ЧД – 20. Одышки – нет. В легких – везикулярное дыхание, хрипов — нет.
* Сердечная деятельность – удовлетворительная. ЧСС – 82
* Живот – мягкий, б/б. Стул — регулярный.
* Температура тела оставалась в пределах возрастной нормы
* Проводилось лечение наружными средствами с увлажняющим действием – без видимого эффекта
* Профилактические прививки проводились согласно Национальному календарю.
* Наследственный анамнез отягощен: у отца пищевая аллергия
* Находится на грудном вскармливании
* Прибавка в весе достаточная по возрасту
* Прикорм введен с 6 месяцев (молочные каши)
* Кожные покровы умеренно сухие, отмечается легкая гиперемия щек
* Высыпания локализованы на щеках и в области груди единичными бледными папулами
* На грудном вскармливании до 1 года. Прикорм – с 5 мес., переносимость удовлетворительная
* Профилактические прививки проведены по индивидуальному календарю, переносимость удовлетворительная.
* Наследственность по аллергическим заболеваниям отягощена – у мамы – поллиноз.
* Дома – квартира – сухая, элиминационный быт соблюдают.
* В раннем возрасте – пищевая аллергия на белок коровьего молока, в настоящий момент – данных за пищевую аллергию — нет.
* С 5 лет – явления сезонного аллергического ринита, сохраняющиеся по настоящее время, проявления – неинтенсивные в течение нескольких дней мая, легко купируются приемом антигистаминных препаратов 2 поколения. Не обследовался.
* В 11 лет появились уртикарные высыпания на шее, животе, что связали с употреблением кока-колы. Несмотря на строгую диету, высыпания сохранялись в течение 2-х месяцев, после чего отмечалась ремиссия в течение 3-х месяцев.
* Затем высыпания возобновились без явного причинного фактора, стали ежедневными, но единичными с небольшим зудом. Элементы иногда купировались самостоятельно, иногда на фоне супрастина.
* С 13 лет – возобновились уртикарные высыпания без видимой причины, стали распространенными по всему кожному покрову с интенсивным зудом, местами сливные. Связи с приемом тех или иных продуктов не отмечает. Сезонность проявлений – не отмечает. Эффекта элиминации – нет*. *Холодовой крапивницы – нет, реакции на солнце – нет. Связи с приемом пищи и последующей физической нагрузкой – нет. Элементы – купируются бесследно в течение 12 – 24 часов и возобновляются на новых участках. Ранее ангиоотеков – не было, в течение последних 2-х мес. – 2 эпизода ангиоотека губ.
* Терапия по месту жительства – в течение последнего месяца – левоцетиризин в возрастной дозировке в сочетании с гидроксизином – без эффекта
* Кожные покровы — физиологической окраски, достаточной влажности, на груди, верхних конечностях, нижних конечностях – уртикарные высыпания (до 40 элементов), ангиоотеков на момент осмотра — нет. Слизистые — чистые
* Носовое дыхание –не затруднено, отделяемого — нет. ЧД – 18. Одышки – нет. SрO~2~ – 98. В легких – везикулярное дыхание, хрипов — нет.
* Сердечная деятельность – удовлетворительная. ЧСС – 90
* Живот – мягкий, б/б. Стул — регулярный.
* На грудном вскармливании до 3 мес., с 3-х мес. – на искусственном вскармливании молочными смесями. Прикорм – по возрасту, переносимость — удовлетворительная
* Профилактические прививки проведены по календарю, переносимость удовлетворительная.
* Наследственный анамнез – отягощен: у старшего родного брата – атопический дерматит, поллиноз, у бабушки по линии мамы – поллиноз, у дедушки по линии мамы — бронхиальная астма.
* Дома – элиминационный режим соблюдают.
* С 1 года 10 мес. – в осенне-зимне-весенний период частые ОРВИ (как с повышением температуры, так и без), на фоне чего в 2 года 4 мес. – впервые эпизод обструктивного бронхита с развитием одышки, сухого приступообразного кашля, синюшности, что потребовало госпитализации в стационар. С 3-х лет практически все эпизоды ОРВИ сопровождались развитием обструктивных проявлений разной степени интенсивности. Всего – 12 эпизодов обструктивного бронхита, зафиксированных в первичной (амбулаторной) документации. Трижды по этому поводу госпитализировался в стационар.
* Наблюдается педиатром с диагнозом рецидивирующий обструктивный бронхит. Терапия – антибактериальные препараты (в течение последнего года не назначаются), пульмикорт и беродуал через небулайзер – в течение 3-4 дней.
* С 5 лет появились жалобы на эпизоды постоянной заложенности носа, что расценивается как аденоидные разрастания, аденоидит. Предложена – аденотомия. Сезонности проявлений нет. Есть эффект элиминации — при выезде в другой регион – купирование симптомов заложенности носа.
* Кожные покровы – физиологической окраски, достаточной влажности, чистые. Слизистые – чистые. Подкожно-жировая клетчатка развита удовлетворительно.
* Носовое дыхание – не затруднено. ЧД – 20. Одышки – нет. SрO~2~ – 97. В легких – жесткое дыхание, хрипов — нет.
* Сердечная деятельность – удовлетворительная. ЧСС – 82. АД- 110/70.
* Живот – мягкий, б/б. Стул — регулярный.
* Спирометрия (в день осмотра) – показатели внешнего дыхания в пределах нормы.
* С рождения на искусственном вскармливании смесями на основе белка коровьего молока (НАН, Нутрилон). Прикорм введен с 7 мес. — каши, овощи, с 9 мес. кисломолочные продукты- переносимость удовлетворительная, далее – по графику.
* Профилактические прививки по календарю, переносимость удовлетворительная.
* Перенесенные заболевания: ОРВИ – до 9 раз в год, обструктивные бронхиты около 12 эпизодов, ротавирусная инфекция в 3,5 года, коксаки в 4 года.
* Наследственность по аллергическим заболеваниям отягощена: отец — бронхиальная астма, мать — аллергический ринит, старшая сестра-отеки Квинке, аллергический ринит, обструктивные бронхиты, бабушка по линии матери — пищевая аллергия (фисташки).
* Дома – последний этаж, угловая квартира, была плесень в ванной на стенах, есть ковер, кошка, собака. Родители курят.
* Далее появились жалобы на внезапное возникновение сухих хрипов во сне, вне заболевания ОРВИ, проходящих самостоятельно.
* Терапия: лазолван – с ухудшением симптомов; в последующем – вентолин (1/2 небулы) +пульмикорт (500 мкг/сут) – с положительным эффектом, однако на фоне ингаляции вентолином отмечают тремор рук, потливость, возбуждение.
* Длительных курсов терапии пульмикортом не проводилось.
* Педиатром назначен сингуляр на 3 месяца (на момент осмотра принимает препарат в течение 2,5 месяцев). Сохраняется сухой приступообразный кашель. Отмечался эпизод тяжести в груди на фоне перенесенных ОРВИ, была вызвана скорая помощь и проводилась терапия дексаметазоном в/м.
* Триггеры кашля и затрудненного дыхания: ОРВИ, красители в пище (вода с малиной), соки, кока-кола, сосательные леденцы красного цвета
* С конца мая 2019 до сентября 2019 г. – впервые жалобы на заложенность носа, по поводу чего получал терапию деконгестантами (снуп, тизин) – без улучшения симптомов заложенности носа. С сентября 2019 – назонекс по поводу заложенности носа – со значимым положительным эффектом.
* На контакт с домашней пылью, кошкой – зуд носа, чихание, зуд глаз.
* Аллергологически не обследовался. В общем анализе крови – эпизодически умеренная относительная эозинофилия
* Кожные покровы — физиологической окраски, достаточной влажности, чистые. Слизистые — чистые
* Носовое дыхание – затруднено. ЧД – 22. Одышки – нет. SрO~2~ – 98. В легких – жестковатое дыхание, хрипов — нет.
* Сердечная деятельность – удовлетворительная. ЧСС – 99.
* Живот – мягкий, б/б. Стул — регулярный. Дизурических явлений – нет.
* ФВД методом спирометрии провести не удалось
* На грудном вскармливании до 12 мес., Прикорм – по возрасту, переносимость – удовлетворительная.
* Профилактические прививки – по календарю, переносимость удовлетворительная.
* Наследственный анамнез – отягощен: у мамы – бронхиальная астма, у папы – поллиноз, у бабушки по линии папы — поллиноз.
* Дома – элиминационный быт соблюдает. Подросток курит.
* В 5 лет – впервые приступ затрудненного дыхания, дистантные свистящие хрипы на фоне ОРВИ, что повторялось неоднократно.
* В 7 лет выставлен диагноз бронхиальной астмы. Триггеры – ОРВИ, контакт с домашней пылью, физическая нагрузка, сырость, запахи лаков, красок. Базисная терапия – монтелукаст, фликсотид, серетид. Пикфлуометрию проводит эпизодически.
* Пациент не соблюдает рекомендаций, отказывается от базисной терапии. В течение последнего года – 4 обострения БА, что требовало госпитализации. Ежедневно сохраняются те или иные симптомы БА (одышка, сухой кашель, в том числе в ночные часы, плохая переносимость физической нагрузки). Ежедневно – беродуал до 12 ингаляций в сутки. В течение последних 2-х недель отмечает отсутствие эффекта от беродуала, тремор рук, в связи с чем стал принимать по 1 таб. эуфиллина – без улучшения состояния.
* Курит.
* Дома перед выездом в больницу матерью пациента сделана инъекция преднизолона (3мг) в/м. – с некоторым улучшением.
* ПСВ при проведении пикфлуометрии (на дому) – 38. В связи с нарастанием удушья самостоятельно приехал в стационар.
* Кожные покровы – синюшность носогубного треугольника, пальцев рук
* Носовое дыхание – не затруднено. Экспираторная одышка. ЧД – 46. При дыхании отмечено втяжение межреберных промежутков, западение над- и подключичных ямок. Грудная клетка эмфизематозно вздута. При перкуссии – коробочный звук. Аускультативно выслушиваются зоны «немого легкого», единичные сухие хрипы. Пульс слабый, нитевидный, ЧСС — 120 в минуту, АД – 90/47.
* Живот – мягкий, б/б.
* проявления ринита и конъюнктивита, зуд в полости рта после употребления яблок весной;
* выраженную сухость кожи преимущественно в зимний период и периодические высыпания в области локтевых сгибов.
В 4 года у мальчика впервые появились симптомы ринита и конъюнктивита в весенний период и сохраняются по настоящее время. Несмотря на эпизодически возникающие жалобы на зуд в полости рта после употребления яблок, косточковых фруктов, ребенок продолжал получать их в питании.
С 6 лет у ребенка появились периодические боли в области живота, за грудиной, одновременно с данными симптомами возникло затруднение глотания пищевого комка, требующее обильного запивания водой. Во время еды ребенок нередко вынужден был вызывать рвоту. В ряде случаев рвота была непроизвольной. Объяснял это тем, что давится проглоченной пищей.
Аллергоанамнез – у отца поллиноз, пищевая аллергия.
По данным результатов клинического анализа крови, на протяжении всей жизни, отмечалась эозинофилия. Так же отмечался высокий уровень общего IgE.
У ребенка исключены заболевания, такие как: болезнь Крона, гиперэозинофильный синдром, ахалазия, системные заболевания соединительной ткани, паразитарные и грибковые инфекции.
Профилактические прививки по индивидуальному графику.
Отек Квинке после употребления фундука.
Занимается спортом.
Хронические заболевания – отрицают.
Лекарственная аллергия – отрицают.
Диету не соблюдают.
Гипоаллергенный быт соблюден.
Рост 152 см, масса тела 38 кг.
Катаральных явлений нет.
Кожные покровы бледные, несколько сухие на ощупь,
Периферические лимфоузлы не увеличены, безболезненные при пальпации.
Со стороны сердца и легких патологии не выявлено.
Живот при пальпации мягкий, безболезненный. Печень по краю реберной дуги, селезенка не увеличена.
Физиологические отправления не нарушены.
* Известно, что накануне вечером, на ужин у девушки не было ничего необычного: говядина, салат и бокал вина.
* По данным медицинской документации стало известно, что у девушки в момент осмотра отмечалось снижение артериального давления до 80/40 мм рт. ст. (при нормальных значениях 120/80 мм рт. ст.).
* При осмотре отмечены высыпания по типу крапивницы, аускультативно выслушивались сухие свистящие хрипы во всем полям. Диагностирована тяжелая острая аллергическая реакция. Данные симптомы благоприятно купировались на фоне проведенной терапии.
* В стационаре проведен клинический анализ крови: Эритроциты — 5,13 *10^12^/л; Гемоглобин – 118 г/л; СОЭ — 7 мм/ч; Тромбоциты 249 *10^9^/л; Лейкоциты – 8,13 *10^9^/л; Нейтрофилы – 57,2 %; Эозинофилы -3,6 %; Базофилы – 0,4 %; Моноциты – 9,5%.
Последние 6 мес периодически беспокоят зудящие высыпания по типу волдырей, по поводу чего пациентка наблюдается с диагнозом: Идиопатическая крапивница.
Известно, что пациентка в теплое время года часто ходит в походы и однократно была укушена клещом. Было проведено комплексное исследование живого клеща на клещевые инфекции (методом ПЦР) – результат отрицательный.
* Заложенность носа в течение года.
* Ребенок госпитализирован в неотложное отделение, где была оказана медицинская помощь. По данным медицинской документации, стало известно, что у ребенка в момент осмотра отмечалось снижение артериального давления до 84/40 мм рт. ст. (при нормальных значениях 120/80 мм рт. ст.). При осмотре кожных покровов: генерализованный зуд кожи и слизистых, уртикарные высыпания, ангиоотек губ, периорбитальный отек; ринодерма, бронхоспазм. Однократно эпизод рвоты в момент транспортировки в машине скорой медицинской помощи. медицинской помощи. В отделении неотложной помощи проведена терапия: однократно эпинефрин 0,3 мг в/м, преднизолон с расчетом 2 мг/кг в/в, хлоропирамин 2% — 0,5 мл. На фоне проводимой терапии симптомы купированы, и ребенок выписан в стабильном состоянии домой, была рекомендована консультация аллерголога.
* По запросу в ресторан, предоставлена технологическая карта блюда, в состав салата входили следующие компоненты: томаты, авокадо, сыр, креветки.
Из анамнеза стало известно, что ребенок до 5 лет наблюдался по поводу атопического дерматита.
С 5 лет стала беспокоить круглогодичная заложенность носа, которая сохраняется по настоящее время, в связи, с чем отмечается затруднение процесса обучения, занятия спортом, а также периодические ночные пробуждения с потребностью в использовании сосудосуживающих средств. В лечении применялись интраназальные глюкокортикостероидные препараты с временным эффектом.
По результатам ранее проведенного обследования (в возрасте 7 лет) выявлена сенсибилизация к аллергенам клещей домашней пыли, деревьев, и кошки.
Ребенок консультирован оториноларингологом, с диагнозом: аллергический ринит, другая патология ЛОР-органов исключена.
Сезонности клинических проявлений отмечено не было.
Ранее острых аллергических реакций отмечено не было.
Около полугода назад перенесла в тяжелой форме ОРИ, после которой, со слов родителей, отмечали усиление заложенности носа, а также присоединился зуд глаз и слезотечение в момент пребывания в пыльном помещении.
* стойкие высыпания на коже, локализованные, сопровождающиеся зудом
С 6 месяцев при случайном употреблении яйца появлялись уртикарные высыпания, сопровождаемые зудом.
При ранее проведенном обследовании (в 1 год) выявлена сенсибилизация только к куриным яйцам, в связи с чем яйца в чистом виде исключены из рациона, на этом фоне отмечается положительная динамика, однако симптомы периодически повторяются при употреблении некоторых печений.
* Ребенок находится на грудном вскармливании. Мамой диета не соблюдается
* Профилактические прививки до 2 мес.
* Наследственный анамнез – не отягощен.
* Проявлений со стороны желудочно-кишечного тракта нет.
* поперхивания во время приема пищи;
* плохую прибавку массы тела
* заложенность носа в течение года, с усилением в летний период.
До 8 мес. находился на грудном вскармливании, при введении молочной смеси — жидкий стул.
Профилактическая вакцинация проведена по национальному календарю, аллергических реакций не отмечалось.
Наследственность по аллергическим заболеваниям отягощена: у отца пищевая аллергия на морепродукты.
Клинические реакции: при употреблении коровьего молока – эпизоды болей за грудиной, разжиженного стула; креветок, арахиса – отек слизистой оболочка полости рта.
С 6 лет беспокоит круглогодичная заложенность носа, прошлым летом (в июне) во время прогулки по полю – чихание, зуд и покраснение глаз.
Дома живёт собака.
Изучение клинических случаев для аккредитации по аллергологии и иммунологии позволяет специалистам глубже понять механизмы аллергических и иммунных реакций, узнавать о различных клинических проявлениях аллергий и аутоиммунных заболеваний. Клинические случаи обеспечивают практический опыт и помогают врачам освоить методы диагностики, лечения и профилактики, а также разрабатывать индивидуальные терапевтические стратегии, основанные на специфике каждого случая.
Работа с реальными клиническими ситуациями учит аллергологов и иммунологов принимать обоснованные решения при нестандартных и сложных сценариях, которые могут включать неоднозначные симптомы или реакции на лечение. Это улучшает их способность адекватно реагировать в ситуациях, требующих быстрых и точных действий, что способствует улучшению общих исходов лечения и повышению качества жизни пациентов.


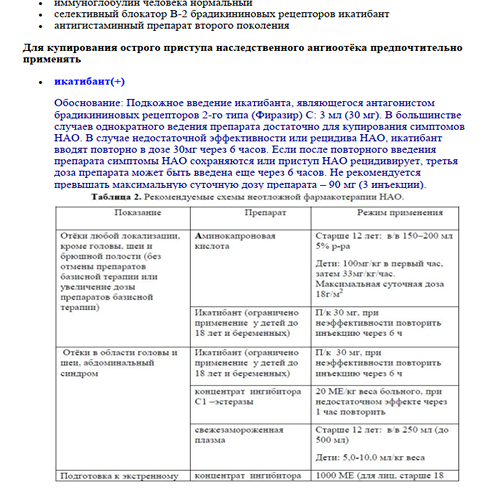
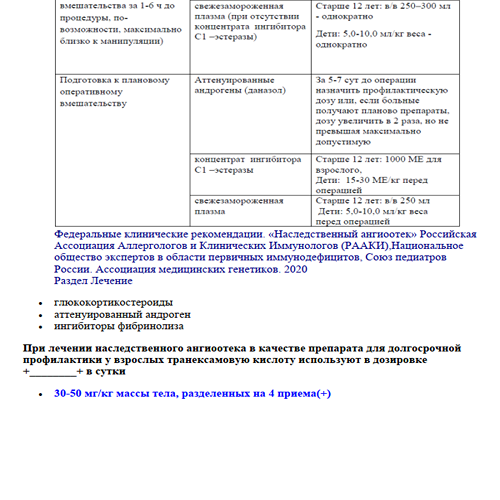
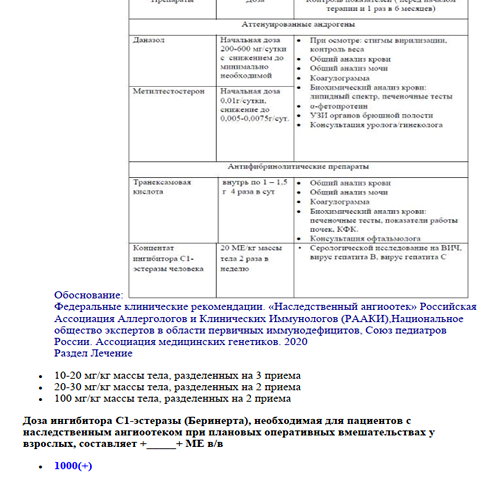
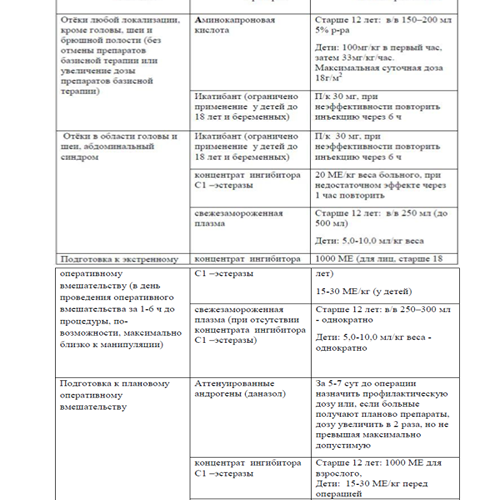

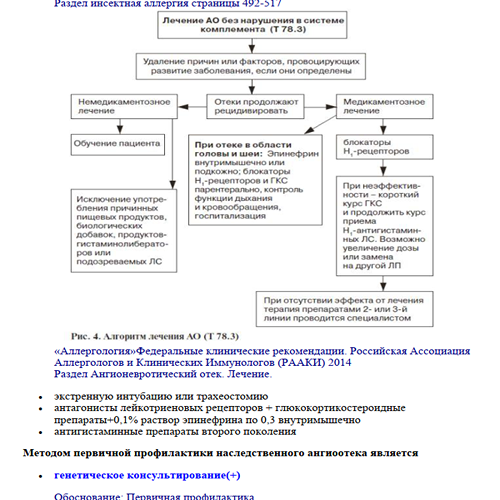






Отзывы
Отзывов пока нет.